El campo de la salud mental ha sufrido grandes cambios en los últimos 30 años. Estos cambios se han producido a múltiples niveles: asistencial, terapéutico, rehabilitador, jurídico, etc. Atrás quedan los tiempos en los que se construían grandes complejos hospitalarios donde se ingresaba a todo tipo de enfermos mentales, la gran mayoría más por problemas sociales que psiquiátricos. Eran los popularmente conocidos como "manicomios". Las líneas actuales abogan por intentar integrar a la persona con enfermedad mental grave dentro de la sociedad.
Entre estos dos extremos ha sido necesario que pasara tiempo y acontecimientos del tipo de la antipsiquiatría y la deshospitalización. En el siguiente artículo analizaremos estos cambios evolutivos a través de un repaso a la historia del hospital Psiquiátrico Padre Jofré de Bétera, que durante muchos años fue el centro de referencia en la provincia de Valencia (España). Este centro, que abrió sus puertas en 1973, permanece en funcionamiento, pero con líneas directrices muy diferentes a las planteadas en su apertura. Examinaremos qué fenómenos han influido en esta evolución, haciendo especial hincapié en la aplicación de las técnicas de rehabilitación psicosocial y el nuevo papel del hospital como unidad de larga estancia.
Del manicomio a la rehabilitación.
Milagros Fuentes Albero; Beatriz Iborra Pastor; Salvador Romero Cervera.
Hospital Psiquiátrico Padre Jofré de Bétera. Valencia
Resumen
El campo de la salud mental ha sufrido grandes cambios en los últimos 30 años. Estos cambios se han producido a múltiples niveles: asistencial, terapéutico, rehabilitador, jurídico, etc. Atrás quedan los tiempos en los que se construían grandes complejos hospitalarios donde se ingresaba a todo tipo de enfermos mentales, la gran mayoría más por problemas sociales que psiquiátricos. Eran los popularmente conocidos como “manicomios”. Las líneas actuales abogan por intentar integrar a la persona con enfermedad mental grave dentro de la sociedad. Entre estos dos extremos ha sido necesario que pasara tiempo y acontecimientos del tipo de la antipsiquiatría y la deshospitalización. En el siguiente artículo analizaremos estos cambios evolutivos a través de un repaso a la historia del hospital Psiquiátrico Padre Jofré de Bétera, que durante muchos años fue el centro de referencia en la provincia de Valencia (España). Este centro, que abrió sus puertas en 1973, permanece en funcionamiento, pero con líneas directrices muy diferentes a las planteadas en su apertura. Examinaremos qué fenómenos han influido en esta evolución, haciendo especial hincapié en la aplicación de las técnicas de rehabilitación psicosocial y el nuevo papel del hospital como unidad de larga estancia.
Introducción histórica
A lo largo de la Historia, la situación de los enfermos mentales en Valencia ha sido complicada. Los primeros documentos escritos donde se describe la situación de estos enfermos se remonta a los Fueros del Reino de Valencia, que datan de 1238. En ellos se nombra la irresponsabilidad penal de los locos y las disposiciones para la administración de los bienes de los menores.
Estos enfermos habitualmente se dedicaban a la mendicidad, eran apresados y usados en trabajos no remunerados (galeras), se les mantenía encadenados o enjaulados, apenas eran cuidados y, en la mayor parte de casos, abandonados a su suerte.
Esta situación se mantiene durante varios siglos.
A comienzos del siglo XIX se crea en el Reino de Valencia la Diputación, entendida como “Ayuntamiento de ayuntamientos”.
En 1848, se promulga la Ley de Beneficencia General del Estado. Esta ley da atribuciones a la recién creada Diputación respecto a la Sanidad. Esta ley determina que se crearán 6 Psiquiátricos modelo en el territorio español, uno de ellos en el Reino de Valencia.
Anteriormente, no había asistencia médica para los enfermos mentales. Éstos eran atendidos por religiosas u otras gentes de buena fe. Se les atendía en un edificio cercano a las murallas de Valencia, en un terreno que habían comprado unos comerciantes para tal fin allá por el año 1409. Posteriormente (año 1512), este hospital pasó a formar parte del hospital General de Valencia. A pesar de compartir espacio físico, a los “locos” no se les concede la categoría de enfermos, y por tanto, no son atendidos por profesionales. No es hasta el siglo XVII cuando los médicos empiezan a pasar visita de forma reglada. Todos los pacientes ingresados desarrollaban algún tipo de trabajo en el interior del hospital.
A partir de 1848 cambia la asistencia a los “locos”. Se humaniza más el trato, desapareciendo jaulas, cepos y otros medios de contención hasta entonces usados. La asistencia médica comienza a seguir las directrices internacionales, dándoles la categoría a estos pacientes de “enfermos de la mente”.
Tras la Ley de Beneficencia General del Estado, el objetivo es construir una “ciudad” para los enfermos mentales, alejada del núcleo urbano y dotada de toda clase de servicios para que pudiera funcionar como tal. Pero la realidad fue otra bien diferente. Las dependencias del hasta entonces llamado hospital de Dementes quedaron obsoletas. Problemas de higiene, infraestructura, falta de atención médica y un largo etcétera fueron los causantes de este hecho. Por esto se decide el traslado de los enfermos mentales a las dependencias del antiguo Convento de Jesús. Trascurre el año 1866.
Diputación seguía con su plan de erigir un Psiquiátrico modelo. Se diseñan planos, se adquieren terrenos (cercanos a la población de Torrente, a su vez cercana a Valencia), se hacen las previsiones de personal, pero la realidad es que nunca se llevó a cabo. A cambio los pacientes permanecían en el Convento de Jesús, hacinados, con una atención médica precaria y unas condiciones de vida poco agradables. Vuelven a usarse sistemas de siglos anteriores, tales como métodos de contención (esposas, grilletes), o como obligar a los pacientes a realizar trabajos incluso por la noche.
Esta situación se mantiene durante la segunda mitad del siglo XIX y la primera del siglo XX. No es hasta 1950 cuando se anuncia la construcción de un nuevo manicomio.
En los años 60 se adquieren los terrenos del futuro manicomio. Se encuentran en las afueras de Bétera, localidad situada a unos 20 km al noroeste de Valencia. Las obras de construcción comenzaron en 1969.
La situación en el Convento de Jesús fue haciéndose cada vez más insostenible, siendo motivo continuo de denuncia y queja por parte de vecinos y prensa.
En 1973 se produce el primer traslado del Convento de Jesús al hospital Psiquiátrico de Bétera, iniciándose así el proceso de clausura del que llevaba un siglo siendo el manicomio de Valencia.
El hospital Psiquiátrico de Bétera
El psiquiátrico de Bétera se construye siguiendo las antiguas directrices del Psiquiátrico modelo, casi un siglo después de este Proyecto. A nivel internacional se estaban dando movimientos como la antipsiquiatría y la psiquiatría Comunitaria, ambas contrarias a este tipo de instalaciones. En España no existía la concepción de asistencia Psiquiátrica dentro del Sistema Nacional de Salud, por lo que en ese momento histórico, no tenían cabida este tipo de corrientes psiquiátricas.
Pese a ser un modelo obsoleto antes de su inauguración, el Psiquiátrico de Bétera abre sus puertas en 1973. Los primeros pacientes llegan trasladados de Jesús (el manicomio de Valencia).
El Psiquiátrico de Bétera era como una “ciudad”. Tenía instalaciones tales como un hotel para albergar a los familiares de los pacientes para que pudieran visitarlos (nunca se llegó a inaugurar), pabellón de deportes, iglesia, cine, piscina, tanatorio. Además habían viviendas acondicionadas para los médicos residentes, para la administradora y el director gerente del hospital, que vivían a tiempo completo en ellas. También había un pabellón de subalternos donde pernoctaban monitores otro para las religiosas (hermanas de la Caridad).
En cuanto a las instalaciones psiquiátricas propiamente dichas, habían:
- pabellón para psiquiatría infantil
- pabellón para alcohólicos
- pabellón para toxicomanías
- pabellón para infecciosos (nunca se llegó a usar para tal fin)
- pabellón para enfermos con procesos judiciales
- pabellón de admisiones, con sección para enfermos agudos y otra sección conocida como “hospitalillo”, donde ingresaban los pacientes psiquiátricos cuando presentaban un problema médico
- dos zonas para enfermos mentales crónicos, cada zona formada por 2 pabellones con capacidad para 100 y 150 personas (capacidad total para 1000 personas)
- pabellón de mantenimiento
- pabellón para talleres ocupacionales
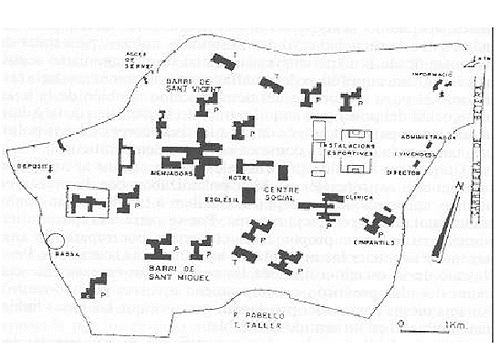
A cada una de las zonas se les denominó como barrios, cada uno de ellos con nombre propio.
Figura 1
Figura 1. Plano del hospital Psiquiátrico de Bétera con su distribución por barrios (tomado del Informe del Síndic de Greuges de la Comunitat Valenciana sobre la situación de las personas que padecen enfermedades mentales y de sus familiares).
Funcionamiento del hospital
Los pacientes eran acogidos en un primer momento en el pabellón de Admisiones. Allí se decidía si el paciente era candidato a ingresar o no. Si ingresaba permanecía en dicho pabellón como máximo un mes. Si su estado clínico desaconsejaba el alta, entonces pasaba al llamado pabellón de infecciosos, que como dijimos antes, nunca funcionó como tal, sino como unidad de estancia intermedia. Se le denominaba “pabellón de observación continuada”. La estancia máxima en este pabellón era de tres meses. Una vez superado este tiempo, si el paciente seguía siendo candidato a permanecer ingresado, se le trasladaba a uno de los pabellones de crónicos. Una vez se decidía el internamiento en estos pabellones de crónicos, el ingreso podía durar años.
No todos los pacientes pasaban por Admisiones. Los pabellones de Toxicomanías, Alcohólicos, Infantil y Judiciales funcionaban con autonomía propia, es decir, los pacientes eran ingresados allí desde un primer momento, sin periodo de observación previa.
Habían pabellones dedicados al ocio y tiempo libre, como puede ser el gimnasio y el taller ocupacional (donde se realizaban actividades como por ejemplo macramé).
La reforma psiquiátrica
La Reforma Psiquiátrica tiene su origen en países como EEUU, Reino Unido, Italia, allá por los años 60-70. Nace en respuesta a una nueva concepción del enfermo mental, se le concibe como persona que forma parte de la sociedad y como tal, debe vivir en ella de la forma mejor adaptada posible. De forma coetánea nace mundialmente un movimiento llamado antipsiquiatría, que abogará por la clausura total de los manicomios y se cuestiona la existencia real del enfermo mental. Conciben la institución manicomial cercana al régimen dictatorial, y por ello defienden su cierre.
La Reforma Psiquiátrica en España nace a mediados de la década de los 80, cuando ya era un movimiento consolidado en otros países. Preliminarmente, la Administración Central y las Comunidades Autónomas realizaron una serie de actuaciones que sentarían las bases para posteriormente aplicar la Reforma Psiquiátrica.
A nivel de las Autonomías se elaboraron los “planes de Salud Mental”, donde se recogía todo un programa de actuaciones acerca de la atención psiquiátrica y los recursos sanitarios y sociales necesarios para aplicar las teorías de la Reforma. También se crearon los Institutos de Salud Mental, que gestionaban los recursos para aplicar dicha Reforma.
A nivel Central se promulga la Ley General de Sanidad (Ley 14/1986 de 25 de Abril) , que en su capítulo tercero de la Salud Mental dice:
“Artículo 20 Sobre la base de la plena integración de las actuaciones relativas a la salud mental en el sistema sanitario general y de la total equiparación del enfermo mental a las demás personas que requieran servicios sanitarios y sociales, las Administraciones Sanitarias competentes adecuarán su actuación a los siguientes principios:
1. La atención a los problemas de salud mental de la población se realizará en el ámbito comunitario, potenciando los recursos asistenciales a nivel ambulatorio y los sistemas de hospitalización parcial y atención a domicilio, que reduzcan al máximo posible la necesidad de hospitalización. Se considerarán de modo especial aquellos problemas referentes a la psiquiatría infantil y a la psicogeriatría
2. La hospitalización de los pacientes por procesos que así lo requieran se realizará en las unidades psiquiátricas de los hospitales generales.
3. Se desarrollarán los servicios de rehabilitación y reinserción social necesarios para una adecuada atención integral a los problemas del enfermo mental, buscando la necesaria coordinación con los servicios sociales
4. Los servicios de salud mental y de atención psiquiátrica del sistema sanitario genera cubrirán, asimismo, en coordinación con los servicios sociales, los aspectos de prevención primaria y de atención a los problemas psicosociales que acompañan a la pérdida de la salud en general. ”
Se promociona un sistema de Salud descentralizado, con especial potenciación de la atención Primaria, desarrollando Servicios Sociales de base. Esto, junto con el clima social de ese momento sienta las bases para aplicar la Reforma Psiquiátrica.
Principios básicos de la Reforma:
- desaparición del hospital psiquiátrico y sustituirlo por dispositivos alternativos
- desinstitucionalización y reinserción social
- atención a la salud mental en la comunidad
- puesta en marcha de los dispositivos de Salud Mental en la comunidad
- potenciación de la atención Primaria
- la hospitalización es sólo un complemento de los servicios comunitarios
- enfoque integrado teniendo en cuenta los niveles de prevención, atención y rehabilitación, desde un modelo de atención multidimensional
- territorialización como organización descentralizada de los servicios comunitarios de salud mental
Cuando comenzó a aplicarse la Reforma en España, ya era un movimiento bien consolidado en países como Reino Unido, Estados Unidos o Italia. La ventaja de esta tardanza fue conocer las dificultades que estos países habían presentado. Aún así, no fue un proceso fácil ya que fue encontrando obstáculos en el camino, tales como:
- la insuficiencia de recursos económicos
- la no existencia de dispositivos alternativos a la hospitalización para la atención de enfermos crónicos
- la sobrecarga asistencial en los centros de salud mental
- la escasez de programas comunitarios
- el poco desarrollo de asociaciones de familiares, de enfermos
Una de las consecuencias más inmediatas de la Reforma fue la desinstitucionalización de los enfermos Psiquiátricos internados en los manicomios. No se propone el cierre del manicomio, sino su transformación en cuanto a funcionamiento y estructura. En este proceso de deshospitalización, pacientes que habían pasado años y años apartados de la sociedad, deben ser reintegrados nuevamente. No fue un proceso fácil. Problemas como la escasez de recursos alternativos fue uno de los mayores hándicaps. La adaptación de enfermos en la sociedad no tuvo tanto éxito como a nivel teórico se presupuso. Un gran número de ellos no poseían familia, o ésta no se quería hacer cargo de la situación. En otros casos no disponían de recursos económicos para hacer frente a los gastos de la vida diaria. En algunos casos no fue posible la adaptación a la vida en sociedad y no fue posible su deshospitalización. Se traspasan las responsabilidades: a partir de ese momento, el enfermo mental es responsabilidad de la familia, de Servicios Sociales, de la sociedad, pero no del Estado.
La reforma en el hospital Psiquiátrico Padre Jofré
A partir de 1982, el modelo administrativo sobre la asistencia psiquiátrica en el hospital Psiquiátrico de Bétera se empezó a basar en el modelo de sectorización.
En 1980, la Diputación de Valencia formula el Plan de Reforma de la Asistencia Psiquiátrica Provincial, donde se concluye que cada sector de la provincia de Valencia tendría su representación intrahospitalaria. Cada sector tenía un número asignado de camas para agudos, crónicos, alcohólicos, toxicómanos, etc. Los pacientes crónicos que ya existían se repartieron según esta sectorización. Desaparece el pabellón para infantil.
En 1982, la Diputación de Valencia crea el Instituto de Salud Mental de Valencia, al que dotaría de competencias para la administración de los servicios Psiquiátricos. Este Instituto, dos años más tarde propone a la Comisión de Salud Pública un proyecto de deshospitalización, que es aceptado. Se conceden ayudas económicas a los pacientes para su integración en la sociedad, ya que la mayoría no poseían puesto de trabajo, ni familia y en muchos casos, ni siquiera vivienda.
El número de internos en el manicomio fue disminuyendo progresivamente. Desde 1984 y hasta 1993, el número de camas destinadas a crónicos disminuyó de forma sustancial.
En 1986 desaparece el concepto sector y se crean las áreas sanitarias. La provincia de Valencia se divide en 13 áreas, redistribuyéndose el personal sanitario y el reparto de pacientes. En el hospital de Bétera las áreas siguen teniendo a su cargo unidades de agudos y de crónicos. En los hospitales de Valencia capital se crean unidades de hospitalización psiquiátrica breve, a cargo de las áreas.
En 1986 el Pleno de la Diputación Provincial de Valencia aprueba el Proyecto de Desarrollo Técnico del Proyecto de Servicios Provinciales de Salud Mental, donde se recogen las funciones de la Unidad de Larga Estancia del hospital Psiquiátrico de Bétera:
- es la encargada de prestar asistencia a todos los internados que permanecen todavía hospitalizados fuera de las Unidades de Admisión
- el objetivo prioritario de esta unidad es la rehabilitación y reinserción social de sus internados
- existirá una partida presupuestaria de ayudas para la deshospitalización y en íntima colaboración con los Servicios Sociales
- será objetivo fundamental de esta Unidad garantizar una mejora en la calidad de vida de los internados
- esta Unidad se considera cerrada a todos los efectos y por tanto a extinguir
El plan de Salud Mental para la Comunidad Valenciana se aprobó el 13/05/91, describiendo la Unidad de Rehabilitación como “estrechamente vinculada al proyecto de transformación y superación del hospital psiquiátrico”
La Unidad de Larga Estancia comenzó a funcionar el 18/10/93, en las instalaciones del pabellón 14. Este pabellón había tenido en su origen la finalidad de albergar a pacientes crónicos, junto con el pabellón 5 y 8. Meses antes de iniciar su andadura la Unidad de Larga Estancia, se habían cerrado unidades como el hospitalillo, el pabellón 5, el 8, el 15 (agudos). Sólo quedaron abiertos los pabellones 17 (hospitalización breve), 14 (ULE) y el 12 (desintoxicación).
El pabellón de hospitalización breve se cerró en 1994, con la apertura de la última Unidad de Hospitalización para enfermos psiquiátricos agudos en el hospital Doctor Pesset de Valencia. A partir de ese momento, cualquier enfermo que presentase un proceso agudo ya no sería internado en el hospital de Bétera, sino que lo haría en las salas de psiquiatría de los hospitales generales.
El pabellón 14 es ocupado por aquellos enfermos en los que no ha sido posible la deshospitalización que promulgaba la reforma psiquiátrica.
Hasta 1998 no se admitieron nuevos ingresos en este pabellón. El Decreto nº 6. 498 del 02/09/98 de la Presidencia de la Excma. Diputación Provincial de Valencia establece:
- “ autorizar la cobertura de las plazas vacantes de la Unidad de Larga Estancia de Bétera, con personas pertenecientes a los guardados de hecho o tutelados por esta Diputación, así como la dinamización de esta unidad con posibilidad de acceso y salida de la misma, según los planes de rehabilitación individualizados que puedan aplicarse”
- “iniciar el proceso de adaptación de la unidad de larga estancia de Bétera adecuando la misma a la tipología de los centros previstos por las normas establecidas al respecto por la Generalitat Valenciana”
El pabellón 14 estuvo funcionando como Unidad de Larga Estancia hasta 2001, año en el que se inauguraron 4 nuevas residencias, 2 a cargo de Consellería de Bienestar Social y 2 a cargo de la Diputación de Valencia.
En el pabellón 14 se dieron cambios respecto a la atención al paciente. En un primer momento sólo se desarrollaba una labor asistencial y ocupacional. Se trataba de tener al paciente ocupado en algo, bien algo lúdico, bien algún taller ocupacional remunerado. En 1996 se desarrollan los primeros programas individualizados de rehabilitación, abandonando los antiguos programas ocupacionales.
Funcionamiento de la unidad de larga estancia (U. L. E. )
Desde 2001, la U. L. E. tiene un nuevo funcionamiento y una nueva perspectiva dentro del campo de la Rehabilitación Psicosocial, siendo ésta la máxima expresión de la Reforma Psiquiátrica. Han cambiado los criterios de ingreso, la asistencia, el perfil de pacientes y, lo más importante, los resultados.
Las personas susceptibles de ingreso son pacientes entre 35 y 60 años en los que se han agotado todas las posibilidades de tratamiento psicofarmacológico y psicológico, que no han respondido a los programas de Enfermería y Rehabilitación de su área de salud y en los que se han agotado todos los recursos de Servicios Sociales.
El tiempo medio de ingreso en la ULE es de 6-12 meses. El alta se ve condicionada al cumplimiento del plan individualizado de rehabilitación, diseñado para cada uno de los pacientes y tomando en cuenta sus capacidades y sus déficits.
Conclusiones
Desde el ingreso del primer paciente trasladado del convento de Jesús al Psiquiátrico de Bétera, hasta nuestros días, han ocurrido muchos acontecimientos que han cambiado el curso de la historia en psiquiatría. Sin duda, los movimientos que más influencia han tenido en el campo de los enfermos mentales crónicos han sido los de la antipsiquiatría, la psiquiatría Comunitaria y la Reforma Psiquiátrica. Sin ellos hoy no podríamos entender el modelo actual de asistencia psiquiátrica para el enfermo mental grave crónico. Estos movimientos supusieron el fin de la existencia de unas instituciones, mal llamadas manicomios, en las que se habían estado “almacenando” pacientes sin ninguna perspectiva. El proceso de cierre de estas instituciones fue complejo, con múltiples trabas administrativas y sociales, pero poco a poco se fue transformando en una realidad. La deshospitalización se llevó a cabo con relativo éxito. Aún así hubieron casos en los que no fue posible su adaptación a la vida en sociedad. Estas personas fueron candidatas a seguir dentro de instituciones cerradas, las hoy conocidas como Unidades De Larga Estancia. Estas unidades constituyen una alternativa diferente a las ofertadas hoy en día para el tratamiento del enfermo mental crónico grave. Son unidades cerradas, pero con un plan de trabajo basado en la rehabilitación psicosocial. En ellas se pretenden mejorar las capacidades individuales de cada paciente para lograr superar sus déficits y conservar sus aptitudes. Este proceso se convierte en arduo, ya que los pacientes que llegan a estas unidades (especialmente a la del hospital Psiquiátrico de Bétera) están muy deteriorados o la patología es marcadamente grave. Aún así, es obligación de los profesionales que trabajamos en este campo el intentar llevar a cabo esta labor, para no poder volver a hablar de manicomio y seguir hablando de las ventajas de la Rehabilitación Psicosocial.
Bibliografía
- Desviat, M. ¿Hacia dónde va la reforma? I Congreso Virtual de psiquiatría 1 de Febrero – 15 de Marzo 2000; Conferencia 48-CI-C. Disponible en: www. psiquiatria. com
- García, J. análisis de la Reforma y de la desinstitucionalización psiquiátrica en España. I Congreso Virtual de psiquiatría 1 de Febrero – 15 Marzo 2000; conferencia 48-CI-A2. Disponible en: www. psiquiatria. com
- Salvador- Carulla, L. , Romero, C. , Rodríguez – Blázquez, C. , Atienza, C. , Velásquez, R. , ¿se puede plantear una política de Salud Mental basada en la eficiencia?. La reforma Psiquiátrca desde una perspectiva internacional. Psiquiatria. com (revista electrónica), 1998 (13 pantallas) www. psiquiatria. com
- Desviat, M. La reforma Psiquiátrica. Madrid. DORSA, 1994
- Gómez-Beneyto, M. , Asencio, A. , Brenguer, M. , Cebrián, A. , Cervera, G. , Llopis, V. , et al (1986). Desinstitucionalización de enfermos mentales crónicos sin recursos comunitarios: un análisis de la experiencia del hospital Padre Jofré de Bétera (1974-1986). In J. Espinosa (Ed. ). cronicidad en psiquiatría (pp 237-264). Madrid. Asociación española de Psiquiatría
- García, J. , Vázquez- Barquero, J. L. Desinstitucionalización y reforma psiquiátrica en España. Actas españolas de psiquiatría. 1999. 27 (5): 281-291
- grupo de trabajo de la A. E. N. (Asociación Española de Neuropsiquiatría). Rehabilitación psicosocial del trastorno mental severo. Situación actual y recomendaciones. Cuadernos técnicos, 6. Madrid 2002
- Síndic de Greuges de la Comunitat Valenciana. Informe especial sobre la situación de las personas que padecen enfermedad mental y de sus familiares. Año 2003
- Borrador del programa individualizado de rehabilitación psicosocial de la Unidad de Larga Estancia del hospital Psiquiátrico Provincial de Bétera
- Borrador del plan de actuación de la Unidad de Larga Estancia del hospital Psiquiátrico Provincial de Bétera
IMPORTANTE: Algunos textos de esta ficha pueden haber sido generados partir de PDf original, puede sufrir variaciones de maquetación/interlineado, y omitir imágenes/tablas.
Tres décadas de evolución en la rehabilitación psicosocial de personas con trastorno mental grave
Laura Gallego Fernández
Fecha Publicación: 18/05/2025
Institucionalización y vida en los manicomios
María del Pilar Paz Otero et. al
Fecha Publicación: 20/05/2024
Estrategias adaptativas y lecciones de la pandemia en un centro de rehabilitación psicosocial y laboral
Ana Luisa Regueira Fuenteseca
Fecha Publicación: 20/05/2024
Rehabilitación cognitiva aplicada a la esquizofrenia
PAULA RIVERO RODRÍGUEZ et. al
Fecha Publicación: 20/05/2024
Caso clínico de terapia asistida con animales
María De Los Reyes Herráez Robleda et. al
Fecha Publicación: 20/05/2024
Impacto de la estigmatización en la vida de las personas con esquizofrenia: estrategias de reducción
Isabel Cabellos garcia et. al
Fecha Publicación: 14/10/2023