La relación entre los niveles asistenciales no ha sido todo lo constante y fluida que los propios profesionales hubieran deseado y que los pacientes/usuarios/clientes (PUC) demandaban. De tal suerte que puede ser definido como una de sus debilidades más evidentes.
Para intentar superar esta debilidad la Comunidad de Madrid establece el Proyecto Piloto de Especialista Consultor, que define la creación, desarrollo y evaluación de modelos alternativos de comunicación y coordinación entre especialistas de primaria y de especializada, orientados al abordaje conjunto de procesos en pacientes concretos, teniendo como características básicas: la Gestión conjunta de procesos asistenciales; la resolución de dudas diagnósticas y/o terapéuticas sin necesidad de derivación ni de la presencia del paciente; que el modelo propuesto sea consensuado entre los profesionales de AP y AE y, por fin, la definición de vías de comunicación tanto presenciales como no presenciales (teléfono, correo electrónico, telemedicina, ?) entre los facultativos de ambos niveles asistenciales.
Psiquiatría infantil como interconsultor con Pediatría de atención Primaria: Mejora de la calidad en la continuidad asistencial.
José Luis Pedreira Massa*; Ana Miquel**.
* psiquiatra Infantil. hospital Infantil Universitario Niño Jesús. Máster en Calidad Asistencial de Servicios Sanitarios.
** Directora Médico de atención Primaria. Area 6 de Madrid.
Introducción
La relación entre los niveles asistenciales no ha sido todo lo constante y fluida que los propios profesionales hubieran deseado y que los pacientes/usuarios/clientes (PUC) demandaban. De tal suerte que puede ser definido como una de sus debilidades más evidentes. Para intentar superar esta debilidad la Comunidad de Madrid establece el Proyecto Piloto de Especialista Consultor, que define la creación, desarrollo y evaluación de modelos alternativos de comunicación y coordinación entre especialistas de primaria y de especializada, orientados al abordaje conjunto de procesos en pacientes concretos, teniendo como características básicas: la Gestión conjunta de procesos asistenciales; la resolución de dudas diagnósticas y/o terapéuticas sin necesidad de derivación ni de la presencia del paciente; que el modelo propuesto sea consensuado entre los profesionales de AP y AE y, por fin, la definición de vías de comunicación tanto presenciales como no presenciales (teléfono, correo electrónico, telemedicina, …) entre los facultativos de ambos niveles asistenciales.
Objetivos
Objetivos generales
Facilitar la resolución de dudas diagnósticas y terapéuticas. Promover el conocimiento mútuo del proceso asistencial en ambos niveles. Favorecer la comunicación bidireccional entre los profesionales de ambos niveles asistenciales y mejorar la satisfacción de los profesionales de ambos niveles.
Objetivos específicos
Facilitar un mecanismo de comunicación y formación entre la Pediatría de AP y el HNJS en el campo de los trastornos mentales de la infancia y la adolescencia. Elaborar criterios conjuntos para la detección y derivación de pacientes a los dispositivos de salud mental adecuados. Desarrollar vías de formación continuada a los profesionales de la Pediatría de AP acerca de los trastornos mentales de la infancia y la adolescencia. Difundir la utilización de instrumentos de evaluación sencillos y manejables, adaptados a la presión asistencial de la pediatría de atención primaria y diseñar protocolos y guías de práctica clínica conjuntos para el abordaje de los trastornos mentales de la infancia y adolescencia desde Pediatría de AP.
Fases del proyecto
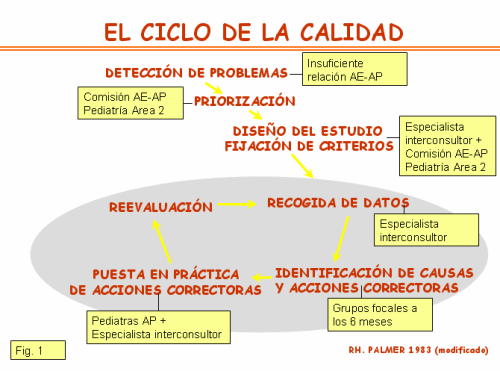
El esquema general de las fases del proyecto sigue el círculo de la calidad diseñado por Palmer (1983) que operativiza de forma práctica el el ciclo PDCA.
1. Estudio de la situación de partida: realizado por la Comisión conjunta de Pediatría del Area 2 (Direcciones Médicas de AP y AE, dos Pediatras del hospital Infantil Universitario Niño Jesús (HNJS) y dos Pediatras de AP).
2. Asignación de especialista consultor, en el seno del Servicio de psiquiatría Infantil: Propuesta personalizada al psiquiatra Consultor quien hace entrega de un proyecto de interconsulta, que sirve de marco para el diseño del proyecto definitivo. Presentación del programa (totalidad de los pediatras de AP, convocada por la Dirección Médica de AP, asistencia del conjunto de la Comisión de enlace AP-AE y una presentación científico-técnica por parte del especialista interconsultor) y donde se realiza una encuesta a los pediatras.
3. Recursos materiales: Un despacho, ordenador con conexión a Internet. y sistema de archivo en papel.
a. Metodología: Clientes: Los 52 pediatras de atención primaria del Area 2. Acreditación a la Dirección General del SERMAS, que lo concedió. Contenido: Casos reales de los pediatras de AP del Area Sanitaria 2 de la CAM, en sesiones presenciales, correo electrónico y/o teléfono (tfno) institucional
b. Acuerdo de la intervención a desarrollar: Asumirlo el propio pediatra, con las orientaciones derivadas del trabajo desarrollado y estableciendo, con posterioridad, supervisiones sobre el caso, derivación a los Programas de Salud Mental Infanto-juvenil del Area 2, en el caso de que el trastorno mental detectado se confirmara o derivación a las consultas externas de psiquiatría y psicología Infantil del HNJS, caso de que fuera un trastorno mental más específico.
4. Evaluación: Sistema de registro: archivos excel. Benchmarking dirigido a la evaluación global de la técnica y de los resultados. Indicadores cuantitativos: Número de sesiones realizadas/Total sesiones programadas; número total de casos presentados; número de pediatras participantes en las sesiones de trabajo programadas/Total de pediatras de AP; número de casos asumidos por los propios pediatras/Número total de casos presentados; Número de casos derivados a CSM-IJ/Número total de casos presentados, y número de casos derivados a la Sección de psiquiatría Infantil del HNJS/Número total de casos presentados. Evaluación cualitativa: Replantear el ciclo PDCA a los seis meses; grado de satisfacción de los profesionales participantes; tipología de los casos asumidos por los pediatras de AP; tipología de los casos derivados a AE; tipo de respuesta ofertada y diseño de protocolos consensuados.
Resultados
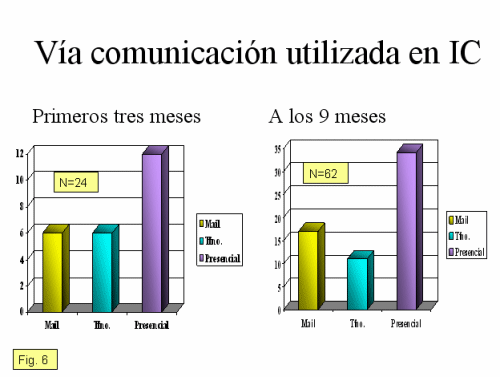
1. Resultados de la encuesta realizada a los pediatras: La formación y capacidad de asumir casos psico-sociales por parte de los pediatras de AP del Area Sanitaria 2 de la Comunidad de Madrid es muy baja (puntuaban sus conocimientos y disponibilidad para asumir casos entre 2-3). En las perspectivas formativas acerca de los temas sugeridos se obtuvo una puntuación media de 4. tipo de interconsulta que prefieren los pediatras de AP, en prácticamente dos de cada tres respuestas, fue dirigido a preferir el contacto presencial.
2. Resultado de la técnica de benchmarking para la evaluación: Destacamos la escasez de trabajos de este tipo con datos concretos o con descripciones precisas de tipo metodológico.
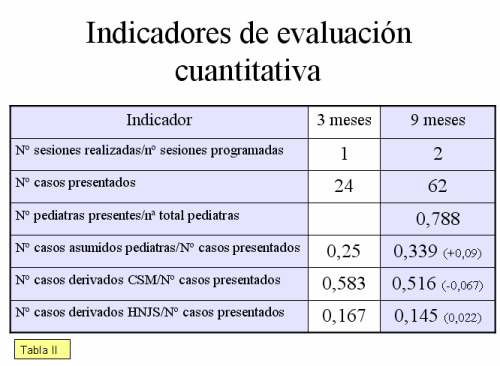
3. Resultados de la evaluación cuantitativa: Tras los grupos focales se duplicaron las reuniones de enlace. La asistencia de los pediatras de AP se mantuvo en torno a casi cuatro de cada cinco pediatras. La tendencia indica que los casos asumidos por los propios pediatras de AP se fueron incrementando hasta llegar a ser un caso de cada tres de los casos presentados.
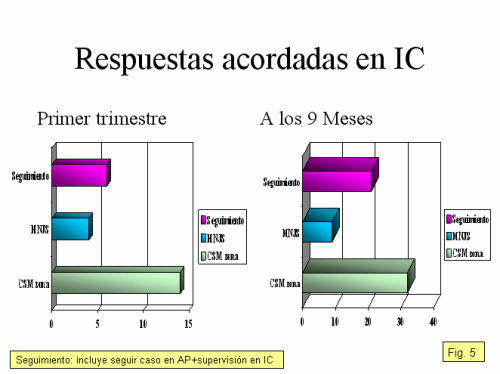
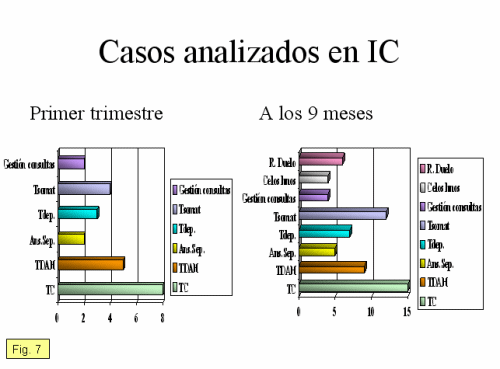
4. Resultados de la evaluación cualitativa: La vía de comunicación preferente fue la presencial, el paulatino incremento de la vía por correo electrónico coincide con la inclusión en esa vía de la supervisión individualizada y seguimiento de los casos que asumían los pediatras de AP. Tipología de los casos estudiados: A los tres meses los trastornos del comportamiento (TC) y los trastornos por déficit de atención con hiperactividad (TDAH) supusieron más de la mitad de las interconsultas (54, 17%), mientras que tras nueve meses estos casos descendieron hasta representar un tercio y aparecer con fuerza nuevos casos como las somatizaciones (TS), los trastornos depresivos (TD), las reacciones de duelo, la ansiedad de separación (AS) y los celos entre hermanos. La respuesta a los casos asumidos por los pediatras de AP se modificó: pasando de ser un mero control al inicio del programa, a representar una acción directa tipo counseling según los contenidos trabajados en la supervisión y los trabajos grupales mensuales.
Discusión
Un hecho relevante lo representa que, por primera vez, se incluyeran, en este tipo de programas piloto, a los trastornos mentales de la infancia y la adolescencia, lo que nos hacía pioneros en este tipo de trabajos, tanto a nivel estatal como internacional. Por ello la perspectiva científico técnica alcanzaba gran relevancia.
Los datos obtenidos de la encuesta completada por los pediatras de AP confirmaban el estudio Delphi desarrollado por la Fundación Salud Innovación y Sociedad en el que se constataba la percepción, por parte de los pediatras, del incremento de las afecciones emocionales en la infancia, así como su deficiente formación en este campo, por lo que reclamaban como primera prioridad una demanda formativa en el campo de los trastornos emocionales de la infancia y adolescencia.
A los tres meses de puesta en marcha del programa realizamos un pilotaje de los resultados más relevantes. Nos posibilitó establecer una información básica y buscar nuevas opciones de mejora al desarrollo del proyecto en dos grupos focales.
Los indicadores cuantitativos empleados: se duplicaron las reuniones de enlace, manteniéndose la asistencia de los pediatras de AP y con una participación progresivamente más activa. Los casos asumidos por los propios pediatras de AP, que llegaron a ser un caso de cada tres de los casos presentados, fueron coherentes con la disminución de las derivaciones tanto al CSM como al HNJS de forma más manifiesta. Lo que relacionamos directamente con el tipo de trabajo desarrollado y la modificación de la metodología, en la que se introdujeron dos cambios sustanciales: planteamiento de casos según temas lo que permitía seleccionar los casos problemas con mayor precisión y al despliegue de la supervisión del seguimiento on-line, así como la liberalización de los horarios de contacto telefónico, pero que en ningún caso supuso un incremento medio de las llamadas desde AP, manteniéndose cuantitativamente constante a lo largo del periodo de nueve meses.
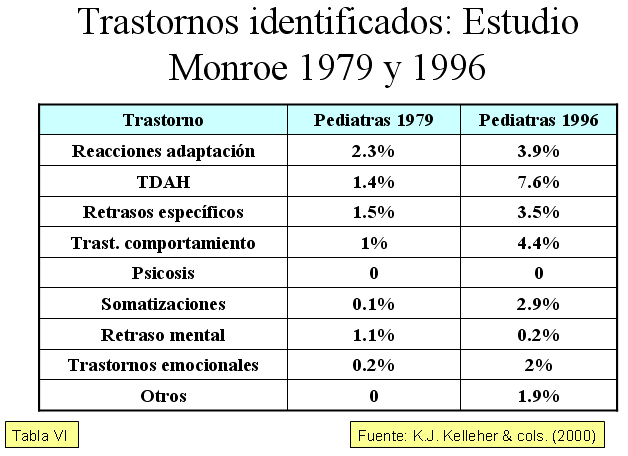
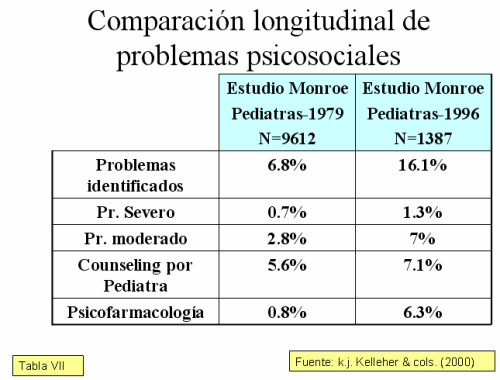
Extraemos una reflexión de importancia: la tendencia expresada por los pediatras de AP para responsabilizarse de la continuidad de cuidados en el caso de los trastornos mentales de la infancia y la adolescencia podría relacionarse, una vez solventadas algunas carencias formativas, con la percepción por parte de estos profesionales de tener una accesibilidad a los especialistas de salud mental de forma personalizada y específica, lo que confirma algunos resultados de investigaciones previas y las recomendaciones expresadas por Sartorius y Graham sobre el tipo de trabajo que deberían desarrollar los profesionales de la salud mental infantil de cara al futuro y que las realizaron hace más de veinte años. Pero este dato se complementa con otro de gran relevancia: estudios epidemiológicos de seguimiento con Registros Acumulativos de Casos Psiquiátricos demuestran que la mayor implicación de los pediatras de AP podría disminuir la remisión de casos nuevos, es decir la incidencia, pero los casos remitidos con ser menores en número, serán de mayor gravedad y, por lo tanto, se incrementa la tasa de casos asumidos en los servicios de psiquiatría infantil, es decir se incrementa la prevalencia en los servicios de salud mental de la infancia y adolescencia.
También se modificó la tipología de los casos estudiados. Mientras en la primera fase del pilotaje los trastornos del comportamiento (TC) y los trastornos por déficit de atención con hiperactividad (TDAH) supusieron más de la mitad de las interconsultas (54, 17%), tras nueve meses estos casos descendieron hasta representar uno de cada tres, apareciendo nuevos casos como las somatizaciones (TS), los trastornos depresivos (TD), las reacciones de duelo, la ansiedad de separación (AS) y los celos entre hermanos, lo que representan problemas reales y prevalentes entre la población infanto-juvenil. Existen algunas diferencias con lo que se detecta en los estudios longitudinales realizados con los pediatras americanos, en que los TDAH y los trastornos del comportamiento son los más prevalentes, sin embargo coinciden en el incremento muy significativo que están suponiendo los TS. La respuesta a los casos asumidos también se modificó, pasando de ser un mero control a representar una acción directa tipo counseling según los contenidos trabajados en la supervisión, siguiendo la dirección expresada en el estudio longitudinal de Monroe y superándolo. También estos resultados refuerzan la hipótesis que hemos expresado con anterioridad acerca que la accesibilidad y disponibilidad de la supervisión por un especialista facilita nuevos desarrollos a la hora de la intervención por parte de los pediatras de AP.
Este trabajo de psiquiatría de enlace, en el caso de la psiquiatría de la infancia y la adolescencia, incluye la comprensión del funcionamiento del sistema familiar en dicha intervención conjunta entre ambos servicios. Aplicarlo a la AP implica asegurar la continuidad asistencial y el seguimiento longitudinal del proceso que se establezca. Por estas razones defendemos que la técnica debe llamarse paidopsiquiatría de enlace con los pediatras de AP y cuyo método de trabajo se sistematizó con los siguientes contenidos: En cada reunión mensual se realizó la Exposición de los casos problemas por parte de los pediatras de AP, tras lo cuál se establecía un análisis de los contenidos formales y de la etapa de desarrollo por parte del interconsultor, tras lo que se establecían unas orientaciones para intervenir desde el pediatra de AP, a las cuatro semanas se revisaba la evolución, incluyendo la posibilidad de tomar una nueva decisión, si hubiera lugar a ello. Esta supervisión podría ser de dos tipos: Individual vía correo electrónico o grupal en el seno de las sesiones presenciales.
A los seis meses establecimos una sesión de trabajo focal con ambos grupos para analizar la evolución hasta entonces, el grado de satisfacción y las opciones de mejora que podríamos introducir. La satisfacción era buena y calificaban con una puntuación elevada el programa establecido, pero sentían que precisaban algo más. Debatiendo acerca de los grupos o tipologías de consultas psicosociales que recibían se establecieron por medio de tormenta de ideas los temas a abordar en sesiones sucesivas con una periodicidad mensual, es decir el doble de lo inicialmente programado. De igual forma se liberalizó totalmente la posibilidad del acceso telefónico, con el fin de aportar una seguridad mayor a la accesibilidad.
Tras la selección del tema los pediatras de AP seleccionaban de sus consultas casos reales que se exponían al inicio de cada sesión de trabajo mensual, posteriormente se establecía una discusión de los contenidos comunes de los casos, con técnica de grupo de discusión y, por fin, se realiza una exposición teórico-práctica por parte del interconsultor con los siguientes contenidos: Bases conceptuales acerca del problema, clínica en relación con los casos presentados, abordaje prioritario desde los pediatras de AP y, en su caso, los criterios de derivación incluyendo la forma de hacerlo y el dispositivo asistencial más pertinente. En el supuesto que el problema pudiera ser abordado desde AP, se ponía en marcha el esquema de supervisión comentado con anterioridad.
También existen algunas opciones de mejora en este proyecto pionero y que fueron analizadas en la Jornada de trabajo celebrada el día 13 de noviembre de 2006, sistematizadas popr las Subdirecciones Genrrales de AP y AE y que se asumen en su totalidad:
• Puntos críticos a considerar dentro de este proyecto: Que se contabilice la actividad realizada a efectos de información y de carga de trabajo; que implique, al menos, mantener la carga asistencial actual y, si es posible, disminuirla; que se establezca algún modo de estímulo (disponibilidad de ordenador, acceso a internet, formación, . . . ), entendiendo el proyecto como un modelo de innovación a estimular (conseguido); que sirva para resolución de problemas y evitar desplazamientos innecesarios a los pacientes (conseguido); adecuar los medios lo más posible para conseguir el objetivo que se persigue; no implicar pérdida de tiempo (parcial); que no incremente la burocracia y, a ser posible, que la disminuya (opción de mejora)
• Se proponen los siguientes pasos, como medidas iniciales: Verificar la posibilidad de realizar la consulta mediante alguna herramienta tipo “chat”, dado que al quedar escritos se pueden consultar con posterioridad, son accesibles mediante internet, fácilmente instalables y no implican coste adicional (propuesta no desarrollada); trabajar un formato estándar de intercambio de información, tipo PIC electrónico, permitiendo su importación para los sistemas de registro habituales de AP y AE; poner en marcha un sistema de información cuantitativo en AE, basado en la importancia de lo anteriormente expresado. Como posibilidad tratar de desarrollar una agenda específica en los centros de especialidades para cada uno de los proyectos y una prestación específica en una agenda del hospital que podrá ser automáticamente evaluada; debería intentarse un sistema sencillo de codificación de la patología, que sería positivo a efectos de sistemas de información y explotación profesional (parcial); valorar su repercusión en incentivos, como “proyecto de interés institucional”, que se tuviese en cuenta para la valoración del cumplimiento de objetivos e incluir los resultados del proyecto dentro de la información de seguimiento de los diferentes centros, de modo que estuviese presente para los gestores y para los profesionales asistenciales.
(Entre paréntesis hemos expresado el grado de desarrollo que tenemos en nuestro proyecto, lo catalogamos como conseguido, cuando ya lo tenemos implantado; parcial, cuando no está totalmente implantado; opción de mejora, cuando lo tenemos implantado, pero es mejorable; en blanco, cuando no está desarrollado o no depende directamente del estado actual del proyecto. )
Conclusiones
La continuidad asistencial basada en la relación fluida entre AP y AE es una clara opción de mejora de calidad en la prestación asistencial sanitaria de nuestro sistema sanitario.
El establecimiento del programa del especialista interconsultor puede constituir un proyecto de mejora razonable, pero quedan muchas opciones de mejora en el desarrollo de dicho programa, sobre todo de aquellos aspectos que favorezcan la estabilización y continuidad del programa.
En el caso de nuestro programa de interconsultor en psiquiatría de la infancia se destaca que es el primer programa tendente a la integración de la asistencia psiquiátrica en los programas de mejora de calidad sanitaria.
Se utilizó la técnica de “psiquiatría de enlace” adaptada a la población infanto-juvenil y a la AP.
Como instrumentos de calidad se utilizó el ciclo PDCA, con una revisión a los seis meses tras una evaluación realizada por medio de grupos focales.
En este momento la pediatría de AP ha preferido las sesiones presenciales para el abordaje de los casos estudiados, utilizando el correo electrónico para las supervisiones individuales.
Este programa ha conseguido que uno de cada tres casos presentados fueran asumidos directamente por los pediatras de AP con la supervisión por parte del especialista interconsultor, lo que ha redundado en una disminución de los casos remitidos a AE y el posible efecto amplificador que puede establecerse a otros casos similares por el conjunto del grupo de pediatras de AP en el Area 2 de la Comunidad de Madrid.
Un requisito que se plantea como de gran impacto en todo el proceso consiste en la accesibilidad y continuidad del especialista interconsultor, con el fin que la supervisión sea sentida y valorada como algo fundamental por parte de los pediatras de AP y así se puedan establecer consultas tipo counseling por su parte, cuyos contenidos van a ser supervisados por el especialista interconsultor.
Se precisa más tiempo para evaluar el conjunto de este programa y que este tipo de trabajos se realicen por otros equipos con el fin de comparar resultados y establecer nuevas opciones de mejora.
Bibliografía
1. Gastón Morata, J. L. ; Rodríguez-Contreras, R. ; Bueno, A. ; Aguado, J. ; López, R. & Delgado, M. : Integración entre niveles asistenciales: Propuesta de un indicador. Rev. San. Hig. Púb. , 1991, 65, 5 (septiembre-octubre): 429-436.
2. Varo, J. : Calidad de la atención médica. Med. Clín. (Barcelona), Editorial, 1995, 104: 538-540.
3. Fernández Balo y cols. : El club de las buenas prácticas: Proyecto del Especialista Consultor. Jornada sobre el Programa de Especialista Consultor. Madrid, 14, 20 y 22 de junio, 2006.
4. Palmer, R. H. : Ambulatory Health Care evaluation: Principles and practice. New York: American hospital Publishing, 1983.
5. Deming, E. W. : Calidad, productividad y competitividad: La salida de la crisis. Madrid: diaz de Santos, 1989.
6. Beatty, S. R. : Continuity of Care: The hospital and the Community. New York: Grune & Stratton, 1980.
7. Fundación Salud Innovación y Sociedad: El futuro de la Salud Infantil y de la Pediatría en España: análisis prospectivo Delphi. Colección Informes, nº 2. Barcelona: Fundsis, 2002.
8. OMS: Prevention and Promotion in Mental Health. WHO, Ginebra, 2001.
9. OMS: Proyecto de política de Salud Mental. Paquete de orientaciones sobre políticas y servicios. Resumen analítico. Ginebra, 2001.
10. OMS: Quality improvement for Mental Health. Ginebra, 2003.
11. OMS: Organization of services for Mental Health. Ginebra, 2003.
12. Consejo de Ministros de Sanidad de la Unión Europea. Bruselas, 2002.
13. Asamblea general de la OMS. Copenhagem, 2004.
14. Costello, E. J. : Primary Care Pediatrics and Child Psychopathology: A review od diagnostic, treatment and referral practices. Pediatrics, 1986, 78, 6, 1044-1051.
15. Garralda, Mª. E. ; Bailey, D: Paediatrician identification of psychological factors associated with general paediatric consultation. Journal of Psychosomatic Research, 1990, 34, 303-312.
16. Giel, R. et al. : Childhood Mental disorders in Primary Health Care: Results of observations in four developing countries. Pediatrics, 1981, 68, 5, 677- 683.
17. Graham, Ph. : Child Psychiatry in relation to primary Health Care. Social Psychiatry, 1982, 17, 109-116.
18. Fritz, K. : Consultation-liaison in Child Psychiatry and the evolution of Pediatric Psychiatry. Psychosomatic, 1990, 31, 1, 85-90.
19. WILLIAMS, P. ; STRETHDEE, G. : Las nuevas relaciones entre la psiquiatría y la atención Primaria: Experiencia británica. Rev. Asoc. Esp. neuropsiquiatría, 1988, VIII, 25, 197-204.
20. Sánchez-Cárdenas, M; digeon, B; Jouot, J; Ferrari, P. : Pédopsychiatrie de liaison: travail du Pédiatre en Pédopsychiatrie. Interrogations actuelles. Neuropsychiatrie de l'enfance et de l'adolescence, 1991, 39, 2-3, 78-82.
21. Starfield, B. et al. : Psychosocial and Psycosomatic Diagnoses in Primary Care of Children. Pediatrics, 1980, 66, 2, 159-167 (Orig. 1977).
22. Pedreira Massa, J. L. : La clínica psicosomática en la infancia y la adolescencia: el abordaje de interconsulta y enlace entre Pediatría y Salud Mental en la comunidad. Ponencia en 10th World Congress International College Psychosomatic Medicine. Madrid, 1989.
23. Pedreira, J. L. : interconsulta y enlace entre paidopsiquiatría y atención Primaria Pediátyrica. Psiquis, 1995, 16, 10 (noviembre/diciembre), 405-20.
24. Pedreira, J. L. ; Maríin, L. ; Palanca, Mª. I. & Sardinero, E. : interconsulta y clínica psicosomática en Pediatría de atención Primaria. An. Esp. Pediatr. , 1999, junio, libro actas (II), 358-61.
25. Pedreira, J. L. ; Palanca, I. ; Sardinero, E. & Martín, L. : Guía de práctica clínica de los trastornos psicosomáticos de la infancia y la adolescencia. En C. Ballesteros (coord. . ). : Práctica Clínica Paidopsiquiátrica: Historia Clínica. guías de práctica clínica. Madrid: Adalia, 2006, págs. 239-253.
26. Pedreira, J. L. & Tomás, J. (Edts. ): Condicionantes psicosomáticos y su tratamiento en la infancia y la adolescencia. Barcelona: Lalertes, 2002.
27. Pedreira, J. L. : protocolos de Salud Mental Infantil para atención Primaria. Madrid: ELA-ARAN, S. A. , 1995.
28. Costello, E. J. et al. : Psychopathology in Pediatric Primary Care: The newhidden morbidity. Pediatrics, 1988, 82, 3, 415-424.
29. Golberg, I. D. et al. : Mental Health Problems among children seen in Pediatric practice: Prevalence and Management. Pediatrics, 1984, 73, 278-293.
30. Pedreira, J. L. & Sardinero, E. : prevalencia de trastornos mentales de la infancia en atención primaria pediátrica. Actas Luso-esp. Neurol. psiquiatría, 1996, 24, 4, 173-190.
31. Kelleher, K. J. ; McInerny, Th. K; William P. Gardner, W. P. ; George E. Childs, G. E. ; & Wasserman, R. C. : Increasing Identification of Psychosocial Problems: 1979-1996. Pediatrics, 2000, 105, 6 (June): 1313-1321.
32. Pedreira, J. L. & Martín, L. : Improving the quality of child and adolescent mental care services in Madrid Region: An approach to a model coordinating primary health care and specialized care. ESSOP, Cardiff, 2006.
33. Sartorius, N. ; Graham, Ph. : Salud Mental Infantil: Experiencia en ocho paises. Crónica de la OMS, 1984, 38, 5, 213-217.
34. Pedreira, J. L. & Eguiagaray, M. : Evaluacion de un servicio de psiquiatria infantil a traves de un registro acumulativo de casos psiquiatricos (RACP). Rev. psiquiatría Infanto-juvenil, 1. 996, 4 (octubre-diciembre), 263-279.
35. Lipowsky, Z. J. : New prospects for liaison psychiatry. Psychosomatic, 1981, 22, 9.
36. Crespo, Mª. D. : psiquiatría de interconsulta y enlace. Sesión Monográfica. Servicios de Salud Mental de Asturias. Oviedo, 1989.
37. Pedreira, J. L. : Habilidades de comunicación con el paciente pediátrico: comprendiendo al niño enfermo. Madrid: Just in time, 2007-01-20.
38. González Sanz, F. J. & Soria Milla, M. A. : Jornada de trabajo sobre el proyecto piloto de Especialista Consultor (13-11-2006). Madrid.
IMPORTANTE: Algunos textos de esta ficha pueden haber sido generados partir de PDf original, puede sufrir variaciones de maquetación/interlineado, y omitir imágenes/tablas.





Aspectos Legales en Psiquiatría Infantil: Resolviendo Dudas y Desafíos.
Manuela de la Mata Hidalgo et. al
Fecha Publicación: 18/05/2025
Hablemos de Bullying: a propósito del Programa Educativo REDES en Extremadura
María Suárez Gómez
Fecha Publicación: 24/03/2025
Relación del eje intestino-cerebro con la aparición de trastornos mentales en la infancia
María Suárez Gómez et. al
Fecha Publicación: 20/05/2024
Entrevista psiquiátrica Infanto- Juvenil. Aproximación desde la Teoría familiar Sistemática.
Valentina Quiroga et. al
Fecha Publicación: 01/04/2019
ESTRUCTURA DE RED SEGÚN NIVELES DE IRRITABILIDAD EN DIFERENTES DIMENSIONES PSICOPATOLOGICAS EN UNA MUESTRA DE NIÑOS Y ADOLESCENTES CON DISREGULACION EMOCIONAL
Marta Busto Garrido et. al
Fecha Publicación: 01/04/2019
Psicología de enlace en un servicio pediatrico hospitalario (1996-2012).
J. Vidal-Bota
Fecha Publicación: 01/03/2013