De los ?principios de medicina experimental? de Claude Bernard (1813-1878), pasando por las ?reflexiones aleatorias sobre servicios sanitarios? de Archie Cochrane (1972), hasta el primer meta-análisis de Glass (1977) sobre resultados de las psicoterapias, hay un largo camino que culmina con la penetración progresiva en la clínica, durante la pasada década, del llamado movimiento de la medicina basada en la evidencia (MBE), cuyo manifiesto fundador debemos al EBM Working Group (1992).
Se describe el entramado del razonamiento clínico basado en pruebas a propósito de una interconsulta sobre un paciente diagnosticado de fibromialgia.
Salud mental basada en pruebas. Breve introducción teórico-práctica: ¿Por dónde empezar? ¿Por qué y cómo acceder a las pruebas? "A propósito de una interconsulta sobre un paciente diagnosticado de Fibromialgia".
Justo Díez Martín.
Praticien Hospitalier “Psychiatre des Hôpitaux »
CHU de Niza
Francia
PALABRAS CLAVE: Salud Mental Basada en la Evidencia, Pruebas, Razonamiento clínico basado en pruebas, antidepresivos, fibromialgia.
De los “principios de medicina experimental” de Claude Bernard (1813-1878), pasando por las “reflexiones aleatorias sobre servicios sanitarios” de Archie Cochrane (1972), hasta el primer meta-análisis de Glass (1977) sobre resultados de las psicoterapias, hay un largo camino que culmina con la penetración progresiva en la clínica, durante la pasada década, del llamado movimiento de la medicina basada en la evidencia (MBE), cuyo manifiesto fundador debemos al EBM Working Group (1992). Se describe el entramado del razonamiento clínico basado en pruebas a propósito de una interconsulta sobre un paciente diagnosticado de fibromialgia.
Introducción
Volviendo la vista atrás y leyendo a Claude Bernard (1), no puede dejar de llamar poderosamente la atención el tono, la energía y el entusiasmo que se desprenden de sus palabras: “En efecto, cuando la medicina se haya constituido experimentalmente; es decir, que las teorías no traduzcan más que los hechos controlados y probados por la experiencia […] todo el mundo, ante la evidencia de los hechos, será de la misma opinión”(1). Si, a continuación, damos un salto hacia delante de un siglo, nos topamos con el tono crítico de Archie Cochrane (1972)(2): “…la llegada del abordaje experimental a la clínica médica […] a mí, personalmente, me gusta asociarla con la publicación de Daniels y Hill en 1952”(3). Se está refiriendo al análisis de los resultados combinados de tres estudios, entre los cuales se encuentra el que pasa por ser el primer ensayo clínico controlado (publicado en 1948) que utilizó la aleatorización de un modo riguroso y, en consecuencia, pudo mostrar de forma experimental la eficacia de la estreptomicina en la Tuberculosis pulmonar.
Pocos años más tarde, también es Archie Cochrane (1979) quien escribe: “Constituye ciertamente una gran crítica para nuestra profesión el que no hayamos organizado un sumario clínico, por especialidad o subespecialidad y adaptado periódicamente, de todos los ensayos clínicos aleatorizados relevantes”(4). Se comprende fácilmente que esta frase encierra el significado y la finalidad de lo que conocemos actualmente como colaboración cochrane y su empeño en elaborar, mantener y actualizar Revisiones Sistemáticas de ensayos clínicos aleatorizados (ECA). Probablemente sea la puesta en marcha y consolidación de este tipo de iniciativas, sin olvidar la posibilidad de difusión inmediata y universal que aporta Internet, lo que en cierto modo culmina una tendencia histórica y suscita el último manifiesto suficientemente entusiasta como para rebautizar e incluso reconcebir (o en todo caso reformular) nada menos que la enseñanza de la práctica de la medicina.
En esta ocasión, nos viene del Canadá y lo firma y publica en JAMA el grupo de Trabajo en medicina basada en la evidencia (1992) (5) ubicado en la Universidad McMaster.
Como no podía ser menos, dicho movimiento ha generado no pocas suspicacias y son de todos conocidas legítimas reacciones críticas (Vallejo, 1999) (6), (Bourgeois, 2000) (7) que han contribuido al crecimiento exponencial de lo publicado y debatido sobre el tema en los últimos diez años. También la progresiva aclaración y determinación de lo que la MBE es o deja ser (Sackett et al, 1996) (8), de sus fundamentos (Ezquiaga et al 2000) (9), así como de sus ventajas e inconvenientes (Navarro et al 1999) (10), limitaciones y “enjeux” (Lesage et al 2001) (11) han ido alimentando un debate ciertamente interesante.
Puede que una buena parte de los malentendidos que atraviesan el debate no sean ajenos al empleo seguramente excesivo de términos como “paradigma” y “evidencia”, que se comportan como falsos amigos y pueden resultar inútilmente amenazantes. Se propone sustituir paradigma por “estilo”, como ya se ha hecho con “evidence”, sustituyéndolo por “prueba” (o indicio). De este modo, el nuevo estilo propuesto por el “EBM Working Group” (EBM W G) podría resumirse en un cambio progresivo de actitud en la práctica clínica (compatible con la escala de grises) que consistiría en hacer menos hincapié en la intuición, la experiencia clínica no sistemática o el razonamiento basado en principios fisiopatológicos (cabe añadir los modelos psicopatológicos); para poner el acento en las pruebas (o indicios) derivadas directamente de la investigación clínica, cuando ésta existe y está disponible.
¿Por dónde empezar? Evolución de aptitudes y actitudes clínicas
El desarrollo y difusión de la tecnología Internet durante los 90, facilitando el acceso instantáneo a las bases de datos bibliográficos, permite el acercamiento efectivo y directo desde el ámbito clínico al de los resultados de la investigación publicada. Pero esto, siendo una condición instrumental necesaria, no es suficiente. Es necesario, además, integrar esta nueva posibilidad en el conjunto de hábitos que sustentan la práctica cotidiana. Para ello, resulta imprescindible adquirir previamente nuevas habilidades técnicas, que, por otra parte, implican un cierto cambio no sólo de aptitudes, sino, sobre todo, de actitudes.
Sin duda el paso mas difícil de dar estriba en aprender a moderar la tendencia refleja a rellenar las lagunas de información (puestas de manifiesto con ocasión de situaciones clínicas concretas) por medio de razonamientos basados en conocimientos generales. Estos pueden derivar de conceptos de bien aprendidos durante el periodo de formación, de nuestra propia experiencia, de las prácticas habituales (consensuadas) en nuestro medio o de las opiniones autorizadas de los líderes de la profesión. Otra actitud estigmatizada por el EBM W G tiene que ver con el hecho de que las teorías fisiopatológicas o psicopatológicas suelen ser tomadas por leyes de las que se cree poder deducir (razonando únicamente) el manejo de cualquier tipo de situación, sin pasar por la criba de la validación empírica. Por otra parte, se tiende a asociar la investigación experimental únicamente con procedimientos técnicos sofisticados y se desconoce el valor científico de la investigación clínica, que también puede ser experimental. Siempre podemos volver a acudir a la autoridad de Claude Bernard para tratar de aclarar estos dos puntos con sendas citas:
« Es necesario tener en cuenta que en biología no contamos con ninguna ley […] las teorías de que disponemos son precarias [. . . ]verdades muy relativas de las que hay que dudar siempre, cuando se quiere deducir un resultado experimental ». (1)
« El método experimental no consiste en el uso indispensable de ciertos procedimientos de experimentación, sino en un modo de razonamiento aplicado a los hechos para extraer su verdad »(1).
Así pues, el valor científico de un artículo no depende del material empleado sino de su diseño metodológico. El verdadero artículo científico (ya sea preclínico o clínico) se caracteriza esencialmente por plantearse cuestiones muy específicas que es posible aclarar razonablemente mediante la realización de una observación o un experimento. Es esta última particularidad la que sustenta la posibilidad de una conexión directa entre la clínica y los resultados de la investigación. La fabulosa herramienta que es Internet es fácilmente explotable, a condición de saber ver en ella el puente entre las preguntas del clínico y los resultados de las preguntas del investigador. En la medida que las preguntas de ambos coincidan, los resultados de la investigación se convierten automáticamente en pruebas pertinentes y, eventualmente, relevantes, que aportan un elemento más, al lado de las teorías, con el que el clínico puede contar a la hora de argumentar sus decisiones e intervenciones.
¿Cómo acceder a las pruebas?
La adopción del nuevo estilo emergente que preconiza el EBM W G pasa, en primer lugar, por la adquisición del hábito de convertir la falta de información autopercibida, frente a casos concretos, en una pregunta estructurada, de tal forma que ésta sea contestable mediante los resultados de un artículo científico.
Si nos situamos en el campo del manejo terapéutico de un paciente, las preguntas que pueden surgir giran en torno a cuatro ejes principales. ¿Para tal problema o tal tipo de paciente (P), tal intervención o intervenciones (I), comparativamente (C), han producido qué efecto en términos de tal resultado (“outcome”) (O)?
Formular la pregunta y estructurarla adecuadamente permite interrogar, a través de Internet, los océanos de información contenidos en las bases de datos con posibilidades de “pescar”en pocos minutos indicios relevantes para el caso concreto que nos ocupe (Sackett et al 2000) (12). Frecuentemente, este procedimiento añade elementos interesantes y enriquece el razonamiento clínico general.
Haciendo frente a la interconsulta de un paciente diagnosticado de Fibromialgia
Supongamos que acabamos de ver un paciente diagnosticado de fibromialgia que nos ha sido remitido para valoración de la posible instauración de un tratamiento antidepresivo y en el que no constatamos un síndrome depresivo franco pero sí un síndrome doloroso musculoesquelético en primer plano.
El lector de esta ponencia, en tanto que participante en un congreso virtual, tiene la posibilidad de conectarse a PubMed www. ncbi. nlm. nih. gov/entrez/query. fcgi y ejecutar las estrategias de búsqueda indicadas debajo de cada pregunta, sobre la base de datos Medline. Podrá constatar que para la pregunta más general (PIO) (paciente, intervención y resultado –“outcome”-), en pocos segundos, el programa encuentra 31 artículos. Para la aún mas directiva y especifica (PICO), que busca resultados sobre la eficacia comparativa de los antidepresivos frente a la psicoterapia, aparecen tan sólo 3. A medida que se estructura la pregunta, el número de artículos-respuesta disponibles disminuye.
Recordemos que el EBM W G exige dos nuevas habilidades (a) la búsqueda bibliográfica eficiente y (b) el conocimiento de las “leyes” formales de las pruebas. Una vez recuperada la información, e incluso ya en el proceso de recuperación, es necesario empezar a aplicar dichas reglas formales.
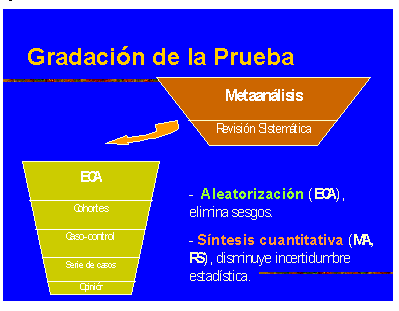
Los resultados de la investigación clínica pueden ser más o menos creíbles; un criterio de juicio tradicional a este respecto viene dado por la calidad y prestigio de la revista que los difunde. Lo que interesa , sin embargo, desde el punto de vista de la SMBP, es el nivel de prueba que los resultados nos aportan y ello depende principalmente del diseño metodológico del estudio que los ha generado. Los estudios originales que adoptan un diseño experimental, mediante la aleatorización de los sujetos participantes, consiguen formar grupos enteramente comparables. De resultar una evolución diferente entre los mismos, ésta será únicamente atribuible al factor diferencial que haya introducido el experimentador (i. e. , determinado tratamiento por un lado frente a placebo por el otro).
En general, los resultados del ensayo clínico aleatorizado (ECA) producen la prueba o indicio de mayor fortaleza porque permiten establecer una inferencia causal (12 a). En el caso que nos ocupa, lo que nos interesa es saber si se ha podido demostrar alguna relación, en condiciones experimentales, entre los antidepresivos y el alivio del dolor en pacientes con fibromialgia. Independientemente de nuestro conocimiento sobre la naturaleza o mecanismo íntimo de dicha relación (12 b), ello nos abriría, de hecho, la posibilidad de una intervención activa. Siguiendo, pues, esta regla formal de las pruebas, deberíamos seleccionar de entre los artículos disponibles aquéllos que declaren haber respetado el diseño metodológico de un ECA. Y, por supuesto, siempre que la cuestión planteada se acerque lo suficiente a nuestra pregunta, lo que nos asegura la relevancia del estudio. Ambas cosas pueden verificarse rápidamente mediante un vistazo al título y al abstract del artículo.
Inmediatamente por debajo y a la izquierda de la caja de búsqueda de PubMed, donde hemos escrito las dos estrategias anteriores, pulsando sobre la palabra “Limits”, aparece un menú que contiene, entre otras, la opción “Publication Types”. Se trata de una forma de limitar los resultados de la búsqueda en función del tipo de publicación. Si seleccionamos “Radomized Controlled Clinical Trials” (RCT, que corresponde a ECA, acrónimo consagrado en castellano) y ejecutamos otro rastreo (“Go”), manteniendo siempre las mismas estrategias de búsqueda, estaremos no sólo limitando el número de artículos recuperables; sino que, al mismo tiempo, los estaremos filtrando en función de su diseño metodológico. A la vez que recupera la información, PubMed puede filtrarla metodológicamente, con lo que estamos aplicando simultáneamente a la búsqueda una regla formal de las pruebas. Viene a ser algo así como exigirle a PubMed que no nos abrume con detalles y que nos proporcione directamente las pruebas existentes de mayor nivel.
Ahora bien, lo que ocurre es que los ECAs no constituyen ya, a estas alturas, la prueba de mayor nivel. Además, no podemos olvidar que estamos consultando sólo una base de datos y ésta no tiene por qué contener todos los ECAs relacionados con nuestra pregunta. Desde los años 70, la literatura médica contiene cada vez más trabajos consistentes en la agrupación de todos los ECAs disponibles en todas las bases de datos que se plantean la misma cuestión (13). Si a la Revisión Sistemática del conjunto de ECAs relevantes le añadimos la combinación de los resultados individuales mediante un procedimiento estadístico, obtenemos una síntesis que Glass (1976) (13, 14) denominó Meta-análisis. La principal ventaja de este procedimiento estriba en que la muestra poblacional aumenta considerablemente y ello se traduce en un incremento de la fortaleza de la estimación causal y, por lo tanto, del nivel de la prueba.
Cabe, por tanto, la posibilidad de que Medline contenga algún Meta-análisis relacionado con las cuestiones planteadas más arriba. O sea, por si el trabajo de revisión de todos los ECAs que nos proponíamos ya lo hubiese realizado alguien, lo mejor es que empezemos por pedirle al programa de búsqueda PubMed que nos lo muestre. Veamos qué ocurre. . .
Para la primera estrategia (PIO), los 31 artículos han quedado reducidos a 3. Para la segunda estrategia (PICO), la más específica, sólo obtenemos uno, que corresponde al tercer artículo de la primera.
Estamos ante revisiones sistemáticas que usan técnicas de Meta-análisis. Los revisores deben haber buscado y evaluado los artículos originales de base, sometiéndolos a explícitos criterios de inclusión y de exclusión, en todo punto iguales a los que nosotros tendríamos que haber utilizado, en el caso de que PubMed no nos hubiera proporcionado ningún Meta-análisis. Lo que esta eventualidad habría supuesto sería que las mejores pruebas disponibles para nuestra cuestión tendrían que ser perseguirlas filtrando a un nivel ligeramente más bajo: el de los ECAs individuales; o bien, acudiendo a otras bases de datos.
Con esta serie de criterios o reglas formales de las pruebas tomadas de Sackett et al (2000) (12), como telón de fondo, podemos pasar a leer en detalle el abstract de alguno de los artículos recuperados.
¿Cómo penetrar el lenguaje críptico (codificado) en que se presentan las pruebas?: "ODDS Ratio", un falso enemigo. 95
El primer punto a considerar consiste en la comprobación de si la motivación de base y el objetivo de los investigadores se ajustan lo suficiente a nuestra inquietud de clínicos frente a un paciente determinado. De no ser así, podemos pasar tranquilamente a otra cosa, para no perder el tiempo. Es importante notar que en este punto es el juicio clínico quien valora y decide y lo hace sobre la base de la demanda de un paciente. A continuación, O’Malley et al (2000) (15) dan detalles que ya sabemos que son clave para garantizar la validez de su trabajo, lo cual inspira bastante confianza.
En particular, la mención de las principales bases de datos muestra que se han propuesto hacer bien su trabajo y nos descargan de una labor ingrata e imposible en el contexto de la práctica clínica cotidiana. En cambio, es una pena que no posean las habilidades suficientes para la lectura del castellano.
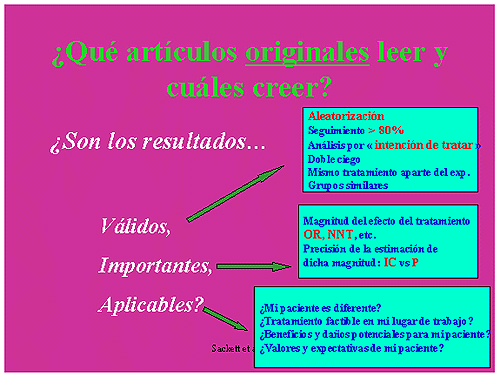
El patrón de lectura y examen crítico de la literatura médica propuesto por el EBM W G, consiste en el escrutinio de los resultados a la luz de tres focos de atención: esto es, ¿son los resultados. . . (a) válidos, (b) importantes, (c) aplicables? Se refiere, lógicamente, a la lectura del texto completo del artículo. Aquí, estamos tan sólo ante un abstract bien estructurado, que puede servir muy bien para un pequeño ejercicio práctico introductorio.
Un indicio de que, con toda probabilidad, los autores han rastreado, como dicen, todas las bases de datos que mencionan podría situarse en el hecho de que obtienen 16 ECAs; mientras que en Medline, aplicando el límite por tipo de publicación RCT, no se obtiene ninguno. Podemos suponer que han realizado la evaluación crítica de los estudios individuales que encontraron con el mismo celo, aplicando criterios de inclusión y de exclusión, y que la validez interna de los 13 ECAs retenidos está garantizada. Ahora bien, ¿los resultados válidos que nos presentan O’Malley et al son también importantes? Dicho de otro modo; en el caso de que el tratamiento haya demostrado ser eficaz, al clínico lo que le interesa saber es cuánto o en qué medida.
¿Qué es la “ODDS Ratio”? Hay que aclarar, de entrada, que si bien el término “evidence” tiende a comportarse como un falso amigo; en cambio, el término odds resulta ser más bien un falso enemigo, pues, a pesar de parecer muy extraño a primera vista, de hecho, arroja una luz clara sobre el sentido que la MBE da al concepto de “evidence” o prueba. El “odds” tiene que ver con las apuestas, como el “momio” en los frontones (Abraira, 2001) (16) y describe las probabilidades de que alguien gane contra las probabilidades de que pierda. Pongamos por caso las probabilidades de que los antidepresivos sean eficaces frente al dolor fibromiálgico contra las probabilidades de que no lo sean.
La diferencia con el juego es que aquí partimos de eventos clínicos que observamos y contamos. Así, la probabilidad de que los antidepresivos sean eficaces es tan grande como el porcentaje de casos en que se ha constatado una mejoría sintomática. Inversamente, la probabilidad de que no sean eficaces corresponde al porcentaje de casos en que tal mejoría no ha podido ser observada. Exactamente lo mismo ocurre con el placebo. En la gran mayoría de artículos, especialmente en los Meta-análisis, el valor del efecto del tratamiento se cuantifica mediante la odds Ratio (OR), que es el cociente entre el odds para antidepresivos y el odds para placebo, en nuestro caso. Se trata de plasmar en una sola cifra (resultado de un cociente de cocientes) el estado de las “apuestas” por los antidepresivos frente al estado de las “apuestas” por el placebo.
El cociente será igual a 1, si ambos son iguales; lo que querría decir que el tratamiento no tiene más efecto que el placebo. En cambio, en la medida que la OR se aleje de 1 positivamente (antidepresivos en el numerador, placebo en el denominador), se manifiesta la magnitud creciente del efecto del tratamiento (i. e. , su importancia). La OR se comporta, pues, como una medida del efecto del tratamiento; es decir, que indica no sólo que el tratamiento es eficaz, sino también en qué medida lo es o cuánto efecto tiene: tanto como su valor se aleje de uno positivamente. Trate de imaginar el clínico lector como explicaría la OR de 4. 2 que el paciente fibromiálgico, en pleno uso de su autonomía, ha visto en la “red”.
Más adelante, los revisores sistemáticos y meta- analizadores nos comunican otra cifra; el número de pacientes a tratar (NNT), que se dirige al clínico y le está diciendo que puede razonablemente esperar la obtención de una mejoría sintomática significativa (no se habla en ningún momento de curación) en un paciente adicional por cada 4 tratados con antidepresivos más que con placebo.
Mareando un poco los números, también puede pensarse que por cada 8 pacientes tratados se accede a la certeza de obtener 2 mejorías más con antidepresivos que con placebo; es otra forma de ver la magnitud real o importancia clínica del efecto del tratamiento.
El clínico sabrá valorar y juzgar, una vez más.
Y, ¿para qué sirven los Intervalos de Confianza (IC) que acompañan a la OR y al NNT?
Una vez estimadas ambas magnitudes del efecto del tratamiento, se trata de establecer la medida en la que nos pueden llamar a engaño. Cuanto mayores sean las muestras de individuos en las que se ha ensayado el tratamiento, las probabilidades de error en las estimaciones serán menores; lo que se manifiesta en IC más estrechos. Concretamente, la OR de 4. 2, con un 95% de probabilidades, podrá oscilar solamente entre 2. 6 y 6. 8 en otros estudios similares realizados sobre muestras diferentes. El valor de 4. 2 representa una estimación puntual sujeta a cierta imprecisión o incertidumbre cuya extensión viene definida por el IC. Tomando el límite inferior del IC (2. 6), vemos que, en el peor de los casos, seguimos estando lejos del valor 1, por lo que el efecto de los antidepresivos sigue siendo cierto. Pero los IC poseen otra peculiaridad interesante. Si el intervalo cruzase el valor 1; esto es, si la imprecisión de nuestra estimación puntual incluyese la situación de no-efecto (el valor 1), ello querría decir que la incertidumbre sobre su magnitud incluiría la duda sobre la existencia misma del efecto.
Esto resulta equivalente al tradicional resultado no significativo que, convencionalmente, se manifestaba por medio de una p > 0. 05
Por lo que se refiere al NNT, tenemos que, en el peor de los casos, el número de pacientes a tratar para obtener la mejoría de uno se sitúa en 6. De modo que puede que haya que tratar no 8, sino 12, para poder contar con dos mejorías más que con placebo. El clínico valorará, de nuevo…
En cualquier caso, los IC presentados por O’Malley et al son más bien estrechos, como corresponde a un Meta-análisis.
Ni que decir tiene que habría que leer el texto completo del artículo, para ver cómo han sido seleccionados los pacientes participantes en los estudios y tratar de verificar si se parecen al nuestro. En caso de no parecerse, la validez e importancia acreditadas de tanto trabajo no resultarían aplicables a nuestro caso, evidentemente.
Pero sirva lo escrito hasta aquí para mostrar los aspectos más básicos y el esqueleto del razonamiento clínico “evidenciero”, que no evidenciólogo. De paso, es una buena ocasión de notar la sensible mejora en la calidad de la presentación de los abstracts que se viene produciendo en los últimos años, coincidiendo con el movimiento de la MBE. Estos, consecuentemente, son estructurados pensando más en el clínico que en el investigador, si bien siguen siendo crípticos para quien desconoce el código de lectura desarrollado por el EBM W G en sus famosas “Users’ Guides” publicadas en JAMA del 92 al 2000 (17) y en el inevitable libro de Sackett et al “Medicina Basada en la Evidencia: cómo practicar y enseñar la MBE” (12).
Conclusión
Es difícil resistirse a la tentación de concluir este trabajo con la introducción del muy recomendable artículo de P. E. Muñoz (2000) (18) sobre “La medicina basada en pruebas y organización asistencial psiquiátrica”, que a su vez cita a J. Lázaro textualmente (1999) (19) para describir la mentalidad probabilística de la época actual.
“Dicha mentalidad, que cada vez se va imponiendo con mayor fuerza dentro del quehacer médico, vendría definida por el hecho de que ya no se admite una única racionalidad correcta que conduzca a la verdad absoluta, sino que lo que hay es una toma de decisiones racionales en condiciones de incertidumbre. La probabilidad no sería otra cosa que el lenguaje numérico que precisa cuantitativamente el significado de esa incertidumbre”.
Más que verdades absolutas, cabría decir que lo único que hay son intervalos de confianza y encima la acotación de los mismos es terriblemente efímera. En efecto, las pruebas evolucionan al ritmo de los ensayos clínicos que se van realizando y lo que parecía más o menos robusto en el momento en que O’Malley et al (2000) publicaron su revisión puede que ya no lo sea tanto en 2003. Más arriba se ha dicho que Medline no contenía ninguna prueba de nivel ECA para la cuestión planteada aquí. Lo cual es cierto, pero sólo hasta el momento de la publicación de O’Malley et al , porque posteriormente, aplicando el filtro RCT, aparece Bennet RM (2002) comunicando que “los antidepresivos no produjeron mejores resultados que el placebo en el tratamiento de la fibromialgia, en Brasil” (20).
Desgraciadamente, no hay abstract disponible y no podemos verificar la base metodológica en que se apoyan las pruebas (en principio un ECA, pues la recuperación ha sido filtrada). Es cierto que la clínica basada en pruebas no conoce el descanso de la certidumbre basada en teorías aceptadas durante décadas y es por ello que necesita la ayuda de instituciones que faciliten a la colectividad la digestión de los cambios en el horizonte de un futuro incierto: Agencias de Evaluación de Tecnologías Sanitarias (AETS), Librería Cochrane. . .
Lo que el ECA de Bennet pone claramente de manifiesto es que el trabajo de adaptación periódica de las revisiones sistemáticas emprendido por la colaboración cochrane representa una lucha titánica contra el empeño que ponen los dioses en arrebatarnos periódicamente, no ya las teorías y demás verdades infatuantes, sino incluso los intervalos de confianza. Ave!
Nota: El lector interesado en valorar el abstract de Hewett y Johnson (1999) (21) sobre el efecto comparativo de antidepresivos y psicoterapia frente al dolor en la fibromialgia, puede ir directamente a PubMed: “fibromyalgia” AND “antidepressants” AND “psychotherapy” AND “pain” [Limits—Publication Types—seleccionar Meta-Analysis] y “Go”. De momento, sólo hay uno. . .
Bibliografía
1-Claude Bernard. « Principes de médecine expérimentalale »Paris : INALF, 1961-Reprod. de l'éd. de Paris : P. U. F. , 1947. gallica. bnf. fr/scripts/ConsultationTout. exe?O=87583&T=2
2-Cochrane A. Effectiveness and efficiency. Random reflections on health services. Royal Society of Medicine Press 1999.
3-Daniels M, and Hill A B. Chemotherapy of pulmonary tuberculosis in young adults. An analysis of the combined results of three Medical Research Council trials. British Medical Journal 1952; 1:1162
4-Cochrane A. A critical review, with particular reference to the medical profession. In: Medicines for the year 2000. London: Office of Health Economics, 1979, 1-11.
5-EBM Working Group. Evidence-Based Medicine: A new approach to Teaching the Practice of Medicine. JAMA 1992; 268(17):2420-5.
6-Vallejo J. La evidencia científica, la práctica clínica y nuestro futuro. psiquiatría Biológica 1999; 6(5):195.
7-Bourgeois ML. Médecine apodictique et médecine empirique: la place de l’EBM en psychiatrie. L’Encephale 2000; 26:1-2.
8-Sackett DL et al. Evidence based medicine : what is and what isn’t. BMJ 1996; 312:71-2.
9-Ezquiaga E, García López A. Fundamentos de la medicina basada en pruebas. Monografías de psiquiatría 2000; 12(3):1-5.
10-Navarro F et al. psiquiatría basada en la evidencia: ventajas y limitaciones. psiquiatría Biológica 1999; 6(2):77-85.
11-Lesage AL et al. « What’s up, doc ? » Le contexte, les limites et les enjeux de la médecine fondée sur des données probantes pour les cliniciens. Rev Can Psychiatrie 2001 ; 46 (5) :396-402
12-Sackett et al. Evidence-based medicine. How to practice and teach EBM. 2nd ed. Churchill Livingstone 2000.
12a-Cobo Valerí E. Necesidad y limitaciones de la asignación aleatoria. Med Clin (Barc) 2000; 115:73-77.
12b-Díez Martín J. De la fisiopatología a la evidencia. 2001 www. psiquiatria. com/articulos/pbe/2639/
13- R. Rosenthal and M. R. DiMatteo. Meta-analysis: Recent Developments in Quantitative Methods for Literature Reviews. Annu. Rev. Psychol. 2001; 52:59–82
14-Smith ML, Glass GV. 1977. Meta-analysis of psychotherapy outcome studies. Am. Psychol. 32:752–60.
15-O'Malley PG et al. Treatment of fibromyalgia with antidepressants: a meta-analysis. J gen Intern Med 2000 Sep; 15(9):659-66.
16-Abraira V. Medidas de efecto de un tratamiento (II). odds ratio y número necesario para tratar. Semergen 2001; 27: 418-420.
17-Se puede acceder gratuitamente a la colección entera de las Users’ Guides desde la web canadiense “Center for Health Evidence” en:
www. cche. net/che/home. asp
18-Muñoz P E. La medicina basada en pruebas y organización asistencial psiquiátrica. Monografías de psiquiatría 2000; 12 (3): 21-31.
19-Lázaro J. De la evidencia ilusoria a la incertidumbre razonable: una introducción histórica. Archivos de psiquiatría 1999; Supl. 3:5-26.
20-Bennett RM. Antidepressants do not have better results than placebo in the treatement of fibromialgia in Brasil. Curr Rheumatol Rep 2002; 4(4):284-5.
21-Hewett JE, Johnson JC. A meta-analysis of fibromialgia treatment interventions. Ann Behav Med 1999; 21(2):180-91.
IMPORTANTE: Algunos textos de esta ficha pueden haber sido generados partir de PDf original, puede sufrir variaciones de maquetación/interlineado, y omitir imágenes/tablas.














Guía práctica para el uso de antidepresivos
María del Pilar Paz Otero et. al
Fecha Publicación: 18/05/2025
Uso creciente de antidepresivos: causas y consecuencias
PAULA RIVERO RODRÍGUEZ et. al
Fecha Publicación: 18/05/2025
Beneficios de los antidepresivos ISRS e ISRSNA sobre las enfermedades médicas crónicas y la calidad de vida
Patricio Cristobal Rey
Fecha Publicación: 29/03/2025
Hipomanía inducida por sertralina. A propósito de un caso.
IRENE PÉREZ SAGASETA DE ILURDOZ et. al
Fecha Publicación: 20/05/2024
Estimulación magnética transcraneal en dolor
Edilberto Peña de León et. al
Fecha Publicación: 20/05/2024
FIBROMIALGIA: UN DESORDEN NEUROINFLAMTORIO DE LA PERCEPCIÓN DEL DOLOR
Giselle Corti et. al
Fecha Publicación: 17/04/2024