Las GPC (Guías de Práctica Clínica) son documentos elaborados por grupos de expertos, o Sociedades científicas, Agencias de Calidad u Organismos gubernamentales, entre otros. con el objetivo de facilitar la toma de decisiones en el campo asistencial. Para ello reunen el máximo de información basada en la evidencia publicada, con el fin de sistematizar los hallazgos validados científicamente para abordar con eficacia y eficiencia los trastornos o síntomas prevalentes en la población. En nuestro país la elaboración y edición de GPC es de carácter minoritario, básicamente desarrollados por asociaciones científicas o agencias sanitarias oficiales.
En el campo de las disciplinas vinculadas a la Salud Mental, sólo recientemente ha habido un interés para su elaboración. Prueba de ello son las escasas publicaciones surgidas en el último lustro. La participación de los psicólogos clínicos en estos esfuerzos de sistematización, se visualiza en su inclusión en los equipos multidisciplinarios que intervienen en la evaluación y abordaje de los trastornos o problemáticas del ámbito de la Salud Mental, pero también en los equipos o grupos que abordan algunas de las patologías médicas, que han demostrado un abordaje multidisciplinario como más eficaz, aunque su número es actualmente minoritario.
Qué y cómo de las guías de práctica clínica en Salud Mental.
Guila Fidel Kinori.
Psicóloga clínica, Servei de Psiquiatria-Hospital Universitari Vall d’Hebron.
PALABRAS CLAVE: medicina basada en la evidencia, guías de práctica clínica, Salud Mental, psicología Clínica.
Resumen
Las GPC (Guías de Práctica Clínica) son documentos elaborados por grupos de expertos, o Sociedades científicas, Agencias de Calidad u Organismos gubernamentales, entre otros. con el objetivo de facilitar la toma de decisiones en el campo asistencial. Para ello reunen el máximo de información basada en la evidencia publicada, con el fin de sistematizar los hallazgos validados científicamente para abordar con eficacia y eficiencia los trastornos o síntomas prevalentes en la población. En nuestro país la elaboración y edición de GPC es de carácter minoritario, básicamente desarrollados por asociaciones científicas o agencias sanitarias oficiales. En el campo de las disciplinas vinculadas a la Salud Mental, sólo recientemente ha habido un interés para su elaboración. Prueba de ello son las escasas publicaciones surgidas en el último lustro. La participación de los psicólogos clínicos en estos esfuerzos de sistematización, se visualiza en su inclusión en los equipos multidisciplinarios que intervienen en la evaluación y abordaje de los trastornos o problemáticas del ámbito de la Salud Mental, pero también en los equipos o grupos que abordan algunas de las patologías médicas, que han demostrado un abordaje multidisciplinario como más eficaz, aunque su número es actualmente minoritario.
Introducción general
Las GPC (Guías de Práctica Clínica) son documentos elaborados por grupos de expertos, o Sociedades científicas, Agencias de Calidad u Organismos gubernamentales, etc. con el objetivo de facilitar la toma de decisiones en el campo asistencial. Según las definiciones consensuadas, “las GPC son un conjunto de recomendaciones desarrolladas de manera sistemática, con el objetivo de guiar a los profesionales y a los enfermos en el proceso de toma de decisiones sobre qué intervenciones sanitarias son más adecuadas en el abordaje de una condición clínica específica en circunstancias sanitarias concretas”.
La necesidad de diseñar una GPC está determinada por diferentes factores, algunos vinculados al sistema asistencial y otros a las modalidades terapéuticas. Entre los primeros, destacan: variabilidad en el consumo de recursos sanitarios, necesidad de elaborar criterios de idoneidad, desarrollo de estándares de calidad asistencial, accesibilidad a los profesionales y a los pacientes.
Respecto de los segundos factores, destacan: la presencia de variaciones en la prescripción y/o utilización de diferentes modalidades de intervención en el abordaje de condiciones clínicas específicas, incertidumbre en la determinación de los resultados clínicos esperados y por tanto, incertidumbre en la práctica clínica. Y por sobre estos factores, las GPC han demostrado ser la modalidad de diseminación que facilita sistematizar el gran volumen de información científica que se publica periódicamente, el cual requiere un inmenso esfuerzo para su interpretación critica.
El objetivo del presente trabajo es introducir de forma genérica el concepto y la metodología de elaboración de las GPC en el contexto de la atención sanitaria en general y en particular, sobre el lugar que las GPC obtienen en la Salud Mental. Se abordan dos cuestiones centrales: se introduce el marco de referencia de la elaboración de las GPC para los profesionales del campo clínico, describiendo las diferencias existentes entre la literatura que comparte parcialmente objetivos: los Manuales Clínicos, los protocolos y las Guías de Practica Clínica (GPC). Y por otra parte, dentro del campo especifico de la Salud Mental, se presentan las experiencias, con carácter claramente minoritario, desarrolladas en el ámbito local.
Aunque es claramente no representativo de las necesidades asistenciales de la población, su carácter incipiente puede potenciar la valoración crítica de la experiencia ya desarrollada en otros países. Así un campo concreto y específico como la Salud Mental, puede valorarse oportunamente para dotar de componentes diferenciales los abordajes de los trastornos mentales y favorecer su aplicación, a cuidado de los requerimientos contextuales.
Por otra parte, uno de los aportes de las GPC radica en su carácter multidisciplinar, según fue expresado por los primeros teóricos sobre esta metodología. Es desde esa impronta, que una GPC presente ventajas sobre las otras posibles modalidades de sistematización de la literatura científica: no sólo se trata de evaluar su potencial hacia la homogeneización de las intervenciones basadas en la evidencia, sino que queden representadas el máximo posible de los abordajes recomendables, incorporando una visión integral e integradora de la persona y sus condiciones vitales: salud y enfermedad.
“La práctica basada en la evidencia”
Dentro del ámbito sanitario internacional, la práctica basada en la evidencia está generando una serie de impactos en la practica asistencial. Desde finales del siglo XX, la EMB (Evidence Based Medicine) tiene como objetivo que las decisiones de los profesionales se realice a partir, no sólo de la experiencia profesional y personal propia y del equipo mismo, sino y también, basado en las pruebas, también llamadas evidencias científicas, que apoyan esas decisiones.
Con el objetivo de sistematizar y facilitar la actualización del conocimiento, como efecto o producto de este impacto, se ha producido el movimiento hacia la sistematización de la información científica, literatura que agrupa las investigaciones sobre las patologías y sus intervenciones.
La definición mas difundida es la que propone el Institute of Medicine (IOM), de los Estados Unidos, en el año 1990: "Es el conjunto de recomendaciones desarrolladas de manera sistemática, con el objetivo de ayudar a los clínicos y a los pacientes en el proceso de la toma de decisiones sobre la atención sanitaria más apropiada, seleccionando las opciones diagnósticas y/o terapéuticas más adecuadas en el abordaje de un problema de salud o una condición clínica específica". (Field y Lohr, 1990)
Según esta definición las GPC son "sistemáticamente desarrollados para ayudar a los estados médico del paciente y las decisiones sobre la atención de la salud apropiados para circunstancias clínicas específicas". Esto implica pivotar sobre dos aspectos complementarios: la sistematización del conocimiento publicado o acreditado, para su desarrollo, como forma de apoyar la toma de decisiones clínicas, y la cobertura de un problema clínico.
Así, se puede describir el procedimiento más adecuado para el óptimo cuidado de los pacientes y cuando se aplica correctamente, mejora la calidad de la atención de los pacientes. Las recomendaciones basadas en pruebas / evidencias son cada vez más, una parte importante e indispensable de la asistencia sanitaria de calidad a causa de su potencial: arraigadas en los Sistemas de evaluación de Calidad de las organizaciones sanitarias, facilitan la diseminación de las prácticas de mejor nivel, por lo tanto de mayor impacto.
Mientras que en la medicina las GPC vienen ocupando el espacio de sistematización y actualización esperable, dentro del campo de la Salud Mental, la creación de GPC no suele ser una práctica frecuente. Sólo el diagnóstico de “Esquizofrenia”, como trastorno severo y de prevalencia sostenida, ha producido el número de Guías más elevado.
Un ejemplo de la limitada presencia de GPC en Salud Mental, es el que presenta la página web del Ministerio de Sanidad, donde bajo esa etiqueta se encuadran tres únicos trastornos: enuresis, desintoxicación del coma etílico y esquizofrenia.
Definiciones de manuales, protocolos, guías
Existe una tendencia a confundir las GPC con los Manuales sintetizados o con los protocolos de actuación. Cuando una Guía clínica no presenta la información basada en la evidencia científica, no se considera que sea una autentica GPC.
En la formación sistematizada, de pre y post-grado, se utilizan diversas fuentes formativas e informativas. En las Universidades, por ejemplo, los MANUALES, por su carácter introductor y compilador del conocimiento, resultan la bibliografía de referencia. Pero también lo son en el ámbito sanitario. Durante varias generaciones, los Manuales vienen a englobaba y sistematizar la información conocida sobre una rama sanitaria o sobre patologías especificas, siempre sobre la base de los criterios de especialistas de amplio reconocimiento. El Manual es la “Obra de referencia” que presenta brevemente los elementos fundamentales de una disciplina, donde se compendia lo más sustancial de una materia, incluyendo un conjunto de instrucciones y explicaciones. Su revisión se realiza en función de la existencia de cambios fundamentales en su estructura, por lo tanto difícilmente se renueve con frecuencia.
Existen otras publicaciones que habitualmente suelen confundirse con las GPC, y son los PROTOCLOS. Un Protocolo es un escrito que se publica para que explicite las normas de actuación frente a un problema concreto o de una condición clínica concreta. Es la “ayuda” para profesionales y usuarios a decidir la forma más efectiva, eficiente y satisfactoria posible, frente a problemas específicos de promoción, prevención y restauración de la salud, en un contexto determinado.
Mientras que las GPC explicitan también las maniobras y operativas a realizar, y desde una perspectiva amplia como es la política oficial para el manejo de condiciones clínicas específicas, incluyendo las indicaciones y contraindicaciones para la realización de procedimientos o terapias; la diferencia fundamental con los protocolos, es la estandarización de la actuación basado en evidencia científica. Esto consigue minimizar las variaciones en los patrones de ejercicio y maximizar la calidad de la atención.
Un Protocolo siempre será más específico: es un consenso de un grupo de profesionales, de un área determinada, para valorar cómo tratar una enfermedad determinada, dentro de un ámbito determinado. Sería un procedimiento estandarizado y ordenado sobre la conducta apropiada ante una situación clínica determinada, en un solo contexto.
Las GPC serían una serie de recomendaciones sobre cuadros sintomáticos, patológicos o medidas preventivas, que han sido desarrolladas de forma sistemática por expertos, para ayudar a los profesionales y usuarios de la sanidad, a adoptar las decisiones asistenciales sobre la base de las circunstancias y los conocimientos con evidencia científica, disponibles hasta ese momento.
El Protocolo y la GPC comparten el criterio de “reevaluación”, es decir que deben incluir aspectos de revisión, crítica y ajuste, cada determinado tiempo en su aplicación.
A modo de síntesis, las GPC se constituyen de:
1. Recomendaciones: informan y dirigen hacia la actuación en una circunstancia clínica específica.
2. Sistematización: su elaboración sigue una serie de pasos pre- determinados por una metodología, entre los cuales se incluyen el análisis exhaustivo de la literatura científica, el uso de una metodología que garantice resultados fiables para tratar de evitar sesgos en las recomendaciones.
3. Uso abierto para profesionales sanitarios y usuarios de los servicios, con el objetivo de colaborar en la toma de decisiones sobre un “problema clínico”.
Para poder cumplir los objetivos de ser un Referente clínico, debe respetar una serie de criterios:
• Elaboración Multidisciplinaria: obtener en su grupo de elaboración, el máximo de representatividad: especialistas de todos los niveles asistenciales, al igual que personal de enfermería y de otros trabajadores sanitarios vinculados a la situación clínica. También pacientes y representantes de la gestión de organizaciones sanitarias.
• Redacción: definir los términos de forma lógica y precisa, al igual que en su presentación lógica, que debe ser de fácil seguimiento
• Reproducción: bajo las mismas condiciones en que fue construido, es decir realizada la misma búsqueda bibliográfica y en las circunstancias clínicas referidas, los resultados de las recomendaciones deberían ser idénticos.
• Flexibilidad: debe reflejar todas las alternativas de manejos razonables y posibles, conocidas, pudiendo ser aplicadas en cualquier lugar o circunstancia clínica
• Validez y revisión: Las recomendaciones que de ella deriven, deben surgir de la revisión bibliográfica rigurosa y debe incluir los plazos obligatorios para ser actualizada, incluyendo las nuevas evidencias publicadas
Los expertos en la elaboración de las GPC, indican que estas deberían desarrollarse considerando aspectos muy concretos de los temas. Por ejemplo, sobre temáticas donde no existe acuerdo sobre la idoneidad en la aplicación de determinadas pruebas o cuando hay variabilidad en los estilos de práctica clínica, y sobre enfermedades iatrogénicas o intervenciones de alto riesgo y elevado coste económico. También sería adecuada su presencia cuando los Sistemas de Salud puedan considerar necesaria su elaboración o cuando la aparición de nuevas tecnologías evidencien que superan en eficacia a las existentes.
En consideración a estas pautas, podría proponerse una clasificación de las GPC, sobre la base de temáticas y objetivos:
Tipo 1: GPC con objeto de abordaje acotado
Se trata de GPC que integran los protocolos de actuación junto a la revisión sistemática del conocimiento científico basado en la evidencia.
Tipo 2: GPC que describe abordajes o intervenciones globales
A diferencia del anterior, resulta de un carácter más amplio, pero sin alcanzar a abarcarlo en su totalidad.
Tipo 3: GPC que describen abordaje de los procesos asistenciales de un trastorno
Es el que de forma amplia y extensa da cuenta de todos los procedimientos necesarios y de las decisiones basadas en la evidencia científica para su aplicación.
Objetivos generales y específicos de la introducción de las GPC en los Sistemas de Salud
El principal objetivo de las GPC es ofrecer al profesional sanitario una serie de directrices con las que poder resolver, a través de la evidencia científica, los problemas que surgen en la práctica clínica. Las GPC intentan disminuir la incertidumbre del clínico en la toma de decisiones, ofreciendo además un nuevo protagonismo a los pacientes, dado que pueden participar de forma activa e informada en les decisiones que afectan o repercuten, sobre su salud.
Sin excluir a los Manuales y protocolos, y con un sentido pragmático las GPC puede considerarse como una de los recursos disponibles en la práctica sanitaria, que bajo la mejor evidencia científica disponible en el momento, organiza la toma de decisiones clínicas.
Dentro de los Objetivos generales, que pueden plantearse al momento de la elaboración de una GPC, se señalan:
-mejorar los resultados de la asistencia
-reducir la variabilidad de la practica clínica
-realizar un uso adecuado de los recursos
Y como Objetivos específicos, podrían proponerse los siguientes:
-Presentar las revisiones sistemáticas de forma elaborada y esquematizada para facilitar su aplicación en la practica asistencial
-Proporcionar un modelo de sistematización del trabajo clínico, organizado y eficiente
-Integrar los sistemas de información científica, para su actualización en la practica clínica
-Diseñar un modelo de evaluación de los procesos realizados y los resultados adecuados, para la accesibilidad a los estándares de calidad asistencial
-Proporcionar un modelo de manejo integral del paciente, a partir de la coordinación en todos los niveles asistenciales.
-Fomentar la utilización adecuada de las tecnologías sanitarias, ajustada a criterios de coste/beneficio.
-Favorecer la actualización coordinada del conocimiento en todos los niveles: profesionales y usuarios
Considerando que uno de los mayores objetivos de las GPC, es el reducir la gran variabilidad Interprofesional e intraprofesional, por las consecuencias que ésta está adquiriendo en la práctica clínica y sus efectos económicos, es que con más frecuencia se configuran los grupos para su elaboración.
Por otra parte, la población también exige la constatación de las prácticas, para evitar las diferencias en los resultados, al tiempo que los gestores de los servicios sanitarios identifican la presencia de variabilidad como un factor a controlar por la repercusión que tiene sobre el consumo de recursos, es decir los costes.
Entre los factores que se consideran contribuyen a la variabilidad de la práctica clínica, destacan:
-La falta de conocimiento de la evidencia existente, determinado por el aumento en el volumen de publicaciones médicas
-Las diferencias vinculadas a la variabilidad en la población, por diferencias en la cultura y la información, influenciado en gran manera por los medios de comunicación
-El posicionamiento de los profesionales sanitarios frente a las diferencias de género, asociado a patologías asociadas o a criterios de representación social.
-Las diferencias en la prestación de los servicios, definido por déficit organizativos y de recursos materiales y humanos, junto a la dificultad en la implementación de modelos para el control de calidad
-La falta de una evidencia científica sobre los beneficios y riesgos de los procedimientos, dada la dificultad para la realización de ese tipo de estudios.
-El ejercicio de una “Medicina defensiva”, que produce diferencias en la utilización de los recursos, no necesarios según criterios sometidos a prueba.
Metodología para la elaboración de las Guías de Practica Clínica (GPC)
Valoradas las ventajas de las GPC, es sin embargo hay que tener en cuenta que también presentan limitaciones:
-A pesar de basarse en revisiones sistemáticas para realizar sus recomendaciones, cuando estas no existen, entonces se sintetizan las mejores evidencias disponibles
-No debe considerarse que en las GPC se encuentran “todas las respuestas a todas las preguntas”, que surgen periódicamente en la práctica clínica.
-Que existe un condicionante, determinado por el criterio del profesional, que frente al paciente “real” es cuando que determina la decisión última sobre los procedimientos asistenciales, que rodean a esa situación clínica concreta.
Para la elaboración de las GPC, existen varios, casi en su mayoría provienetes del mundo sanitario académico anglosajón.
Según los criterios de la Agencia d’Avaluació de Tecnología i Recerca Mediques (AATM), la metodología para el diseño y elaboración de una GPC consta de 2 etapas complementarias. La primera supone la planificación del diseño de la guía. La segunda etapa está estructurada en las diferentes fases que permiten poner en práctica dicho diseño y elaborar la GPC, que incluye:
1º- La composición de los miembros del grupo que diseñará la guía, que debe ha se ser multidisciplinaria, tanto en lo que respecta al número de profesionales como a la representación de disciplinas: clínicos y metodológos, para la realización de revisiones sistemáticas de la evidencia científica.
2º-establecer un plan de trabajo y un calendario específico, donde las tareas y las funciones de cada uno de los profesionales implicados en el proceso debe estar previamente determinada.
3º-Obtener la acreditación de una o varias sociedades profesionales e instituciones sanitarias, que facilitarán el proceso de diseminación posterior de
la guía, como también contar con un Coordinador general, para poder gestionar las tareas y promover el cumplimiento de los objetivos previstos.
4º-Realizar la revisión exhaustiva y sistemática de la evidencia científica, al tiempo de cumplir los plazos y los objetivos previstos para cada encuentro.
5º-La GPC diseñada ha de ser accesible a los diferentes usuarios de la misma, incluidos los profesionales de la práctica clínica, los gestores y los pacientes-usuarios. Este proceso de diseminación viene facilitado por la utilización de diferentes formatos de presentación que se ajustan a las necesidades de los diferentes usuarios y beneficiarios potenciales de la guía.
6º-Los resultados obtenidos deben ser evaluados para medir cuál ha sido su impacto en la mejora de la práctica clínica y de la calidad asistencial.
La 4º etapa, la de la Revisión exhaustiva de la evidencia científica, es la fase más compleja de la elaboración y requiere una metodología explícita y , estructurada, que está determinada tanto por la naturaleza del problema de salud que se ha de evaluar, y la extensión con la cual se pretende abordarlo, como por la cantidad y calidad de la evidencia disponible. Por lo tanto también sometida a variabilidad.
Una primera etapa de esta fase es la búsqueda de la evidencia, la cual precisa una estrategia de documentación específica. Esta estrategia se base en la descripción adecuada de las características del problema objeto de la GPC, de la determinación previa de las intervenciones o tecnologías a considerar y de los resultados que se han de valorar. Debe incluir también la búsqueda indirecta del análisis de datos e información que se recoge con otros objetivos, como por ejemplo, la información de las historias clínicas, o datos de gestión económica.
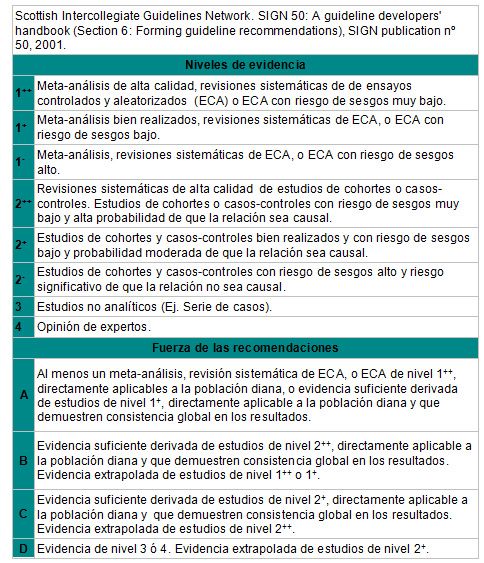
Aunque no existe actualmente un consenso internacional sobre el modo de realizar la clasificación de la información, implícitamente los distintos grupos que desarrollan o publican guías de práctica clínica basadas utilizan diferentes escalas, que difieren levemente unas de otras. Pero es fundamental en el momento de la elaboración de la GPC, la explicitación de los criterios para la revisión y selección. Al igual que las evidencias, las recomendaciones que se derivan de ellas tienen también una jerarquía que debe también explicitarse.
En Inglaterra, país pionero en la confección a gran escala de GPC, gran parte de ellas utilizan los criterios, que a continuación se reproducen:
Esta etapa también puede incluir la revisión de las GPC ya publicadas, con el objetivo de evaluar si requieren una actualización o una adaptación al contexto propio, local. Según los expertos, habitualmente puede resultar más coste-beneficioso adaptar y actualizar una GPC al contexto de aplicación deseado que elaborar una nueva.
La clasificación de la evidencia permite emitir recomendaciones sobre la inclusión o no de una intervención dentro de la GPC según el nivel científico de los estudios seleccionados.
Estos procesos de diseño y elaboración, determinado por el nivel de evidencia de las fuentes de información, determinan una clasificación de las GPC:
1. Basadas en la opinión de expertos: no existe una metodología estructurada para su elaboración y pueden existir sesgos en las recomendaciones finales.
2. Basadas en el consenso: existe una metodología estructurada de elaboración y aunque pueden existir sesgos en la selección de estudios, se llega a los acuerdos a través de la evidencia científica
3. Basadas en la evidencia: cuya diferencia fundamental con las anteriores es que identifican claramente la composición de los miembros que participan en su elaboración, estandarizan la búsqueda y evaluación crítica de la bibliografía y establecen recomendaciones basadas en un nivel de evidencia determinado.
En cuanto a la fase de escritura de la GPC, se debe considerar no sólo su contenido sino también el estilo. No sólo respetar los incisos en su presentación, sino poder valorar su diseminación en diferentes versiones, al estilo de la Agencia inglesa NICE, que con formato electrónico presenta versiones extensas y versiones reducidas, adaptadas al público profesional y a los usuarios.
En la actualidad existen tres tipos de GPC que se diferencias por el tipo de fuentes utilizadas para las recomendaciones:1. GPC basadas en la opinión de expertos. 2. GPC basadas en el consenso. 3. GPC basadas en la evidencia. La diferencia fundamental radica en que en las GPC basadas en la evidencia, se presentan de forma rigurosa y explícita los siguientes aspectos: a) identificación y composición del panel de expertos que las elabora; b) protocolización del sistema de identificación, recogida y evaluación crítica de las publicaciones analizadas; c) formulación individualizada sobre el nivel de evidencia que sustenta cada recomendación por separado.
En cuanto a la 6º fase, que implica la aplicación de un modelo de evaluación de las GPC, existen diferentes instrumentos. Mayoritariamente coinciden en que la Guia ha de cumplir una serie de requisitos de validez, de fiabilidad y reproductibilidad, de aplicabilidad y flexibilidad clínica, de claridad en su diseño y de representatividad de multidisciplinariedad. Sin olvidar la temporalización para su revisión planificada y los criterios de análisis de la documentación.
El modelo de más difusión y aplicabilidad es el AGREE (Appraisal of Guidelines Research and Evaluation in Europe), elaborado por el grupo “The Agree Collaboration. Es un modelo complejo, que requiere una formación específica para su aplicación y que busca evaluar la probabilidad de que la GPC pueda conseguir los resultados esperados en su diseño, por sobre el valor de impacto de su aplicación en los grupos de pacientes. Esto también es una limitación del modelo AGREE.
Las GPC en Salud Mental
En nuestro país se han elaborado muy pocas GPC basadas en la evidencia y aún son menos las que están disponibles a través de Internet. Las que circulan suelen ser traducciones de GPC extranjeras y se distribuyen mayormente en formato papel y de forma errática. En cualquier caso, se vislumbra un gran auge en la diseminación de GPC, originales o traducidas, en los próximos años, a espejo de lo que viene ocurriendo en otros países.
Existen algunas iniciativas de calidad, pero son aisladas. Tal es el caso de la “GPC sobre la Esquizofrenia”, avalada por el AATM (Agència d’avaluació de tecnología i recerca biomédica).
Por otra parte, una búsqueda de recursos electrónicas, conduce a base de datos y portales, especializados, pero en los cuales los incisos vinculados a Salud Mental son escasos, dudosamente específicos de la especialidad y sin la inclusión de los profesionales pertinentes, para su elaboración. En el mejor de los casos, se exponen los trabajos de Asociaciones extranjeras.
A continuación dos ejemplos, de esta situación:
Guiasalud - Red de guías en el SNS
Proyecto en colaboración con la Fundación Salud, Innovación y Sociedad, el Gobierno de Aragón y el Ministerio de Sanidad y Consumo. El proyecto consta de un estudio sobre las guías de práctica clínica en España y un registro de guías de calidad a nivel nacional. La Fundación colabora en este proyecto con la dirección científica del mismo y la realización técnica del sitio web del proyecto y el registro de guías, así como en la creación de un toolkit metodológico sobre creación de GPC
Sería deseable, que por la complejidad que requiere una elaboración adecuada de una GPC, alguna institución especializada actúe como centro de referencia y sea capaz de coordinarla y de servir de puerta de acceso electrónico a las GPC de calidad que vayan estando disponibles en lengua castellana. Los “Malos tratos” no son un problema o trastorno ni psiquiátrico ni psicológico.
Alcances y limitaciones actuales en la aplicación de las GPC en Salud Mental
En la actualidad, es reconocido que la mayor parte de los esfuerzos realizados con las GPC, en la práctica sanitaria general, se han orientado hacia la elaboración de las mismas, pero escasamente en su diseminación, y prácticamente no existen esfuerzos económicos ni humanos, para la evaluación de los mismos. Los esfuerzos han sido singulares y bajo el ya reconocido “sobreesfuerzo voluntarista generoso” de los profesionales y colaboradores, implicados en que se desarrollen mejores modalidades y tecnologías en la asistencia sanitaria.
Pero, sin embargo, en los dos últimos años, con la elaboración de los Planes Directores y los Programas Sanitarios, las GPC han cobrado un nuevo impulso. Cuenta de ello es la potenciación de un recurso a nivel nacional como la GUÍASALUD www. guiasalud. es y la REDeguías www. redeguias. net , que desde iniciativas pequeñas han podido desarrollarse, incluyendo registros de documentos que cumplen criterios claramente definidos de GPC, herramientas para su análisis y la creación de fuentes para formación presencial y a distancia, sobre este tema.
Estos proyectos, junto con las experiencias de otros países, tales como Canadá (Canadian Health Services Research Foundation www. chsrf. ca y el Health Services Research and Development Service de la Veterans Administration www. hsrd. research. va. gov , de Estados Unidos, que aportan importantes elementos por poseen una experiencia previa, que debe ser considerada.
En Salud Mental, pudiendo considerar los mismos elementos que para las otras disciplinas, se ha de considerar que se añaden otras limitaciones, algunas vinculadas prototípicamente a las características de los trastornos mentales, como es su curso clínico y las características predominantes de comorbilidad.
El Sistema Nacional de Salud contempla su diseño e implementación, pero las mismas dificultades de la organización del Sistema Sanitario, en su división por autonomías, puede multiplicar esfuerzos innecesarios o por e contrario, quedar en un espacio virtual de no-concreción, bajo la expectativa de que en otros sitios vienen siendo trabajados. De allí el trabajo imprescindible de la coordinación, de la unificación de criterios y de la garantización de los recursos para su concreción. Las patologías mentales ocupan en la actualidad un 20% de las demandas asistenciales, y esto no se ve reflejado en la producción de las herramientas para su abordaje. muestra de la escasez en la actualidad y en nuestro ámbito en particular, es que en el inciso sobre trastornos mentales en la página web del Ministerio de Sanidad, las tres únicas que aparecen son: enuresis, desintoxicación del coma etílico y esquizofrenia
Posibles aportaciones de la psicología clinica en las GPC-El futuro de las GPC en Salud Mental
El rol del psicólogo en la elaboración de las actuales GPC, es claramente escaso. Y su ausencia no se traduce sólo en su no inclusión en los equipos de trabajo, sino en el “olvido” sobre los recursos y abordajes que estos profesionales pueden ofrecer en la atención sanitaria.
La experiencia ya desarrollada en otros países, puede ser valorada como una oportunidad para valorar las ventajas o inconvenientes que su elaboración y aplicación ocasionan en la praxis habitual. Y por tanto, poder diseñarlas de acuerdo a criterios también empiristas y eficientes, al mismo tiempo que su adaptabilidad al contexto local, considerando los recursos locales y las peculiaridades socioculturales. Pero debe incluir necesariamente de los criterios de adaptabilidad al contexto local y a los sistemas asistenciales, como también la de representar a los recursos humanos que participan en los dispositivos asistenciales, gran parte de los cuales son de tipo psicosocial y muchos sostenidos desde las asociaciones de Enfermos y familiares.
Por este motivo, seria coherente con los movimientos actuales de “participación activa de los pacientes en la toma de decisiones”, que también la posición del paciente como “experto” puede verse enriquecida con su doble presencia: como colaboradores en la confección de las GPC, pero y también en que su accesibilidad para todos los públicos, lo conviertan en instrumentos de conocimiento y por tanto de evaluación sobre las prácticas que se realizan.
Conclusiones
Por sobre cualquier otro recurso actual, las ventajas que ofrecen la actuación por GPC en la Práctica Sanitaria son evidentemente positivas:
-son un elemento de cohesión e integración, en los equipos profesionales
-son promovidas por los diferentes niveles de gestión sanitaria
-circulan para su acceso libre entre los especialistas y también para el publico general
Los beneficios potenciales de las GPC son muy diversos. Pueden servir para mejorar los resultados de salud en los pacientes promoviendo actuaciones adecuadas y disminuyendo la variabilidad no justificada en la selección de tratamientos. Ofrecen a los profesionales sanitarios, directrices basadas en los mejores resultados de la investigación biomédica y referencias sobre puntos de buena práctica clínica con los que contrastar sus actuaciones. Los planificadores y gestores sanitarios pueden emplearlas para mejorar la eficiencia de los recursos y controlar los costes sin amenazar la calidad de la asistencia.
Pero a pesar de lo mencionado, aún su difusión es limitada, desconociéndose las estrategias que puedan ser más eficaces para su incorporación masiva. Entre estos factores se encuentra la necesidad de que se desarrollen utilizando métodos claros con una validez científica reconocida. El hecho de que las organizaciones o asociaciones profesionales, se impliquen de forma próxima, coadyuvaría. Es necesario también que las GPC fueran incorporadas en los planes de estudio de pre-grado, al estilo de los Manuales y su difusión estuviera garantida en la formación continuada. Otro paso más sería utilizarlos para definir lo que los gestores están dispuestos a concertar `para sufragar en los procedimientos asistenciales. Sin excluir que sus evaluaciones de la calidad, facilitaría la identificación las dificultades y los “fallos” cometidos en su no aplicación.
Estas limitaciones detectadas, aun más están profundizadas en Salud Mental. A sabiendas que las GPC en Salud Mental pueden ser una de las mejores opciones actuales, y que aún falta para su creación amplia, no son una panacea. Porque básicamente su éxito depende de la conjunción de numerosos factores favorecedores y barreras, entre los que destacan el reconocimiento de las peculiaridades de los trastornos; el contexto clínico, social y sanitario donde son abordados; el sistema de elaboración de las GPC que debe ser necesariamente multidisciplinar; y las formas de difusión y los métodos de implementación.
Bibliografia, webs y lecturas recomendadas
Labrador, F. J. , Echeburúa, E. y Becoña, E. (2000). Guía para la elección de tratamientos psicológicos efectivos: hacia una nueva psicología clínica. Madrid. Dykinson.
Field MJ, Lohr KN, editors. Clinical practice guidelines: directions for a new program. Committee to Advise the Public Health Service on Clinical Practice Guidelines, Institute of Medicine. Washington: National Academy Press; 1990
Froján, M. X. y Santacreu, J. (1999). ¿Qué es un tratamiento psicológico?. Madrid. Biblioteca Nueva.
Nathan, P. E. ; Gorman, J. M. y Salkind, N. J. (2002) tratamiento de trastornos mentales. Una guía de tratamientos que funcionan. Madrid: Alianza Ensayo.
Españoles
www. aatrm. net
www. fisterra. com
www. isciii. es/jsps/organizacion/evaluacion_fomento/publicaci
www. guiasalud. es/home. asp
www. infodoctor. org/rafabravo/guidelines. htm
www. infodoctor. org/rafabravo/guidelines. htm
www. gencat. net/ics/professionals/guies/index. htm
Internacionales
www. guidelines. gov
www. cma. ca/cpgs
www. sign. ac. uk
www. agreecollaboration. org
www. agreecollaboration. org/pdf/es. pdf
www. clinicalevidence. com/
www. ncbi. nlm. nih. gov/books/bv. fcgi?rid=hstat
mdm. ca/cpgsnew/cpgs/index. asp
www. nzgg. org. nz/index. cfm?screensize=1152&ScreenResSet=y
www. g-i-n. net/
IMPORTANTE: Algunos textos de esta ficha pueden haber sido generados partir de PDf original, puede sufrir variaciones de maquetación/interlineado, y omitir imágenes/tablas.



Eje torácico-límbico-cognitivo en las malformaciones de la pared torácica: integración evolutiva, neurobiológica y clínica
Prof. Lic. Giselle Corti
Fecha Publicación: 13/02/2026
IA y Salud Mental - Hacia una Medicina 5P centrada en la persona
Marc Moreno
Fecha Publicación: 11/02/2026
¿POR qué NO?: Cómo prevenir y ayudar en la adicción a la pornografía
Adamed Laboratorios
Fecha Publicación: 27/01/2026
Contar lo vivido: cuando la narrativa personal ayuda a comprender el malestar emocional
Marco Antonio Aguilar Ramírez
Fecha Publicación: 05/01/2026
¿Por Qué es Esencial la Psiquiatría en la Cirugía Bariátrica? Impacto en Ansiedad, Depresión y Comportamiento Alimentario
Deldhy Nicolás Moya-Sánchez
Fecha Publicación: 28/12/2025
A solas conToni Ramos-Quiroga
Adamed Laboratorios
Fecha Publicación: 01/12/2025