La agresión por parte de usuarios contra el personal sanitario es un problema de todos los hospitales en el mundo occidental. Los análisis de las causas, la respuestas, y los resultados son múltiples.
Presentamos el modelo holandés en el que desde la psiquiatría de enlace se ha participado activamente en la búsqueda de soluciones complejas, implicando al personal asistencial en la resolución de los problemas ; rompiendo el papel tradicional del psiquiatra al que solo se le demanda la sedación del paciente molesto.
Agresión en el hospital general, prevención, manejo y tratamiento.
Ricardo Teijeiro.
Psiquiatra. Servicio de psiquiatría
TweeSteden ziekenhuis
Tilburg, Paises Bajos
PALABRAS CLAVE: Agresión, hospital, Triage, prevención, tratamiento.
(KEYWORDS: Aggression, hospital, Triage, Prevention, Treatment. )
Resumen
La agresión por parte de usuarios contra el personal sanitario es un problema de todos los hospitales en el mundo occidental. Los análisis de las causas, la respuestas, y los resultados son múltiples. Presentamos el modelo holandés en el que desde la psiquiatría de enlace se ha participado activamente en la búsqueda de soluciones complejas, implicando al personal asistencial en la resolución de los problemas ; rompiendo el papel tradicional del psiquiatra al que solo se le demanda la sedación del paciente molesto.
Abstract
Patients’ aggression against hospital workers is a problem in all hospitals in the Western world. There are numerous analyses of the causes, reactions and results. In the Dutch model we present here, liaison psychiatry has actively participated in searching complex solutions, involving hospital workers in resolving the problems. This means a break away from the traditional role of psychiatry, restricted to acting on the demand to sedate the troublesome patient.
Introducción
La violencia esta ahí; se siente cuando se trasforma en actos agresivos que se han convertido en el pan nuestro de cada día en todos los hospitales occidentales.
Los cínicos dicen que no es mas que uno de los riesgos profesionales del personal sanitario. Al fin y al cabo es conocido que corremos incluso mayor riesgo que el personal del trasporte publico.
Los angustiados reviven recuerdos de tiempos mejores donde estaba menos presente; dicen. La agresividad en el hospital no seria mas que una copia de la agresividad imperante en la sociedad cambiante cada vez mas dura y ruda.
Los enterados manejan cifras: no hay motivo para el pánico, vamos mejorando. (P. e. en Holanda ha habido una disminución de casos de agresión al personal sanitario. De 8500 casos en el ano 2003, a 7644 en el ano 2004; una disminución del 11%).
Los prácticos describen donde mas incidentes se producen: servicios de urgencia, neurología, psiquiatría, obstetricia, y pediatría. (1)
Los psiquiatras, adictos a los discursos matizados, teorizan sobre el cambio del paradigma social: la figura del medico ya no se respecta como el detentador de saber cuasi divino, si no que se ve como un profesional mas al que se le exige cumplimiento de un servicio.
Definiciones de las cualidades del servicio que se debe prestar no hay. Son subjetivas. Lo que no es extraño. Spinoza ya lo definió: La esencia de vivir es “ perseverare”. Cuando la enfermedad real o imaginaria desequilibra el equilibrio del sistema, este espera que el medico lo arregle rápido, eficaz, y con el menor coste posible. A esta visión no es ajena la propia autopropaganda del complejo medico farmacéutico que promete solución para casi todos los problemas. El cambio sociocultural se vuelve contra la clase medica cuando se tocan las imposibilidades de la medicina: El medico pasa con facilidad asombrosa de héroe a inútil.
Las causas de la agresión en los hospitales se han estudiado abundantemente y la literatura presenta unas conclusiones compartidas (2):
o El desacuerdo sobre el tratamiento/ asistencia ofrecido/a. Detrás del que muchas veces se manifiesta el descontento, la no aceptación, incluso negación, del diagnostico realizado. Ejemplos son legión: desde los padres que no soportan la comunicación del diagnostico leucemia del hijo, liándose a golpes con el pediatra; hasta los amigos del borracho de turno que exigen que se le “ resucite” ya que esta muy mal- sin contar que hay que seguir la noche- destruyendo todo lo que encuentran a su paso.
o El uso de todo de tipo de alcohol y drogas, aumentando en progresión geométrica. Además, en las grandes urbes, se constata un aumento de nuevas drogas sintéticas que producen cuadros psiquiátricos acompañados de extrema agresión como en otro lado hemos descrito (3)
o La prohibición de fumar.
o La (lista de) espera. En la que el tiempo real de espera no desempeña el factor fundamental en la agresión, si no la idea previa del paciente sobre lo que ésta puede/ debe durar. Algún estudio realizado en nuestro medio demuestra que los mayores casos de agresión por este motivo se producen inmediatamente tras la llegada del paciente que exige “ no esperar” (4)
o Angustia tras internamientos de urgencias no esperados
o Dudas sobre el diagnostico ( incluyendo la idea subjetiva del paciente de si se han realizado “suficientes” pruebas y análisis)
La lista es amplia y algunas de sus causas escapan a posibles intervenciones desde el hospital. Pero en otros apartados es claro que se puede intervenir.
Violencia y psiquiatras
¿Que pintan los psiquiatras en esta historia?. Nuestra respuesta es clara y contundente: los psiquiatras no tenemos nada que aportar cuando se producen actos de violencia. En la Europa actual hemos delegado la actuación en estos casos a la policía. Nuestro aviso es radical: llame al 112 –o el servicio interno de seguridad-; no a psiquiatría . Si ha sido agredido no dude en presentar denuncia en la comisaría de policía mas próxima, apoyado por los servicios jurídicos del hospital.
Los psiquiatras si tenemos algo que aportar en dos situaciones. La primera, evidente, pero no siempre clara y muchas veces manipulable, es la de intervenir para tratar al paciente agitado que necesita asistencia medica. Ya que si no empeorara su cuadro clínico, como puede ser un caso de intoxicación por cocaína. O sedar a un paciente agresivo que presenta un cuadro psiquiátrico, para reestablecer en el tiempo mas breve la relación medico paciente, como puede ser el caso de un brote psicótico agudo. Por no citar el tratamiento de cuadros psiquiátricos caracterizados por agitación, como puede ser el delirium.
Aquí no se acaba nuestra misión. Si algo podemos aportar los psiquiatras en la llamada psiquiatría de enlace, es nuestros conocimientos en comunicación interpersonal; ya que la mayoría de las causas de comportamiento agresivo en los hospitales no proviene de los pacientes psiquiátricos –incluyendo consumidores de todo tipo de drogas y alcoholes- si no del ciudadano “ corriente”. La participación de los servicios de psiquiatría en la elaboración de la política para combatir la agresión se ha convertido en uno de los aspectos de la psiquiatría de enlace en la que se han obtenido éxitos visibles.
Prevención
Todos están de acuerdo que prevenir golpes cuando estos caen no es la táctica mas adecuada. Prevenir los comportamientos agresivos quiere decir elaborar de antemano políticas de actuación asistencial en las que se consideren los intereses de los pacientes, el personal asistencial, el hospital como organización, y, no se olvide, el agresor.
Un ejemplo de estas actuaciones es el muchas veces copiado sistema de triage de Manchester, desarrollado en el servicio de urgencias. (5) Allí se entreno al personal sanitario a través de cursos sobre defensa personal – si me siento con capacidad de defenderme me siento menos angustiado y reacciono mejor-; técnicas de reducción de conflictos – si los dos gritamos llegamos a las manos y no hay solución-; y se mejoro la arquitectura del servicio. (6)
El paso siguiente fue cambiar las líneas de actuación hacia el paciente. Se trata de comunicar desde el primer momento al usuario, que se abandona el “first in- first out” principio para concentrarse en la asistencia según la gravedad. Todo paciente que acude al servicio de urgencias es visto dentro de un espacio de tiempo máximo de cinco minutos por una enfermera especializada en triage. La clasificación de los pacientes se realiza según el sistema tradicional: Rojo es una emergencia, requiere asistencia inmediata; naranja es una urgencia, requiere asistencia dentro de 10 minutos. Amarilla dentro de una hora; verde puede llegar a esperar hasta 180 minutos y azul hasta 240. Desde el comienzo se explica el como y el porque. Se le comunica al paciente con claridad la situación del servicio y la demanda actual.
En la practica se produjo una clara disminución de los problemas; pero… que la cosa es mas complicada lo demuestra la experiencia del hospital Carolus en Den Bosch. Allí, con el mismo problema que en Manchester se introdujo el sistema ingles después de que personal del servicio realizara una visita a Inglaterra. En Den Bosch el sistema no funcionaba si no todo lo contrario. El numero de problemas aumentaban. Hasta que un análisis de las diferencias con Manchester descubrió el por que. En el caso ingles el paciente relata sus quejas a la enfermera de triage. Cuando el medico acude este ya esta informado del problema del paciente y actúa en consecuencia. En el caso holandés, el paciente relataba el mismo problema a la enfermera de triage, al residente de guardia, y muchas veces, de nuevo, al especialista de turno.
Experiencias como la del Carolus llevo en Holanda a la realización del programa “Veiligezorg” (7) (Asistencia segura) en la que participan mas de 40 hospitales holandeses. El programa plantea tres objetivos: Combatir la agresión en los hospitales públicos; crear seguridad en la asistencia sanitaria; mejorar las condiciones de trabajo del personal asistencial.
La realización del programa, definido como tratamiento de choque bajo la filosofía de tolerancia cero, se aplica como un ciclo continuo que permite ir ajustando los pasos a tomar, manteniendo las medidas que funcionan, abandonando las decisiones equivocadas, permitiendo adelantarse a la situación cambiante.
Tratamiento
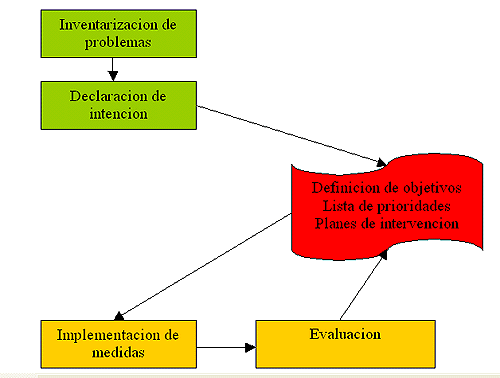
¿Tenemos un problema? Si la respuesta es afirmativa se realiza un inventario de los problemas señalados.
Partiendo de la premisa “medir es saber” se realiza en los distinto servicios en los que se aplica el programa un registro de los incidentes producidos, la forma, los lugares, horas , etc, en que estos se producen. Por poner un ejemplo, en nuestro hospital conseguimos saber que en el servicio de urgencias el 42% de los incidentes no pasaban de agresión verbal; en el 31% de los casos se amenazaba al personal directamente; en el 27% se producía agresión física.
La segunda pregunta a realizar es ¿queremos resolver juntos el problema? Es de vital importancia, ya que la sola constatación de los problemas no significa que todos estén de acuerdo en las soluciones. Además, sin el apoyo decisivo de los cuadros directivos, no hay solución que valga; ya que no existe el respaldo institucional para aplicar medidas no siempre amistosas para el publico.
Los factores que movilizan a las gerencias se clasifican en disminución de bajas por enfermedad, satisfacción del personal, aumento de la productividad, satisfacción de los usuarios, disminución de la imagen negativa que produce los incidentes, etc. La respuesta positiva a esta segunda pregunta debe llevar a la realización de una “Declaración de intenciones” donde todas las partes implicadas se comprometen con el programa.
El tercer paso es el mas complicado: análisis del / los problemas; seguido de la definición de los objetivos a cumplir; establecimiento de la lista de prioridades. Mirar mas allá de las fronteras del hospital y analizar otras soluciones de otros lugares ayuda en el proceso.
El cuarto paso: La implementación de las medidas acordadas debe seguirse de la evaluación de estas para, una vez realizada, volver a ajustar los objetivos y/o medidas; repitiéndose de esta forma el ciclo.
En todo estos ciclos la participación de los psiquiatras de enlace ha sido determinante pare evitar la falta mas frecuente: convertir el proceso en una descripción de procedimientos que olvidan que la comunicación interpersonal es la base fundamental del cambio.
Nuestra experiencia aconseja que se mantenga el registro de todos los incidentes que se producen en el hospital, y que se anime al personal sanitario a participar activamente en este proceso. La motivación para hacerlo solo es a largo plazo sostenible cuando el personal puede ver la utilidad de estas denuncias: se producen actuaciones concretas para evitar repeticiones de los incidentes.
¿Solo agresividad de pacientes?
Desgraciadamente no. Durante la fase de inventarizacion de problemas realizada en distintos hospitales holandeses nos encontramos con la sorpresa de que recepcionistas y azafatas denunciaban abundantes casos de agresión verbal, intimidación sexual y trato despectivo por personal sanitario de todas las categorías, en la que los médicos especialistas estaban abundantemente representados. La aplicación militante de la tolerancia cero han disminuido drásticamente estos casos. No se puede exigir respecto cuando no se practica.
Implicación de policía y justicia en la agresión intrahospitalaria
Lo que para unos es una verdad de Perogrullo: Denuncia si te maltratan; es para otros un problema de difícil resolución. En el proceso que arriba describimos nos hemos encontrado con psiquiatras remisos a implicar a la justicia en actos violentos, bajo la argumentación de que este comportamiento dañaba radicalmente la relación medico- paciente. Otra discusión paralela, se produce sobre la definición de responsabilidad: Pacientes con cuadros psiquiátricos no serian responsables de sus actos, por lo que no tendría sentido denunciarlos ante el juez.
Discusión sobre los limites de una u otra responsabilidad llenaron horas y paginas. ¿Es menos responsable un psicótico que un borderline o antisocial; todos ellos diagnósticos psiquiátricos? La discusión esta servida.
Nuestra respuesta también: La decisión sobre la responsabilidad penal no es objeto de la psiquiatría si no de la magistratura. El psiquiatra debe limitarse a describir el cuadro clínico en el que se produjo el acto agresivo. No mas.
Definir los limites, no aceptar comportamientos patológicos, es también un acto terapéutico.
La practica clínica demuestra que agresividad en casos de cuadros psicóticos, delirium y otras patologías orgánicas se considera como inherentes a la enfermedad y no se denuncian. agresividad de individuos con trastornos de personalidad y- en mi opinión sin demasiada coherencia con lo anterior- drogodependientes, si.
En este momento disponemos en la mayoría de los hospitales holandeses de convenios con la policía sobre la asistencia que deberán facilitar cuando se demande. Que el sistema funciona se demuestra por su generalización. Contrapartida para la policía es que el hospital garantiza la asistencia rápida a detenidos por problemas de orden publico con claros trastornos psiquiátricos, sin que estos pacientes deban de pasar interminable e inútiles horas en las dependencias policiales.
Bibliografía
1- Rolies J. , Agressie in het ziekenhuis. In Pijnenburg M. , Leget C. , Agressie in het ziekenhuis. Damon, Budel 2004
2- Ministerie van Binnenlandse Zaken. Geweld tegen werknemers in (semi-) openbare ruimte. Den Haag 2001
3- Teijeiro R et al, Development in time of presenting problems in emergency psychiatry. NVvP 2004
4- Jagt EJ van der, Eisend gedrag en agressie van zorgvragers. En Raad voor de Volksgezondheid en Zorg, Signalering Ethiek en Gezondheid 2003. Zoetemeer 2003: 15-31
5- Mackway-Jones K. Ea, Manchester Triage Group. Emergency Triage. BMJ Publishing Group, London 1997
6- Cembrowicz et al, Attacks on doctors and nurses. In Shepherd J. , Violence in healthcare. Understanding, preventing and surviving violence: a practical guide for health professionals. Second edition. Oxford: Oxford University Press, 2001: 118-154.
7- Peerdeman P, Brouwer E, Project Veiligezorg en Agressie in het ziekenhuis. Damon, Budel 2004
IMPORTANTE: Algunos textos de esta ficha pueden haber sido generados partir de PDf original, puede sufrir variaciones de maquetación/interlineado, y omitir imágenes/tablas.
Tabaquismo: implicaciones actuales y tratamientos
María Isabel Marchal Mateos
Fecha Publicación: 17/01/2026
Programa terapéutico digital para adolescentes
Lorena Martin
Fecha Publicación: 01/11/2025
Atención prehospitalaria en urgencias psiquiátricas: optimizando el Soporte Vital Básico en adultos y adolescentes
Marco Gavilán García de Vicuña
Fecha Publicación: 25/08/2025
Psiquiatría de Enlace en un hospital de alta especialidad: Experiencia del Centro Médico Nacional 20 de Noviembre
Deldhy Nicolás Moya Sánchez et. al
Fecha Publicación: 27/06/2025
Intervención con terapia de aceptación y compromiso en adolescentes: un estudio de caso
Valeria Patricia Villarino Hernández et. al
Fecha Publicación: 18/05/2025
Guía práctica para el uso de estabilizadores del ánimo
Julia Sánchez Rodríguez et. al
Fecha Publicación: 18/05/2025