El uso de psicofármacos durante el embarazo es un tema delicado y controvertido. Las indicaciones tanto para su administración en pacientes nuevos como el mantenimiento o supresión de tratamientos en curso se basan en conceptos difusos como "la gravedad del cuadro clínico". La evidencia se basa en casuística y, pocos, estudios. Presentamos un modelo de recomendaciones basados en la practica psiquiátrica.
Psicofármacos durante el embarazo: Cuando y cómo deben usarse.
Ricardo Teijeiro; Marlies van Spijk.
Hospital General TweeSteden Tilburg Países Bajos.
PALABRAS CLAVE: Psicofármacos, Embarazo, Práctica.
(KEYWORDS: Psychopharma, Pregnancy, Psychiatric practice. )
Resumen
El uso de psicofármacos durante el embarazo es un tema delicado y controvertido. Las indicaciones tanto para su administración en pacientes nuevos como el mantenimiento o supresión de tratamientos en curso se basan en conceptos difusos como “la gravedad del cuadro clínico". La evidencia se basa en casuística y, pocos, estudios. Presentamos un modelo de recomendaciones basados en la practica psiquiátrica.
Abstract
The use of psychopharma during pregnancy is a delicate and controversial subject. Indicators for administering psychopharma with new patients as well as the considerations for either maintaining or stopping treatment with patients already under care are base don diffuse cocnepts such as ‘the gravity of the clinical presentation. ’ Evidence is based on cases and – a few – studies. We will present a model with recommendations based on psychiatric practice.
Introducción
La “biblia” sobre el uso de psicofármacos durante en el embarazo es el artículo de Altshuler (1 ) publicado en 1996 en el AmJP. Después han ido apareciendo mas publicaciones han ido poniendo los puntos sobre las is (2, 3, 4). Hemos buscado con la ayuda de MEDLINE las publicaciones que ofrecen guías sobre cómo actuar en estos casos. Leerán muchas veces que debido a la falta de datos recomendamos no utilizar determinados fármacos. Si no se menciona no quiere decir que no son seguros. Simplemente no lo sabemos. Aquellos que si lo son, si se recomiendan. Los que deben evitarse son citados. La experiencia ayuda, pero no lo dice todo. Nuestro paradigma en todos los casos es: “Terapia” cuando se puede. Pastillas cuando se necesitan.
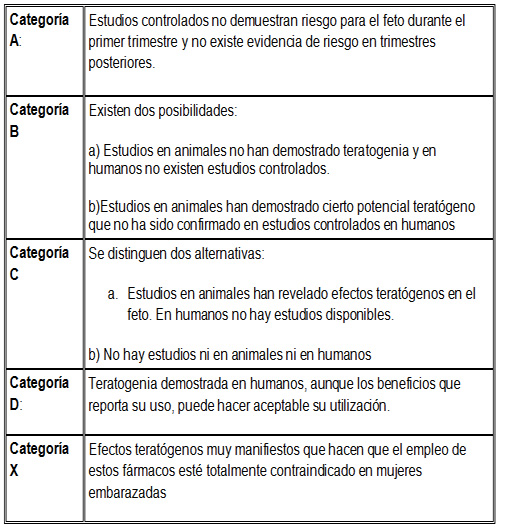
En la mayoría de las publicaciones se hace referencia a la clasificación americana de la FDA (5, 6, 7, 8) que valora el grado de teratogenidad de los distintos fármacos.
Esta clasificación es contradictoria; no está siempre en concordancia con la práctica clínica; no define con claridad que exigencias deben cumplir los estudios; se nutre abundantemente de la información facilitada por la industria farmacéutica.
Los europeos han preferido durante años la clasificación sueca y, al otro lado del océano, la australiana, basada en las mismas premisas. Estas dos clasificaciones ofrecen mas nuances que la americana, pero desgraciadamente han dejado de actualizarse.
Mucho mas útil es la proposición de Soares(7) de definir como factores de riesgo la historia psiquiátrica previa, la edad- mayor riesgo en jóvenes-, la presencia del padre, la presencia de una red de apoyo familiar/social, la ambivalencia sobre el embarazo, los auto cuidados de la madre con inclusión del nivel de nutrición, el uso de alcohol/ tabaco/ otras drogas, la calidad de la vivienda, y la presencia o no de ideas de suicidio. Un amplio abanico de condiciones socio psiquiátricas que pueden ayudarnos en la toma de decisiones, si lo combinamos con unas cuantas ideas básicas basadas en la práctica médica.
El 50% de los embarazos no son planificados (8). La reacción habitual de las mujeres embarazadas es suspender la medicación psicotrópica sin consultar a su médico. Los efectos son casi siempre contraproducentes. Einarson (9) describió un grupo de 36 pacientes depresivas que suspendieron abruptamente su medicación: 26 (70, 3%) presentaron efectos físicos y psicológicos indeseables, 11 presentaron ideas suicidas, cuatro tuvieron que ser internadas, etc. etc. Un panorama desolador.
Recomendaciones generales:
Es una verdad de Perogrullo: toda decisión que se tome sobre el uso de psicofármacos se basa en el análisis de los costes/ ventajas de su uso tanto para la madre como para el feto/ recién nacido. Todo uso de psicofármacos durante el embarazo conlleva riesgos para la madre y el feto. No usarlos también. Es falso que el riesgo de usarlos siempre sea mayor que el riesgo de no usarlos. Cada caso deberá sopesarse individualmente, valorando las condiciones particulares del paciente y – no olvidarlo- de su familia o núcleo de apoyo-. Se debe dar al paciente y familia la mayor información posible para que puedan intervenir en la toma de decisiones. Esto no implica que el médico psiquiatra deba de abstenerse de dar un consejo claro. Si usted está convencido de que el paciente debe de tomar determinada medicación, debe comunicarse claramente; describiendo al mismo tiempo los posible riesgos de su uso, de su no uso, y de ser posible, ofreciendo alternativas.
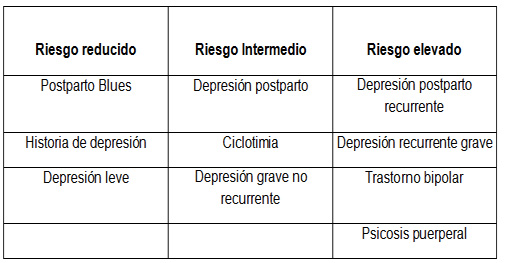
Algunos autores han intentado describir algunos pacientes de riesgo en determinadas patologías. Como ejemplo véase la tabla siguiente:
La utilidad es discutible ya que no menciona factores que son fundamentales en la toma de decisiones: la situación personal del paciente
Un instrumento de ayuda en la toma de decisiones para la elección de los psicofármacos se encuentra en: www. motherrisk. org
Trastornos de Ansiedad
Aproximadamente el 30% de las mujeres embarazadas experimenta cuadros de ansiedad durante el embarazo. Se ha descrito, con variada consistencia, la influencia de estos cuadros en el feto/ recién nacido a base de describir Apgar scores, bajo peso, mayor índice de prematuros, movimientos y hemodinámica fetal, etc.
Otros autores pleitean por lo contrario: durante el embarazo mejoran y desaparecen en muchos casos estos cuadros.
Rubinchik (10) ofrece en su revisión recomendaciones claras. La primera opción de tratamiento son las terapias cognitivas o interpersonal. El uso de benzodiacepinas debe evitarse ya que no solo causan dependencia fisiológica, sino que también pueden originar malformaciones en el feto con mayor riesgo durante el primer trimestre y, siempre, un cuadro de abstinencia post parto en el recién nacido. Las benzodiacepinas pertenecen a la categoría D de la FDA. Excepto el Flurazepan y triazolan que se incluyen en la X. Los últimos datos mantienen un mayor riesgo de malformaciones, como labio leporino y/o paladar hundido . Su uso esporádico durante el embarazo como “medicación de crisis” es aceptable. Las benzodiacepinas de larga duración no debe utilizarse durante el embarazo y nunca poco antes del alumbramiento, ya que originan en el recién nacido mayores problemas respiratorios, hipotonía, bajo peso, bajos Apgar scores.
SSRI: Actualmente no se analizan como grupo ya que se han descrito diferencias notables entre ellos. La Fluoxetenina pertenece a la categoría B. El resto se ha incluido en la categoría C. La valoración de paroxetina está de nuevo en revisión.
La administración de SSRI se ha discutido ampliamente y mas tras la aparición de nuevos datos sobre la terotogenidad de la paroxetina. En la práctica clina el uso relativamente seguro de fluoxetina está ampliamente documentado sin que se pueda mantener que el índice de prevalencia de malformaciones en recién nacidos sea mucho mayor que en la población general. Es el SSRI de elección. Con algo menos consistencia se puede asegurar que el citalopran también es seguro.
Antes del parto puede reducirse la dosis del SSRI para disminuir el cuadro de abstinencia en el recién nacido. En nuestro medio usamos en citalopran en gotas ( 1ml= 2 mg), lo que permite hacerlo gradualmente; sin que se produzcan reacciones paradójicas de aumento de angustia en la madre. Después del parto recomendamos de nuevo la titración del ssri hasta dosis terapéuticas adecuadas, ya que el riesgo de recaída se multiplica.
La paroxetina debe evitarse. Recomendamos substituirla siempre que se pueda por otro ssri. El riesgo de alteraciones congenitales cardiacas publicado es demasiado elevado como para creer que es un medicamento seguro en el embarazo.
Sobre la sertralina hay pocos informes, dos. En apariencia es seguro.
Sobre el Escitalopran no hay datos. Lo mismo puede decirse de la fluvoxamina, de la que hasta ahora se han publicado información sobre 91 pacientes sin encontrarse un riesgo elevado, pero sin que pueda dar una opinión fundada.
La venlafaxina no debe usarse durante el embarazo . La información disponible es muy limitada. Además, en uno de los informes publicados el grupo control presentaba una prevalencia de riesgo más bajo que la población general, lo que complica cualquier comparación. La venlafaxina presenta además un problema adicional por los efectos antihipertensivos que ya de por si normalmente produce y que, sobrepuestos a la patología que frecuentemente aparece al final del embarazo, puede complicar innecesariamente el curso de este.
Trastornos depresivos
La prevalencia de depresión durante en el embarazo en la población general seria del 20% (2). Mas complicado es saber que índice de pacientes presentan una recurrencia de su cuadro clínico por suspender el tratamiento farmacológico. Cohen(11) describe en su estudio un porcentaje de recurrencia del 68%, frente al 26% del grupo que si mantuvo el tratamiento farmacológico. Está claro que en contra de la opinión popular, el embarazo no protege frente a la (recurrencia) depresión.
Recomendamos en pacientes con cuadros depresivos moderados el uso de antidepresivos.
En casos de depresión grave debería mantenerse el tratamiento farmacológico siempre
En cuadros depresivos graves, agudos, (Melancolía) no debe olvidarse que el tratamiento con ECT en embarazadas, es el mas rápido y seguro
Antidepresivos Triciclicos: Pertenecen a la categoría D de la FDA. Sin embargo se consideran seguros. Otras clasificaciones los incluyen en la categoría C o B (Amitriptilina).
Las primeras publicaciones sobre triciclicos en 1985 y 1999 mantenían que no había ninguna evidencia de que estos psicofármacos produjeran malformaciones congenitales. Mas tarde, en el 2005, se publico que producían un aumento de los abortos espontáneos. Esta afirmación es discutible. Muchos autores pensamos que se trata probablemente de un “confounder”, ya que es posible que el simple hecho de padecer un cuadro depresivo pueda facilitar el aborto.
Amitriptilina es un fármaco seguro. No produce alteraciones en los animales y los casos presentados en recién nacidos presentan la misma prevalencia que en la población general. No se ha publicado ningún caso de síndrome de abstinencia en recién nacidos. Tampoco se ha podido encontrar en el serum de recién nacidos lactante, por lo que es el antidepresivo de elección en estos casos. Lo mismo puede decirse de la nortriptilina, un metabolito de la amitriptilina. Es otra alternativa segura
La clomipramina, en cambio, no debe usarse. Se han publicado muchos casos de alteraciones cardiales con una prevalencia mucho más alta que en la población general
La imipramina parece relativamente segura. Los casos publicados de alteraciones como espina bífida y hipospadia son dudosos. La frecuencia de alteraciones cardiovasculares pareces ser algo más elevada que en la población general.
En los estudios publicados sobre el desarrollo a largo plazo de niños de madres que usaron triciclicos no se han descrito alteraciones más elevadas que en el grupo de control
Los SSRI’s ya los hemos descrito antes, lo mismo que las benzodiacepinas
La mirtazapina dispone de poca información. Hasta ahora no presenta un aumento de alteraciones congenitales. Se han publicados casos de abortos y prematuridad sin que se puedan valorar. Recomendamos ante la duda no utilizarla.
Bupropion parece relativamente seguro en lo que se refiere a alteraciones congenitales y problemas neonatales. Si se ha publicado un aumento de abortos espontáneos de difícil valoración.
Los IMAO’s son manifiestamente erotógenos.
Trastorno Bipolar
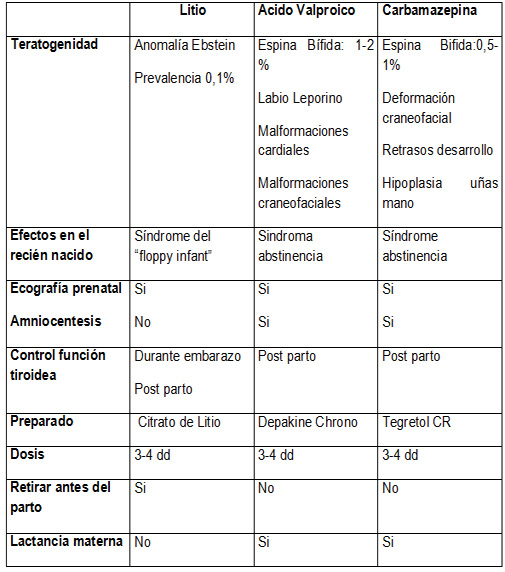
Litio, acido valproico, lamotrigina y carbamacepina son los más empleados en el tratamiento de los trastornos bipolares. Todos ellos son en mayor o menor medida teratógenos.
Tradicionalmente se considera que el mayor riesgo de recaída se produce en el periodo postparto. (12, 13). Sin tratamiento farmacológico es la prevalencia de recaídas del 30-50% (14). Viguera(15) publico recientemente un interesante estudio en el que confirma el riesgo de recaída cuando se suspende el tratamiento durante el embarazo, elevándolo hasta el 70% , particularmente en los estados depresivos y disforicos. Otra vez mas se plantea la discusión sobre la valoración de los riesgos de suspender el tratamiento tanto para la madre y - no olvidarlo- el hijo, frente a los riesgos de la posible teratogenidad para el feto.
Recomendamos en todos los casos mantener el tratamiento siguiendo las pautas abajo descritas.
Las dosis se deben disminuir a lo mínimo posible , en el caso del litio con niveles sanguíneos de 0. 4-0. 6 mmol/l. Administrándose preferente en tres o cuatro tomas.
El litio debe disminuirse gradualmente algunas semanas antes de la fecha prevista del parto para recomenzar a tomarlo inmediatamente después de que este se ha producido. La desventaja es que en este caso la lactancia materna no es posible. Si en los otros casos.
Entre el 7-10% de las embarazadas presentan una tiroiditis postparto. El cuadro clínico se asocia frecuentemente una depresión. Por ello recomendamos la medición de la TSH en el 3, 6 y 9 semana después del embarazo
La literatura sobre los posibles tratamientos de manía aguda durante el embarazo no resuelve dudas. Otra vez mas una lista de riesgos. litio y acido valproico debe ser considerados.
El litio tiene los mejores papeles. Debe administrarse conjuntamente con una dosis adecuada de acido fólico para intentar prevenir defectos del canal neural .
El uso del haloperidol, medicamento seguro, para la prevención de cuadros maniacos debe considerarse. (16)
Una vez más: las benzodiacepinas también originan problemas en el feto. Su uso lo hemos descrito antes.
Trastornos Psicóticos
Los antipsicóticos clásicos no presentan un índice más elevado de malformaciones que la población general(17). Los clásicos están englobados en la categoría C.
Haloperidol es un fármaco seguro y es el antipsicotico de elección. Debe utilizarse a dosis racionales.
Risperidona. La casuística publicada es limitada. La prevalencia de malformaciones parece no ser más elevada que en la población general. Algunos autores la consideran un medicamento seguro. Somos de la opinión de que el haloperidol es, a las mismas dosis, una alternativa segura.
Olanzapina no debe usarse durante el embarazo. La casuística de aumentos graves de peso y malformaciones en el recién nacido aun siendo limitada es elevada. (17, 18, 19) Se discute el origen de hiperglucemias en las embarazadas, pero los efectos del llamado síndrome metabólico superpuesto al embarazo no debe bagatalizarse. Si se mantiene el tratamiento con Olanzapine debe administrarse a la madre 5 mg/ r de acido fólico en vez de los 0. 5mg/ r usuales, para prevenir malformaciones neuronales
Clozapina produce malformaciones en animales. En humanos no se ha demostrado, siendo el número de casos publicados minino. Se han descrito el síndrome del “floppy baby”, convulsiones, aumento de peso. En nuestra búsqueda hemos encontrado solo un caso de malformación por clozapina debidamente documentado (20). Considerando que en principio la única razón para el uso de la clozapina son los cuadros resistentes en la esquizofrenia, se debe valorar mas la conveniencia de embarazo que el uso de este psicofármaco.
Quetiapina. Es imposible realizar una valoración adecuada de la casuística publicada debido a las variaciones importantes en las dosis empleadas ( de 25 mg/d a 600 mg/d), el uso simultaneo con otros antipsicoticos, etc. En el trasfondo está el problema de cuáles son las indicaciones reales para la administración de este psicofármaco: antipsicotico o sedativo. En nuestra limitada experiencia no hemos encontrado problemas, pero recomendamos no utilizarla durante el embarazo.
Aripiprazole. Estudios con animales sugieren toxicidad y teratogenidad, Se han descrito problemas en la osificación esquelética a dosis elevadas. Todavía no se puede ofrecer una opinión argumentada. Recomendamos no utilizarlo durante el embarazo.
Paloperidona. No hay datos suficientes
En pacientes que se presente cuadros extrapiramidales se puede administrar Trihexyphenidyl o Biperiden a dosis bajas, suspendiéndolos de ser posible 2-3 semanas antes del parto
Niveles sanguíneos bajos de Calcio incrementan la vulnerabilidad de padecer cuadros extrapiramidales. Durante el embarazo hay un aumento de la necesidad de calcio por lo que este se debe de controlar y de ser necesario administrarlo. En casos de acatasia se recomienda el uso de Beta- bloqueantes, medicamento seguro para el feto
El uso de las benzodiacepinas lo hemos descrito antes.
Bibliografía
1. Altshuler LL et al. Pharmacologic Management os Psychiatric Illness During Pregnancy: Dilemmas and Guidelines/ Am J Psychiatry 153: 5, may 1996
2. Lori, L et al Pharmacologic Management of Psychiatric Illness During Pregnancy: Dilemas and Guidelines. Am J Psychiatry 153: 592-606; 1996
3. Miller, L. Clinical Strategies for the Use of Psychotropic Drugs During Pregnancy. Psychiatric Medicine- Vol. 9, no 2
4. Austin M-P V, Mitchell PB. Psychotropic medicacions in pregnant women: treatment dilemmas. The Medical Journal of Australia 1998; 169: 428-431
5. Randy K. Ward, Mark A. Zamorski. Benefits and Risks of Psychiatric Medications During Pregnancy. Am Fam Physician 2002; 66:629-36, 639. Copyright© 2002 American Academy of Family Physicians. http. //www. aafp. org/afp/20020815/contents. html
6. Physicians' desk reference. 54th ed. Montvale, N. J. : Medical Economics, 2000:345.
7. Soares CN, Viguera AC, Cohen LS. Mood disturbance and pregnancy: pros and cons of pharmacologic treatment. Rev Bras Psiquiatr 2001, 23 (1): 48-53
8. coma F et al. Psicofarmacos en el embarazo. Butlleti CFT del H. Son Dureta 1997, 18:6-9
9. Einarson a, Selby P, Koren G. Abrupt discontinuacion of psychotropic drugs during pregnancy: fear of teratogenic risk and impact of counselling. Revue de psychiatrie et de neuroscience Vol. 26, nr 1, 44-48, 2001
10. Rubinchik, S. M. et al. Medications for Panic Disorder and Generalized Anxiety Disorder During Pregnancy. Prim Care Companion J Clin Psychiatry 2005; 7 (3)
11. Cohen lS et al Relapse of major Depression During Pregnancy in Women Who Maintain or Discontinue Antidepressant Treatment. JAMA, february 1, 2006_Vol 295, No 5. 499-507
12. Leibenluft E. Women and bipolar disorder: an update. Bull Menninger Clin 2000; 64:5-17.
13. Altshuler LL, Hendrick V, Cohen LS. Course of mood and anxiety disorders during pregnancy and the postpartum period. J Clin Psychiatry 1998; 59(suppl 2):29-33.
14. Nonacs R, Cohen LS. Postpartum mood disorders: diagnosis and treatment guidelines. J Clin Psychiatry 1998; 59(suppl 2):34-40.
15. Viguera, A et al. Risk of Recurrence in Women With Bipolar Disorder During Pregnancy: Prospective Study of Mood Stabilizer Discontinuation. Am J Psychiatry 2007; 164:1817-1824.
16. Sitland-Marken PA et al. Parmacologic Management of Acute Mania in Pregnancy. J Clin Psychopharmacol. 1989 Apr; (2): 78-87
17. Briggs GG, Freeman RK, Yaffe SJ. Drugs in pregnancy and lactacion: a reference guide to fetal and neonatal risk. 7th ed. Philadelphia (PA): Lippincott Williams & Wilkins; 2005
18. Kennedy D. Antipsychotic drugs in pregnancy and breastfeeding. Australian Prescriber. Vol. 30 nr. 6 december 2007
19. Gentile S. Clinical utilizacion of atypical antipsychotics in pregnency and lactation. The annals of Pharmacotherapy 2004 july/august, Volume 38 1265-1271
20. Mendhekar DN. Possible delayed speech acquisition with clozapine therapy during pregnancy and lactation [letter] J Neuropsychiatry Clin Neurosci 2007; 19:196-7
21. Silvertz, K Kostaras, X. The use of psychotropic medicastions in pregnancy and lactation BC Medical Journal Vol. 47 no3, april 2005
22. Kohen D. Psychotropic Medication in Pregnancy. Advances in Psychiatric Treatment (2004), vol. 10 wwwapt. rcpsych. org/
IMPORTANTE: Algunos textos de esta ficha pueden haber sido generados partir de PDf original, puede sufrir variaciones de maquetación/interlineado, y omitir imágenes/tablas.
Infancia Adversa y Apego: Claves para el Bienestar Emocional en el Embarazo
Ana Pereira González et. al
Fecha Publicación: 18/05/2025
Guía práctica para el uso de ansiolíticos/hipnóticos.
Sandra Puyal González et. al
Fecha Publicación: 18/05/2025
Guía práctica para el uso de antidepresivos
María del Pilar Paz Otero et. al
Fecha Publicación: 18/05/2025
RETOS Y OPORTUNIDADES DEL MANEJO DEL TRASTORNO MAYOR DEPRESIVO EN LATINOAMÉRICA
Marcelo Cetkovich Bakmas
Fecha Publicación: 25/09/2024
Organización y docencia en línea en las prácticas tuteladas de psiquiatría
Luis Miguel Rojo Bofill et. al
Fecha Publicación: 20/05/2024
Evaluación de competencias en la docencia práctica en psiquiatría
Vanessa Saiz Alarcón et. al
Fecha Publicación: 20/05/2024