Objetivos: Estudiar los efectos de la depresión en enfermos con patología médica: prevalencia y características del cuadro depresivo durante su hospitalización en Medicina Interna ; y tras el alta hospitalaria, en un seguimiento en atención Primaria, documentar: índices de cronificación, mortalidad, afectación de calidad de vida, consumo de servicios médicos y costes de la enfermedad.
Muestra: 100 "casos depresión" y 100 "controles", emparejados por sexo, edad, características socio-demográficas y gravedad somática (según estudio piloto serán necesarios 850 pacientes consecutivos de 18 ó más años ingresados en Medicina Interna del HCU).
Instrumentos: versiones españolas, validadas, del hospital Anxiety and Depression Scale (HADS), Mini-Examen Cognoscitivo (MEC), CAGE, Índice Acumulativo de enfermedad (IAE), Health Survey SF-36, Quality of Life (EuroQuol), Client Service Receipt Interview (CSRI), entrevista Psiquiátrica Estandarizada Polivalente (EPEP). Criterios Diagnósticos CIE-10-investigación y WONCA.
Procedimiento: fase hospitalaria: cribado por lay interviewers (HADS, MEC, IAE) y examen por clínicos estandarizados (EPEP), de los "casos probables de depresión" y "probables no casos de depresión". fase de seguimiento en atención Primaria (a los seis meses): misma sistemática y administración en "casos" y "controles" de los instrumentos específicos (HADS, MEC, CAGE, EuroQuol, SF-36, CSRI, EPEP). Resultados: Evaluados hasta el momento 250 pacientes en la fase hospitalaria y 27 pacientes en la fase de seguimiento, los resultados se resumen como sigue: 1. prevalencia de depresión al alta: 20%. 2. "Índice de Cronificación" (proporción de pacientes que siguen deprimidos a los 6 meses): 50%. En enfermos deprimidos y en comparación con enfermos no deprimidos (controles), podrá documentarse a los seis meses, con instrumentos válidos y datos estadísticamente significativos: 3. Que persiste una mayor afectación de la calidad de vida. 4. Un aumento del consumo de servicios del 100%. 5. Un aumento de costes médicos del 25%. 6. Una más alta mortalidad (se predice una aumento del 100% a los dos años de seguimiento; para este parámetro se completará este periodo de seguimiento, al menos telefónico, si no se puede demostrar la hipótesis en los seis meses de seguimiento planificado).
Conclusiones: 1. Aplicabilidad clínica y planificación sanitaria. 2. Avance en el conocimiento epidemiológico. 3. Formación de "jóvenes investigadores".
Comorbilidad depresiva en enfermos con patología somática hospitalizados y seguidos en atención primaria: prevalencia, cronificación, afectación de la calidad de vida, costes sanitarios y mortalidad.
Barcones M; Campos R; García-Campayo J; Martínez A; Saz P; Cía P; Lobo A.
Hospital Clínico Universitario "Lozano Blesa", Servicio de Psicosomática y psiquiatría de Enlace. Avda. San Juan Bosco 15, Planta 3, 50009 Zaragoza. 976551167.
PALABRAS CLAVE: depresión, comorbilidad, enfermedad somática, Seguimiento, Calidad de vida, Costes, Mortalidad, psiquiatría de Enlace.
(KEYWORDS: Depression, Comorbidity, Follow-up, Physical illness, Quality of life, costs, Mortality, Liason Psychiatry. )
página 1
[24/2/2003]
Resumen
Objetivos: Estudiar los efectos de la depresión en enfermos con patología médica: prevalencia y características del cuadro depresivo durante su hospitalización en Medicina Interna ; y tras el alta hospitalaria, en un seguimiento en atención Primaria, documentar: índices de cronificación, mortalidad, afectación de calidad de vida, consumo de servicios médicos y costes de la enfermedad.
Muestra: 100 "casos depresión" y 100 "controles", emparejados por sexo, edad, características socio-demográficas y gravedad somática (según estudio piloto serán necesarios 850 pacientes consecutivos de 18 ó más años ingresados en Medicina Interna del HCU). Instrumentos: versiones españolas, validadas, del hospital Anxiety and Depression Scale (HADS), Mini-Examen Cognoscitivo (MEC), CAGE, Índice Acumulativo de enfermedad (IAE), Health Survey SF-36, Quality of Life (EuroQuol), Client Service Receipt Interview (CSRI), entrevista Psiquiátrica Estandarizada Polivalente (EPEP). Criterios Diagnósticos CIE-10-investigación y WONCA.
Procedimiento: fase hospitalaria: cribado por lay interviewers (HADS, MEC, IAE) y examen por clínicos estandarizados (EPEP), de los "casos probables de depresión" y "probables no casos de depresión". fase de seguimiento en atención Primaria (a los seis meses): misma sistemática y administración en "casos" y "controles" de los instrumentos específicos (HADS, MEC, CAGE, EuroQuol, SF-36, CSRI, EPEP).
Resultados: Evaluados hasta el momento 250 pacientes en la fase hospitalaria y 27 pacientes en la fase de seguimiento, los resultados se resumen como sigue:
1. prevalencia de depresión al alta: 20%. 2. "Índice de Cronificación" (proporción de pacientes que siguen deprimidos a los 6 meses): 50%. En enfermos deprimidos y en comparación con enfermos no deprimidos (controles), podrá documentarse a los seis meses, con instrumentos válidos y datos estadísticamente significativos: 3. Que persiste una mayor afectación de la calidad de vida. 4. Un aumento del consumo de servicios del 100%. 5. Un aumento de costes médicos del 25%. 6. Una más alta mortalidad (se predice una aumento del 100% a los dos años de seguimiento; para este parámetro se completará este periodo de seguimiento, al menos telefónico, si no se puede demostrar la hipótesis en los seis meses de seguimiento planificado).
Conclusiones: 1. Aplicabilidad clínica y planificación sanitaria. 2. Avance en el conocimiento epidemiológico. 3. Formación de "jóvenes investigadores".
Abstract
Objectives: In the context of Liaison Psychiatry, the following hypotheses will be verified: high prevalence of depression among patients hospitalized in Internal Medicine (IM) wards: cronification at six-months follow-up in Primary Care (PC); implications, in relation to controls, of poor quality of life, high use of medical services and costs and high mortality; higher effects of depression among the elderly. Methods:
Sample: Consecutive patients, 18 years of age or more, hospitalized in IM and fulfilling inclusion and exclusion criteria of depression or controls. To verify the main hypotheses, sample size has been calculated after a pilot study (types I and II errors, potency): 100 cases of depression and 100 controls (850 patients will be examined, elderly 45% approximately).
Instruments: Standardized, Spanish versions of hospital Anxiety and Depression Scale (HADS), Mini-Mental Status Examination (MMSE), ARSI/COMPRI, CAGE, y drug screening, Karnofski and Duke scales, SF36, Quality of Life (EuroQual), Client Service Receipt Interview (CSRI).
Psychiatric interview: Standardized Polivalent Psychiatric Interview (SPPI). Diagnostic criteria ICD-10 research, medical patients version (psychiatric) andWONCA (medical).
Procedure: hospital phase (screening by lay interviewers, assessment of "probable cases" and 10% "probable non cases" by standardized clinicians (SPPI); blind procedures). Follow-up phase in PC (six months): same procedure and administration in "cases" and "controls" of specific instruments (Duke and Karnofski scales, HADS, MMSE, EuroQual, SF36, CSRI). The statistical analysis includes specialized multiple regression techniques.
Introducción
La psiquiatría de Enlace ha sido pionera en documentar: a) la alta prevalencia de depresiones entre enfermos médico-quirúrgicos y sus implicaciones en cuanto a mayor morbilidad, aumento del gasto sanitario e incluso mayor mortalidad; b) la infradetección e insuficiente tratamiento de las depresiones en entornos médicos, a pesar de los datos anteriores; y c) el potencial de intervenciones adecuadas en este entorno.
La psiquiatría de Enlace, tradicionalmente una disciplina de base en el hospital general, debería extender sus métodos clínicos, docentes e investigadores hacia la atención Primaria: se sugiere que es importante detectar y, eventualmente, tratar las depresiones en los pacientes ingresados en plantas médicas, siguiendo su curso ambulatoriamente con ayuda de la atención Primaria.
Pero existen todavía muchas interrogantes en cuanto a la frecuencia, características, curso y complicaciones de estas depresiones en pacientes con importante patología somática, información que resulta imprescindible para planificar estrategias de intervención donde pueda documentarse eficacia y eficiencia.
Objetivos
A. Estudio de base, previo al alta hospitalaria (cuando ésta ya ha sido decidida):
1. Documentar la prevalencia de depresión en pacientes ingresados en Medicina Interna (tiene menor interés la depresión producto del hecho de la enfermedad aguda somática y hospitalización, que remite sin intervención especial antes del alta hospitalaria).
2. Determinar las características psicopatológicas y distribución de los distintos tipos de depresión en ese entorno.
3. Documentar las diferencias de prevalencia, características y tipos diagnósticos de depresión entre pacientes en edad geriátrica y adultos no geriátricos.
B. Estudio de seguimiento a los 6 meses, en examen en atención Primaria, de los pacientes deprimidos en el estudio de base para determinar, en comparación con controles no deprimidos emparejados por gravedad de la enfermedad somática:
4. Índices de cronificación de la depresión.
5. afectación de la calidad de vida.
6. Consumo de servicios médicos.
7. Costes de la enfermedad.
8. Tasas de mortalidad en relación con la depresión.
9. Diferencias de los parámetros anteriores entre pacientes deprimidos en edad geriátrica y adultos no geriátricos.
C. Al término de esta investigación establecer las bases para un estudio de intervención basado en los resultados obtenidos.
Hipótesis
Se conjetura que la depresión, en pacientes hospitalizados por presumible patología somática importante:
A. Tiene una importante prevalencia y relevancia clínica en los pacientes ingresados en Medicina Interna.
B. Tras el alta hospitalaria y estudiada en seguimiento en atención Primaria, afecta de modo importante la calidad de vida, incrementa el consumo de servicios médicos y los costes por la enfermedad (controlando la gravedad de su enfermedad médica) e incrementa la morbilidad y mortalidad.
Muestra
Seleccionada entre pacientes consecutivos de 18 ó más años ingresados en plantas de Medicina Interna del hospital Clínico Universitario de Zaragoza. El reclutamiento finalizará cuando los siguiente grupos tengan un número de individuos suficiente para completar con potencia los cálculos estadísticos para someter a verificación las hipótesis: a) pacientes deprimidos que cumplan los criterios de inclusión y exclusión; b) controles no deprimidos que cumplan también criterios de inclusión y exclusión y puedan ser emparejados con los anteriores por sexo y edad; c) subgrupos de los anteriores, divididos por edad en pacientes en edad geriátrica (65 ó más años) y edad no geriátrica (18-64 años).
Tamaño muestral:
El tamaño muestral se calcula en base a un estudio piloto realizado previamente:
- Las principales hipótesis se refieren a calidad de vida y costes médicos en los pacientes de Medicina Interna deprimidos en relación a los no deprimidos. Se calcula la muestra en base a una diferencia demostrada del 20% en costes (para la calidad de vida la diferencia es mayor y se requeriría menor tamaño muestral).
- Puede haber “pérdidas” en el seguimiento en atención Primaria.
- Documentar diferencias entre casos en edad geriátrica y no geriátrica exige aumentar el tamaño muestral.
- error tipo i = 1, 96; error tipo ii = 1, 28; Potencia = 90%.
Consecuentemente, se pretende reclutar 100 casos de depresión y 100 controles. Para ello es necesario examinara al alta de Medicina Interna, con la predicción más desfavorable, un total de 850 pacientes.
Instrumentos y medidas
Hospital Anxiety and Depression Scale (HADS): diseñado para facilitar la evaluación de estados de ansiedad y depresión presentes en la última semana en pacientes con enfermedad médico-quirúrgica (Zigmond&Snaith, 1983).
Este cuestionario autoadministrado contiene dos escalas de 7 items: una para ansiedad y otra para depresión, con una puntuación máxima de 21 (punto de corte 10/11). Disponemos de una validación española que confirma la utilidad del instrumento en nuestro medio (Tejero y cols. , 1986) y que coincide en gran parte con la información procedente de los estudios más recientes (Spinhoven y cols. , 1997). Sin embargo, no se ha podido documentar un buen poder discriminativo entre ansiedad y depresión y se estima que el punto de corte óptimo puede ser diferente según los distintos tipos de enfermedad médico-quirúrgica.
Mini-Examen Cognoscitivo (MEC): Primera versión en castellano del Mini-Mental Status Examination (MMSE) de Folstein y cols. (1975), validada en España por nuestro grupo (Lobo y cols. , 1979).
El punto de corte más ampliamente aceptado y frecuentemente utilizado para el Mini Mental es 23; las puntuaciones iguales o menores a esta cifra indican la presencia de un déficit cognoscitivo. Puesto que el MEC se desarrolló como instrumento de “screening” o cribado de déficit cognoscitivo, con altos coeficientes de validez, una puntuación baja (igual o menor a 23) indica tanto la probabilidad de un trastorno cognoscitivo coma la necesidad de una evaluación más exhaustiva. Las puntuaciones bajas no deberían ser utilizadas para hacer un diagnóstico de demencia o para discriminar entre diversas formas de demencia u otros trastornos. Sin embargo, el MEC puede ser utilizado para clasificar la gravedad del déficit cognoscitivo en pacientes con demencia u otras enfermedades médicas. Los autores americanos recomiendan los siguientes puntos de corte para propósitos clasificatorios: función cognoscitiva normal = 27-30; déficit cognoscitivo leve = 21-26; déficit cognoscitivo moderado = 11-20 y déficit cognoscitivo grave = 0-10 puntos.
Cuestionario CAGE: Desarrollado por Ewing&Rousse (1970) y validado por Mayfield (1974), es quizás el instrumento de screening más utilizado para la detección de alcoholismo.
Consta de cuatro sencillas y nada ofensivas preguntas acerca del consumo (actual o pasado) de alcohol.
Entre los estudios de validación destaca el realizado en nuestra ciudad por Altisent (1986), que ha documentado unos aceptables índices de validez.
EuroQual: Es un instrumento diseñado por el grupo EuroQol (1990) para medir calidad de vida relacionada con el estado de salud, para ser utilizado en investigación clínica y de sevicios sanitarios, de manera que puedan realizarse comparaciones trans-culturales. Es un instrumento que se cumplimenta en unos 10 minutos, y consta de dos partes: descripción del estado de salud en 5 dimensiones y escala visual analógica.
Health Survey (SF36): Desarrollado para el Estudio de los Resultados Médicos (Ware y Sherbourne, 1992), es un instrumento para medir el estado de salud que presenta gran potencial para evaluar los resultados de las actuaciones clínicas. Incluye 36 items, agrupados en 2 grandes áreas:
estado funcional y bienestar emocional. También se valora la percepción subjetiva del estado de salud general y del cambio en el estado de salud con el tiempo. Es un instrumento autoadministrado, que se cumplimenta en 5 ó 10 minutos, y se valora de 0 a 100, de manera que una mayor puntuación significa mejor estado de salud.
Client Service Receipt Interview (CSRI): Se trata de un cuestionario que cubre los siguientes aspectos: duración de la hospitalización, número y duración de subsiguientes ingresos, visitas ambulatorias y a urgencias, visitas al médico de atención Primaria en su Centro de Salud o domiciliarias, períodos de baja laboral y pérdida de ingresos, pérdida de tiempo de ocio, costes de cuidados informales, gastos extra domiciliarios y de la vida diaria.
Índice Acumulativo de enfermedad (IAE): Instrumento validado en nuestro medio por Bulbena (1993), para la evaluación estandarizada y medición formal de la enfermedad somática.
Standardized Polivalent Psychiatric Interview o SPPI (Entrevista Psiquiátrica Estandarizada Polivalente o EPEP):
Se trata de un instrumento fundamental para este estudio, para una evaluación multiaxial, que fue desarrollado por nuestro grupo investigador (Grupo de Estudio de Morbilidad Psíquica y Psicosomática de Zaragoza, GEMPPZ) para el Estudio Zaragoza en atención Primaria, pero que también permite la valoración de otros pacientes médico-quirúrgicos e incluso su utilización en estudios comunitarios (Lobo y cols. , 1993). Posee un formato semiestructurado y se ha denominado polivalente porque puede se empleado en diferentes dispositivos y además, genera información suficiente para la utilización de diferentes criterios de investigación diagnóstica, incluyendo los del DSM-IV y CIE-10.
La entrevista SPPI mantiene el núcleo del Clinical Interview Schedule (C. I. S) y ha sido completado con nuevas items: Síntomas Subjetivos y Atribución, Signos Observados, Problemática Social, Soporte Social y personalidad Premórbida, Categorías operativas propuestas por Goldberg para la clasificación de las relaciones entre trastornos psiquiátricoas y somáticos y por último, se ha incluido una sección de tratamiento Psiquiátrico Recomendable.
Criterios de diagnóstico psiquiátrico:
Se utilizan los criterios diagnósticos de la clasificación Internacional de Enfermedades CIE-10 de la OMS; se trata de los criterios diagnósticos oficiales, que han pasado pruebas de validez en estudios internacionales de campo donde ha intervenido nuestro equipo.
Se está empleando la versión en castellano de los “Criterios para Investigación” (OMS), adaptados para pacientes médico-quirúrgicos en un Proyecto de validación de la Unión Europea en que ha participado este equipo (Malt y cols, 1996).
Criterios diagnósticos de enfermedad somática:
Se utilizarán a estos propósitos, tanto la clasificación oficial CIE-9 de la OMS, como los criterios específicos de atención Primaria conocidos como WONCA.
Criterios para incluir y excluir enfermos en el grupo de pacientes deprimidos:
Criterios de inclusión:
-Cumplir criterios de “caso” EPEP.
-Ser diagnosticados de depresión en cualquiera de las siguientes categorías CIE-10: F06. 3 (depresión orgánica); F31, 32, 33, 34. 1, 38, 39 (trastornos afectivos); F43 (trastornos de adaptación).
Criterios de exclusión:
-Cualquier tipo de co-morbilidad con las siguientes categorías psiquiátricas CIE-10: demencias, delirium u otros trastornos mentales “orgánicos” distintos de la depresión (F06); trastornos debidos al consumo de sustancias psicotropas (F10-F19), grupo de esquizofrenia, etc. (F20-F29), retraso mental (F70-F79).
-Co-morbilidad con otras categorías psiquiátricas CIE-10 (neurosis, trastorno de personalidad, etc. ) sólo si éstas son el primer diagnóstico.
-Falta de cooperación, negativas, etc.
-Pertenencia a un Centro de Salud de fuera de la ciudad de Zaragoza o su periferia, por motivos logísticos.
Criterios para incluir y excluir enfermos en el grupo de pacientes “no deprimidos”o controles:
Criterios de inclusión:
-Pacientes reclutados con el mismo procedimiento anterior, emparejados por sexo, edad (categorías de cinco años) y características socio-demográficas; por gravedad de su enfermedad médica; y que no cumplan criterios de exclusión.
Criterios de exclusión:
-Cumplir criterios de “caso” EPEP.
-Específicamente, ser diagnosticados de depresión en cualquiera de las categorías CIE-10 mencionadas en el apartado anterior.
-También específicamente, ser diagnosticado en cualquiera de las demás categorías CIE-10 mencionadas en apartado anterior.
-Falta de cooperación, negativas, etc.
-Pertenencia a un Centro de Salud fuera de la ciudad de Zaragoza o su periferia, por motivos logísticos.
Medida de “tasa de cronificación” de la depresión:
Se utilizará como tal la proporción de enfermos que siguen deprimidos a los seis meses tras el alta hospitalaria.
Procedimiento de control ético
1. A todos los pacientes se les solicita su consentimiento informado para participar en el estudio, siguiendo los procedimientos habituales recomendados por el Comité Ético del HCU, las convenciones de Helsinki y, la “Declaración de Madrid” de la World Psychiatric Association.
2. Pacientes en los que la entrevista inicial sugiera patología psíquica importante: se notificará a su internista.
3. Paciente que en la evaluación anterior al alta hospitalaria tengan una depresión clínicamente significativa: se notificará a su internista son recomendación de que proceda según su criterio, pues no hay evidencia sólida de que los pacientes deprimidos en estas condiciones necesiten una estrategia especial; sin embargo, en los pacientes con depresiones “graves”, y específicamente cuando se detecte riesgo de suicido, se hará una recomendación explícita de que se remita al especialista en psiquiatría.
4. Pacientes que en la evaluación en atención Primaria, a los seis meses del alta hospitalaria tengan una depresión clínicamente significativa: se procederá del mismo modo que en el caso anterior, ahora hacia el médico de familia.
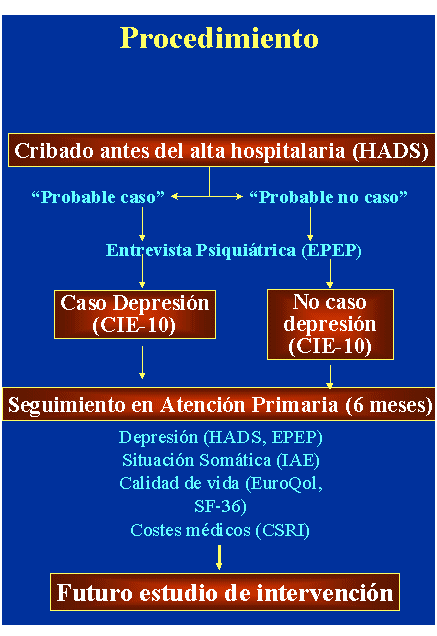
Procedimiento
Se resume con el siguiente esquema:
Resultados
Evaluados hasta el momento 250 pacientes en la fase hospitalaria (tasa de respuesta del 65%) y 30 pacientes en la fase de seguimiento en atención Primaria, los resultados se resumen como sigue:
1. prevalencia de depresión al alta: 20%.
2. “Índice de Cronificación” (proporción de pacientes que siguen deprimidos a los 6 meses): 50%.
3. En enfermos deprimidos y en comparación con enfermos no deprimidos (controles):
4. Persiste una mayor afectación de la calidad de vida.
5. Aumento del consumo de servicios del 100%.
6. Aumento de costes médicos del 25%.
7. Más alta mortalidad (se predice una aumento del 100% a los dos años de seguimiento; para este parámetro se completará este periodo de seguimiento, al menos telefónico, si no se puede demostrar la hipótesis en los seis meses de seguimiento planificado).
Aplicabilidad y utilidad práctica
1. Los enfermos con co-morbilidad de patología médica importante y depresión clínicamente relevante, que se hipotetiza tiene una prevalencia considerable, deben ser los beneficiarios fundamentales.
2. Los internistas de hospital general, y el staff en general, deben salir beneficiados si se documenta la relevancia de la temprana detección del problema para una buena práctica clínica, puesto que el mismo tiempo se le va a suministrar un sencillo método de cribado, fiable y válido, a su alcance. Y los médicos de atención Primaria, por motivos similares.
3. Las bases científicas de la práctica médica, la “medicina basada en la evidencia”, si se consigue documentar, de modo replicable, la prevalencia, características e implicaciones de esta co-morbilidad médico-psiquiátrica y sentar las bases para intervenciones, también replicables, en que eventualmente se documente eficacia y eficiencia. Por motivos similares, debería beneficiarse el Sistema Nacional de Salud.
4. Desde la misma perspectiva de “medicina basada en la evidencia”, al haber diseñado el estudio con métodos comparables a nivel internacional en dos hospitales universitarios de la U. E (Universidad de Manchester y Universidad de Zaragoza), se sientan también las bases para un posterior análisis comparativo de la influencia de los respectivos sistemas sanitarios en el curso e implicaciones de la co-morbilidad patología somática /depresión.
5. La incorporación de “jóvenes investigadores” a esta más bien joven disciplina de la “Psiquiatría de Enlace”.
Bibliografía especial comentada
Beekman ATF, Deeg DJH, Braam AW, Smit JH, van Tilburg W. Consequences of major and minor depression in later life: a study of disabilit, well-being and service utilization. Psychol Med 1997: 27(6): 1397-1409.
Comunicación parcial del importante estudio LASA holandés en una muestra comunitaria de sujetos de 55 a 85 años. Los métodos utilizados son correctos y avalan los resultados obtenidos. Este artículo aporta como novedad el estudio también de pacientes con depresión menor. Los factores asociados con ambos tipos de depresión son la discapacidad física y sentimientos subjetivos en relación con la salud. También se documentan mayores tasas de utilización de servicios médicos y altas tasas de infradetección en atención primaria.
Bronheim H, Fulop G, Kunkel EJ, Muskin PR, Schindler BA, Yates WR, et al. The Academy of Psychosomatic Medicine Practice Guidelines for psychiatric consultation in the general medical setting. Psychosomatics 39: S8-S30, 1998.
Este documento recoge el consenso de un conjunto de recomendaciones de buena práctica que la Academia de medicina psicosomática norteamericana dirige a aquellos profesionales de la psiquiatría que trabajan en "enlace" con profesionales de otras especialidades o disciplinas en el cuidado de pacientes que presentan morbilidad psíquica en entornos médico-quirúrgicos de los profesionales, realización de la interconsulta, diferentes tipos de intervenciones y de procedimientos relacionados con la gestión y docencia en este campo, y se basa en buena parte en el estado de conocimientos disponibles (datos, evidencias).
Cole MG & Bellavance F. Depression in elderly medical inpatients: a meta-analysis of outcomes. Can Med Assoc J 1997; 157(8): 1055-1060.
Estos dos autores canadienses realizan un estudio meta-analítico tras una búsqueda en MEDLINE y PSYCH INFO (1980. 1996) sobre depresión en pacientes médicos ancianos (>60 años) hospitalizados: 8 artículos cumplen criterios de inclusión, si bien todos ellos presentan, a su juicio, limitaciones metodológicas. El meta-análisis revela el mal pronóstico (tasa de cronificación, riesgo de fallecimiento) de la depresión en el anciano físicamente enfermo (>60 años), siendo los factores principales de ese mal pronóstico la mayor gravedad del trastorno afectivo y/o de la enfermedad somática, así como síntomas depresivos antes del ingreso.
Fenton FR, Cole MG, Engelsmann F, Mansouri I. Depression in older medical inpatients: one-year course and outcome. Int J Geriatric Psychiatry 1997; 12(3): 389-394.
Estudio en pacientes médicos ancianos hospitalizados. Utilizando un buen procedimiento diagnóstico, con criterios DSM-III, así como un correcto y sólido tratamiento estadístico, los autores aportan datos de que en los pacientes con distimia y patología somática, la depresión mayor es una condición persistente: tiende a cronificarse y presenta un peor pronóstico.
Hays RD, Wells KB, Sherbourne CD, Rogers W, Spritzer K. Functioning and well-being outcomes of patients with depression compared with chronic general medical illnesses. Arch gen Psychiatry 1995; 52(1): 11-19.
Interesante y bien conducido estudio de 1. 790 pacientes adultos ambulatorios con diagnósticos de depresión o de otras patologías somáticas crónicas. Tras un período de seguimiento de 2 años, se concluye que el pronóstico de la depresión es similar en cuanto a status funcional y percepción subjetiva de salud que patologías como diabetes, hipertensión, IAM y/o insuficiencia cardíaca congestiva. Los pacientes deprimidos que utilizan los servicios de salud mental no difieren con los tratados en otros entornos médicos, salvo en que presentan una mayor mejoría de su depresión.
Iliffe S, See Tai S, Haines A, Booroff A, Goldenberg E, Morgan P, Gallivan S. Assessment of elderly people in general practice. 4. Depression, functional ability and contact with services. Br J gen Pract 1993; 43(374): 371-374.
Estudio en 9 consultas de primaria en Londres. 239 ancianos (>75 años) evaluados con la entrevista estructurada CARE para el diagnóstico de depresión. El interés de este trabajo se centra en el análisis de regresión logística que concluye que la utilización de servicios médicos se asocia fundamentalmente con la pérdida de movilidad. También se aportan datos que relacionan la depresión en estos ancianos con factores sociodemográficos (ser mujer), dificultades en las AVD y peor salud física (3+ medicamentos, visitas médicas domiciliarias, ayuda domiciliaria).
Katon W, Gonzales J. A review of randomized trials of psychiatric consultation liaison studies in Primary Care. Psychosomatics 35: 268-278, 1994.
Los autores realizan una revisión conceptual que se ha convertida en clásica y que da cuenta de los diferentes tipos de estudios de intervención que se habían realizado hasta entonces en AP por los psiquiatras de enlace. Se trata de un importante documento, que avaló estudios posteriores e indicó el camino a seguir.
Katzelnick DJ, Kobak, KA, Greist JH, Jefferson JW, Henk HJ. Effect of primary care treatment of depression on service use by patients with high medical expenditures. Psychiatric Services 1997; 48(1): 59-64.
Interesante estudio de intervención en el que se investigan 786 pacientes de atención primaria con altas tasas de utilización de servicios y un grupo control. Con una nueva entrevista psiquiátrica La PRIME-MD, se diagnostican aquéllos que presentan depresión (N=20), a los que se instaura tratamiento antidepresivo y se procede a un seguimiento durante 6 meses. La identificación y el adecuado tratamiento de los trastornos depresivos en atención primaria mejora la depresión y la calidad de vida de los pacientes, y reduce costes, tanto en tiempo de trabajo perdido como en uso de servicios sanitarios.
Kisely SR, Goldberg DP. Physical and psychiatric comorbidity in general practice. Br J Psychiatry 169, 236-242, 1996.
Kisely SR, Goldberg DP. The effect of physical ill health on the course of psychiatric disorder in general practice. Br J Psychiatry 170, 536-540, 1997.
Estos dos artículos tratan de la co-morbilidad con enfemedad somática en pacientes de AP como predictor de riesgo para mayor gravedad de morbilidad psiquiátrica.
Koenig HG & Kuchibhatla M. Use of health services by hospitalized medically ill depressed elderly patients. Am J Psychiatry 1998; 155(7): 871-877.
Koenig HG & Kuchibhatla M. Use of health services by medically ill depressed elderly patients after hospital discharge. Am J Geriatric Psychiatry 1999; 7(1): 48-56.
En relación con otros artículos anteriores del mismo autor, éstos se centran en el uso de servicios por este tipo de pacientes. Se aportan datos de que los pacientes deprimidos acuden más frecuentemente al médico, sobre todo en los 9-12 meses tras el alta hospitalaria, necesitan más reingresos y pasan más días en residencias. Todo ello controlando el efecto de la salud física. También se documenta una baja tasa de detección y tratamiento de la depresión tras el ingreso.
Koenig HG, George LK, Peterson BL, Pieper CF. Depression in medically ill hospitalized older adults: Prevalence, characteristics, and course of symptoms according to six diagnostic schemes. Am J Psychiatry 1997; 154(10): 1376-1383.
Estudio en Duke Univ. de 460 sujetos mayores de 60 años ingresados en unidades médicas. diagnóstico de depresión con un procedimiento de detección en fases (CES-D, luego DIS) y criterios DSM-IV. El estudio se centra fundamentalmente en comparar 6 esquemas diagnósticos distintos, que influyen en la prevalencia documentada según cada uno de los sistemas, que puede incluso llegar a doblarse. Los autores recomiendan seleccionar el sistema diagnóstico a utilizar en función de los objetivos del estudio que se vaya a realizar.
Koenig HG, Shelp F, Goli V, Cohen HJ, Blazer DG. Survival and health care utilization in elderly medical inpatients with major depression. J Am Geriatric Soc 1989; 37(7): 599-606.
Estudio de hace 10 años, precursor de los que posteriormente ha llevado a cabo este grupo, con una muestra limitada de 41 pacientes médicos ancianos (>65 años) hospitalizados con depresión mayor, seguidos durante 5 meses. Los pacientes deprimidos presentaron signi-ficativamente mayor mortalidad durante el ingreso y mayores tasas de uso de recursos sanitarios. Ilustra cómo un estudio con importantes sesgos potenciales debido al limiado tamaño muestral puede, sin embargo, sentar las bases para estudios posteriores y más ambiciosos.
Koenig HG. Depression in hospitalized older patients with congestive hearth failure. gen Hosp Psychiat 1998; 20(1): 29-43.
Se refiere de un estudio centrado en pacientes con insuficiencia cardíaca congestiva. De los 542 pacientes estudiados, 107 presentaban dicho trastorno cardíaco. La prevalencia de depresión mayor fue significativamente mayor en estos pacientes (36. 5%) que en la muestra total (25. 5%), y Koenig lo atribuye a la mayor gravedad somática. No hubo difernecias en la prevalencia de depresión menor. La mayoría de los pacientes deprimidos utilizaron más servicios médicos, siguieron deprimidos durante largo tiempo y no fueron tratados por su depresión.
Kukull WA, Koepsell TD, Inui TS, Borson S, Okimoto JT, Raskind MA, Gale JL. Depression and physical illnes among elderly general medical c””linic patients. J Affective Dis 1986; 10(2): 153-162.
Estudio en pacientes ambulatorios, ancianos, con alguna limitación metodológica: si bien el período de seguimiento es amplio (33 meses), el procedimiento para evaluar la depresión (escala Zung) podría completarse con un método diagnóstico estructurado. La prevalencia puntual de depresión es del 20%. La principal conclusión es que el mejor factor predictor de nuevos episodios depresivos es el número de nuevos diagnósticos somáticos durante el período de seguimiento.
Lesperance F, Frasure-Smith N, Talajic M. Major depression before and after myocardial infarction: its nature and consequences. Psychosom Med 1996; 58(2): 99-110.
Estudio en la McGill University en 222 pacientes con infarto agudo de miocardio hospitalizados, a los que se siguió durante 18 meses tras el alta. Se valoró la presencia de antecedentes depresivos, depresión durante y después de la hospitalización, así como los factores relacionados. El dato principal apunta a la depresión durante el ingreso como un factor de riesgo de fallecimiento a los 18 meses. A pesar del sofisticado análisis multivariante realizado, no pueden determinarse claramente los factores asociados a la depresión que aparece tras el alta en estos pacientes.
Malt UF, Robak OH, Madsbu HP, Bakke O, Loeb M. The Norwegian naturalistic treatment study of depression in general practice (NORDEP)- I: A randomized double blind study. BMJ 318: 1180-1184, 1999.
Se trata de un importante estudio "naturalista", cercano a la práctica clínica, pero aleatorizado y doble ciego, en que se demuestra la eficacia de tratamientos sencillos combinados (psicológicos y psicofarmacologicos) para el tratamiento de la depresión en AP.
Martucci, M, Balliestrieri M, Bisoffi G, Bonizzatto P, Covre MG, Cunico L et al. Evaluating psychiatric morbidity in a general hospital: a two-phase epidemiological study. Psychol Medicine 29, 823-832, 1999.
Este estudio replica resultados de estudios más clasicos utilizando el procedimiento de cribado en dos fases en una muestra de 1. 039 pacientes adultos no geriátricos ingresados en hospital general. La prevalencia de depresión según CIE 10 es de 12'8 con la utilización de entrevista estandarizada(CIDI, versión para AP). Se documenta también el fenómeno de infradetección. Una limitación del estudio es la ausencia de valoración multiaxial de la morbilidad encontrada en su muestra.
Ormel J, M Vonkorff , Oldehinkel AJ, Simon G, Tiemens BG, Ustun TB. Onset and disability in depressed and non-depressed primary care patients. Psychol Med 29, 847-853, 1999.
En el contexto del importante Estudio multicentrico de la OMS en AP, los autores realizan un seguimiento de aquellos pacientes sin incapacidad pero con depresión. Esta supuso un factor de riesgo para el inicio de incapacidad, tanto física como social.
Ronalds C, Creed F, Stone K, Webb S, Tomenson B. Outcome of anxiety and depressive disorders in primary care. Br J of Psychiatry 171, 427-433, 1997.
En este artículo se estudian factores predictores en la evolución de 148 pacientes con tr. de ansiedad o depresión en AP, a lo largo de seis meses. Además de la gravedad del trastorno, también la presencia de problemática social continuada fue indicador de no remisión de la sintomatología. Una de las limitaciones del estudio estriba en que la muestra incluyó tanto trastornos recientes como de mayor duración y no se realizó un estudio diferenciado entre ambos.
Saravay S, Pollack S, Steinberg MD, Weinschel B, Habert M. Four-year follow-up of the influence of psychological comorbidity on medical rehospitalization. Am J Psychiatry
1996; 153(3): 397-403.
Estudio de 273 pacientes médico-quirúrgicos hospitalizados mayores de 18 años (no sólo geriátricos), seguidos durante 4 años. Se utilizan sólo escalas e instrumentos de screening (MMSE, Zung), pero los autores tampoco se refieren a diagnósticos, sino a síntomas. En relación con la depresión, los pacientes que presentan síntomatología depresiva precisaron ser reingresados el doble de días que los no deprimidos. Las diferencias siguen siendo e. s. tras controlar el efecto de la patología somática.
Savoca E. Psychiatric comorbidity and hospital utilization in the general medical sector. Psychol Med 29, 457-464, 1999.
Este autor ha realizado un análisis multivariante del riesgo que supone la comorbilidad psiquiátrica en relación con el consumo de servicios médicos (hospitalizaciones) y estancia media. Para ello se basa en datos procedentes de población general, según la propia valoración de los pacientes, pero no llega a contrastar la información.
Sherbourne CD, Hays RD, Wells KB. Personal and psychosocial risk factors for physical and mental health outcomes and course of depression among depressed patients. J Consult Clin Psychol 1995; 63(3): 345-355.
Se trata de un estudio en el que se analizan los factores personales y psicosociales que predicen cambios en los niveles de funcionamiento y curso clínico en una muestra de 604 pacientes adultos deprimidos ambulatorios. Una vez más, e independientemente de otros resultados, en relación con el proyecto, la comorbilidad somática implica peor pronóstico en estos pacientes.
Sherbourne CD, Wells KB, Hays RD, Rogers W, Burnam MA, Judd LL. Subthreshold depression and depressive disorder: clinical characteristics of general medical and mental health specialty outpatients. Am J Psch 151: 1777-1784, 1994.
Tras estudiar 1. 420 pacientes con depresión menor, los autores resaltan la importancia de la misma, como variante de un trastorno afectivo cuyo curso evolutivo no está exento de complicaciones. Tiene importancia a la hora de considerar implicaciones de casos "subclínicos" ("subthreshold").
Slaets JPJ, Kauffmann, RH , Duivenvoorden HJ, Pelemans MD, Schudel WJ. A randomized trial of geriatric liaison intervention in the elderly medical inpatients. Psychosom Med 59; 585-591, 1997.
Este estudio de intervención aleatorizada, en pacientes mayores de 75 ingresados en el hospital general, demuestra que la colaboración del servicio de geriatría con un equipo de psiquiatría de enlace resultó en mejoría de la disfunción física de los pacientes, reducción de estancias medias y menor tasa de reingresos. A pesar de que los componentes de la intervención podrían haber sido descritos con mayor detalle, uno de los principales elementos de la misma consistió en mantener estrecha colaboración con el equipo intra-hospitalario y también con los médicos de AP.
Suh T, Gallo J. Syptom profiles of depression among general medical service users compared with specialty mental health users. Psychol Med 27: 1051, 1063, 1997.
Aprovechando los datos obtenidos en el conocido e importante estudio americano Epidemiologic Catchment Area (ECA) (población general) se documenta que exiten diferencias cuantativas en la presentación de la depresión (menores sentimientos depresivos y mayor fatiga, p. ej. )en pacientes que acuden a servicios médicos frente a los que son visitados en el nivel de psiquiatría.
Tiemens BG, Ormel J, Jenner JA, Van der Meer K, Van Os TWDP, Van den Brink RHs et al. Training primary-care physicians to recognize, diagnose and manage depression: does it improve patients outcome? Psychol Med 29: 833-845, 1999.
Este estudio demuestra que, a través de un programa de entrenamiento de 20 horas, es posible mejorar la capacidad de detección y tratamiento de los médicos de AP para abordar depresiones cuyo inicio es reciente, pero no así para los pacientes con depresiones encronizadas o recurrentes. Comunica y documenta, por tanto, datos optimistas, pero también una visión realista del problema en casos complicados.
Von Korff M, Katon W, Bush T, Lin EHB, Simon GE, Saunders K, et al. Treatment costs, cost-offset and cost-effectiveness of collaborative management of depression. Psychosomatic Medicine 60: 143-149, 1998.
A través de dos estudios controlados, este activo grupo investigador ha documentado el coste-efectividad del tratamiento en colaboración ("enlace") para los pacientes con depresion mayor, pero no en depresiones menores.
Von Korff M, Ormel J, Katon W, Lin EH. Disability and depression among high utilizers of health care. A longitudinal analysis. Arch gen Psychiatry 1992; 49(2): 91-100.
Estudio precursor de los llevados a cabo posteriormente por el grupo de Koenig . Mediante un seguimiento durante un año de 145 pacientes ambulatorios con altas tasas de utilización de servicios médicos y, tras determinar la evolución de su patología depresiva, se documenta que los sujetos que experimentan una mejoría significativa de su clínica depresiva también presentan mejoría en su status funcional. Concluyen que ambas condiciones evolucionan de manera síncrona, y sientan las bases de futuros estudios de intervención (como los citados).
Williamson GM, Schulz R. Physical illness and symptoms of depression among elderly outpatients. Psychology and Aging 1992; 7(3): 343-351.
Se presentan los datos del estudio de base de un proyectado estudio de seguimiento. 228 pacientes ambulatorios >55 años con patología somática. Se valoran datos médicos, depresión (CES-D), salud física subjetiva (SCL-90) y variables psicosociales. Los métodos usados parecen suficientemente sólidos para apoyar las conclusiones del estudio: en la presentación de síntomas subjetivos de depresión influyen, de manera independiente, en estos pacientes, variables somáticas tanto objetivas (toma de analgésicos, signos médicos) como preocupaciones subjetivas (costes y necesdiades médicas), así como carencia de apoyos sociales.
Wulsin LR, Vailant GE, Wells V. A systematic review of the mortality of depression. Psychosom Med 61: 6-17, 1999.
En esta revisión basada en meta-análisis se encuentran 57 estudios en donde se valora la asociación entre depresión y mortalidad. La mayoría no son controlados, a pesar de lo cual más de la mitad de los mismos sugieren que la depresión conlleva mayor riesgo de muerte no natural o por enfermedades cardiovasculares, especialmente en hombres.
IMPORTANTE: Algunos textos de esta ficha pueden haber sido generados partir de PDf original, puede sufrir variaciones de maquetación/interlineado, y omitir imágenes/tablas.
Obesidad y la intersección entre psiquiatría y endocrinología
Adamed Laboratorios
Fecha Publicación: 02/03/2026
La nueva era de la documentación clínica: el Buscador Inteligente de Psiquiatria.com
Marc Moreno Blanco
Fecha Publicación: 23/02/2026
Investigar con inteligencia artificial en psiquiatría sin quedarse obsoleto: un marco operativo para 2026 ( marco FCA: funciones clínicas auditables)
Pedro Moreno Gea et. al
Fecha Publicación: 19/02/2026
¿POR qué NO?: Cómo prevenir y ayudar en la adicción a la pornografía
Adamed Laboratorios
Fecha Publicación: 27/01/2026
¿Por Qué es Esencial la Psiquiatría en la Cirugía Bariátrica? Impacto en Ansiedad, Depresión y Comportamiento Alimentario
Deldhy Nicolás Moya-Sánchez
Fecha Publicación: 28/12/2025
A solas conToni Ramos-Quiroga
Adamed Laboratorios
Fecha Publicación: 01/12/2025