Repositorio de Artículos | Congreso Virtual Internacional de Psiquiatría, Psicología y Salud Mental (Interpsiquis) | IV Edición | 2003
La asistencia a los pacientes esquizofrénicos en los centros gerontológicos de Galicia.
Autor/autores: Oscar Taboada
RESUMEN
Galicia es una región autónoma del Estado Español que, coherentemente con su elevado grado de envejecimiento, ha iniciado el desarrollo de un modelo específico de atención psicogeriátrica. La reciente atención que los psiquiatras autores del trabajo llevan a cabo, in situ, en centros gerontológicos de diverso tipo, ha detectado la presencia de un número importante de enfermos mentales crónicos, en particular, esquizofrénicos.
Objetivo. Estudio preliminar de las características clínicas y sociales de la población de pacientes esquizofrénicos mayores de 65 años que residen en centros gerontológicos de Galicia y, en último término, del grado de idoneidad del centro residencial para cada paciente concreto.
Métodos. Estudio retrospectivo de revisión de las historias clínicas de 112 pacientes, el total de los casos atendidos por los autores antes del 1-1-02. Las variables analizadas son: a)Características del centro; b) Sociodemográficas; c)Funcionamiento / Dependencia de los sujetos; d)Características Clínicas del caso y tratamiento psicofarmacológico recibido; e)Evaluación global de la Idoneidad del centro para cada caso.
Resultados. La edad media es 75 años, dos tercios son mujeres; un tercio carece de familiares próximos. La mitad reside en centros que carecen de médico y personal de enfermería. Uno de cada dos presenta limitaciones para Actividades Básicas de la Vida Diaria. Hacía más de dos años que habían sido evaluados por un psiquiatra cuando fueron entrevistados por los autores; éstos consideraron inadecuado el tratamiento psicofarmacológico en la mitad de los casos. La . mitad de los centros necesitarían modificiaciones estructurales o funcionales para adaptarse a las necesidades de estos pacientes.
Conclusiones. Los esquizofrénicos y otros pacientes psiquiátricos de edad avanzada pueden residir en centros gerontológicos, a condición de que estos se doten de profesionales, tanto pertenecientes al ámbito social como sanitario, en número y nivel de formación adecuados, y se garantice una atención psiquiátrica continuada.
Palabras clave: Ancianos, Esquizofrenia, Instituciones gerontológicas, Organización de servicios, Psicogeritatría, Psiquiatría de enlace
Tipo de trabajo: Conferencia
Área temática: Neurocognitivos, Trastornos neurocognitivos .
La asistencia a los pacientes esquizofrénicos en los centros gerontológicos de Galicia
Raimundo Mateos*; Carlos Fernández-Salido**; Oscar Taboada**; Agueda Rojo**; Blanca Santos**; Cristina Casal**; Begoña Portela*.
(*)Área de psiquiatría, Universidad de Santiago de Compostela.
Unidad de Psicogeriatría, complejo Hospitalario Universitario de Santiago (CHUS-Hospital Psiquiátrico de Conxo), España.
(**) Programa de Asisencia Psiquiátrica a Centros Gerontológicos, Consellerías de Sanidade e Servicios Sociais, Xunta de Galicia, España
Nota: Este trabajo es la versión en lengua castellana, especialmente autorizada para ser presentada en el IV CVP, de la publicación:
L'ASSISTANCE AUX PATIENTS SCHIZOPHRENES ÂGES EN INSTITUTION DE LONG SEJOUR DE GALICE (ESPAGNE). Perspectives in Old Age psychiatry : Late onset and aged psychosis. Paris: Serdi Ed; 2003.
PALABRAS CLAVE: esquizofrenia, Ancianos, Instituciones gerontológicas, psiquiatría de enlace, Organización de servicios, Psicogeritatría.
(KEYWORDS: Schizophrenia , Elderly, Long stay institutions, Liaison psychiatry, Health services research, Psychogeriatrics. )
Resumen
Galicia es una región autónoma del Estado Español que, coherentemente con su elevado grado de envejecimiento, ha iniciado el desarrollo de un modelo específico de atención psicogeriátrica. La reciente atención que los psiquiatras autores del trabajo llevan a cabo, in situ, en centros gerontológicos de diverso tipo, ha detectado la presencia de un número importante de enfermos mentales crónicos, en particular, esquizofrénicos.
Objetivo. Estudio preliminar de las características clínicas y sociales de la población de pacientes esquizofrénicos mayores de 65 años que residen en centros gerontológicos de Galicia y, en último término, del grado de idoneidad del centro residencial para cada paciente concreto.
Métodos. Estudio retrospectivo de revisión de las historias clínicas de 112 pacientes, el total de los casos atendidos por los autores antes del 1-1-02. Las variables analizadas son: a)Características del centro; b) Sociodemográficas; c)Funcionamiento / Dependencia de los sujetos; d)Características Clínicas del caso y tratamiento psicofarmacológico recibido; e)Evaluación global de la Idoneidad del centro para cada caso.
Resultados. La edad media es 75 años, dos tercios son mujeres; un tercio carece de familiares próximos. La mitad reside en centros que carecen de médico y personal de enfermería. Uno de cada dos presenta limitaciones para Actividades Básicas de la Vida Diaria. Hacía más de dos años que habían sido evaluados por un psiquiatra cuando fueron entrevistados por los autores; éstos consideraron inadecuado el tratamiento psicofarmacológico en la mitad de los casos. La . mitad de los centros necesitarían modificiaciones estructurales o funcionales para adaptarse a las necesidades de estos pacientes.
Conclusiones. Los esquizofrénicos y otros pacientes psiquiátricos de edad avanzada pueden residir en centros gerontológicos, a condición de que estos se doten de profesionales, tanto pertenecientes al ámbito social como sanitario, en número y nivel de formación adecuados, y se garantice una atención psiquiátrica continuada.
Abstract
Galicia is an autonomous region of Spain which has initiated a specific psychogeriatric care model coinciding with its large population of elderly residents. Current research in diverse gerontological centers has revealed to the authors of this study a high number of chronic metal illnesses, especially that of schizophrenia.
Objective: Preliminary study of the social and clinical characteristics of the patients 65 years of age or older residing in geriatric centers in Galicia, and the placement of such patients in appropriate residential centers.
Methods: Retrospective studies of the clinical histories of 112 patients, in all cases attended to by the authors before 1-1- 02. The variables that were analyzed were: a) Characteristic of the center; b) Sociodemographics; c) Functioning and dependence of subjects; d) Clinical Characteristics of each case and psychopharmacologic treatment received; e) Overall evaluation of the suitability of the center in each case.
Results: Average age 75, two thirds females, one third without close family. Half in centers lacking physicians and other medical personnel. Half of the patients lacked in basic living skills. It had been two years since the patients had been evaluated by a psychiatrist when they were interviewed by the authors; who felt that inadequate treatment had been received in half the cases. Half of the centers where in need of structural or functional modifications to address the necessities of the patients.
Conclusions: Schizophrenics and other Psychiatric patients of advanced age could reside in geriatric centers, when these centers have enough appropriate professional staffs, on both health care as well as social levels, as to guarantee adequate psychiatric attention.
Introducción
Galicia, en el noroeste de la península Ibérica, es una de las regiones españolas con más clara identidad, tanto desde el punto de vista orográfico y climático, como económico y cultural. Políticamente es una de las Comunidades Autónomas del Estado Español. Sus dos idiomas oficiales son el castellano (español oficial) y el gallego (más próximo al portugués). También es una de las regiones más envejecidas del mundo; el 19% de sus 2. 7 millones de habitantes tienen más de 65 años, porcentaje que en dos de sus cuatro provincias alcanza el 25%.
En Galicia y otras Comunidades Autónomas del Estado Español se inició en los años 80 un proceso de reforma de los servicios psiquiátricos, cuyos últimos objetivos podrían resumirse en :
a) la desinstitucionalización de los pacientes psiquiátricos crónicos residentes en los antiguos hospitales psiquiátricos,
b) la creación de unidades de hospitalización psiquiátrica en los hospitales generales y
c) la puesta en marcha de una red de unidades interdisciplinares de salud mental comunitaria.
En dicho proceso muchos pacientes esquizofrénicos abandonaron los hospitales psiquiátricos y fueron alojados en la comunidad. Pero han sido reiteradas las denuncias por parte de profesionales y asociaciones de afectados sobre la escasez de estructuras “intermedias” de carácter rehabilitador que posibiliten la permanencia en la comunidad de pacientes tan crónicos y limitados en todas sus capacidades psicosociales. Con el paso del tiempo, una buena parte de dichos pacientes ha llegado a superar el “umbral gerontológico” de los 65 años.
Por otra parte, Documentos técnicos , y de carácter legal , preconizan la creación en Galicia de una Unidad superespecializada en Psicogeriatría en cada Área Sanitaria, la primera de las cuales fue puesta en marcha en 1991 en Santiago de Compostela . Formada por un psiquiatra, coordinador, médico gerontólogo, psicóloga y asistente social, sigue siendo aún la única unidad piloto de este tipo en Galicia , . Desde su comienzo, dicha unidad puso en marcha un subprograma de atención in situ a los tres centros gerontológico de la ciudad de Santiago, una Residencia pública (dotada de servicio médico y de enfermería) y dos Asilos (carentes de personal sanitario).
La labor realizada mereció las felicitaciones formales de las direcciones de los centros e inspiró la puesta en marcha, por parte de las autoridades sanitarias de Galicia, desde 1999, del llamado “Programa Socio-Sanitario de atención Psiquiátrica a Centros Gerontológicos”. Dicho programa se puso en marcha, básicamente, con la contratación de 5 jóvenes psiquiatras a tiempo parcial, encargados de visitar un número relativamente alto de centros gerontológico en su zona de influencia, prestando asistencia psiquiátrica a demanda del propio centro. De acuerdo con la organización del sistema sanitario de Galicia, su implementación definitiva depende de las Gerencias hospitalarias de cada Área Sanitaria. ello ha dado lugar a diferencias en el comienzo y continuidad de dicho programa; de hecho, actualmente, los centros gerontológicos del Área Sanitaria de Santiago (500. 000 habitantes) situados fuera de la propia ciudad de Santiago de Compostela aún no disponen de dicha atención.
En los últimos años se ha consolidado un programa de formación continuada para los profesionales de la red de Salud Mental, y dentro de él, una jornada anual impartida en colaboración con otros centros universitarios de referencia en Psicogeriatría. En dicho marco se valoró la oportunidad e interés de realizar el presente trabajo. La experiencia de más de diez años de la Unidad de Psicogeritría y la creciente experiencia del nuevo Programa Sociosanitario antes referido aconsejaban una evaluación de la labor realizada en dichos centros gerontológicos con vistas a formular propuestas de mejora de la atención que allí se presta.
En este marco, el objetivo genérico del presente estudio es describir la atención que se presta en Galicia desde la red sanitaria pública de Salud Mental a pacientes esquizofrénicos mayores de 65 años que viven en centros residenciales para mayores y sentar las bases para su evaluación y mejora de su funcionamiento.
Material y métodos
El coordinador del estudio confeccionó una lista de variables acordes con estos objetivos y formuló una propuesta que se consensuó con el resto del grupo de psiquiatras que llevan a cabo el Programa Sociosanitario de atención Psiquiátrica a Centros Gerontológicos de Galicia.
El universo de estudio está formado por los pacientes incluidos dentro del espectro amplio de la esquizofrenia que residan actualmente en centros residenciales y que estuvieran recibiendo atención psiquiátrica con anterioridad al 1 de enero de 2002 por alguno de los psiquiatras autores de este estudio.
Se trata de un estudio transversal y retrospectivo (1 de enero de 2002 hacia atrás). La fuente de datos son las historias clínicas previamente confeccionadas por los psiquiatras autores del estudio (Mateos y Portela, a partir de 1991; el resto de autores, a partir de 1999). Por las propias limitaciones que impone el marco de trabajo que realizan la mayoría de los autores, se excluyó la realización de entrevistas específicas destinadas a recoger nuevos datos para este estudio.
Las variables recogidas en el protocolo de investigación incluyen los siguientes tipos de información:
a) Características del centro
b) Sociodemográficas
c) Funcionamiento / Dependencia de los sujetos
d) Características Clínicas del caso y del tratamiento psicofarmacológico recibido
e) Evaluación global de la Idoneidad del centro para cada caso.
Se incluyeron tanto variables cerradas, codificadas a priori, como abiertas. Las principales variables del estudio aparecen, con su codificación correspondiente, en las tablas de resultados 1 a 5.
Se incluyen como apéndice dos casos que ilustran sendos ejemplos de buena y mala adaptación a un centro gerontológico.
Resultados
Los 112 pacientes incluidos en el estudio pertenecen a 30 centros diferentes. Cada psiquiatra aporta entre 7 y 28 casos, procedentes a su vez de varios centros (entre 2 y 8) de distinto tipo. Tal como se preveía, cada psiquiatra aporta un pool heterogéneo de casos en cuanto a sus características clínicas y sociales y al tipo de centro de procedencia.
Características de los Centros Residenciales (Tabla 1)
Se han tipificado los centros en cuatro grandes grupos:
a) Residencias públicas. En España, clásicamente se han diferenciado las “residencias de ancianos válidos” (para ancianos autónomos) y las “residencias asistidas”, estando mucho más dotadas estas últimas de personal sanitario (el equivalente de los “nursing homes” de la literatura anglosajona). Pero en la práctica existen situaciones intermedias en ambos grupos, por lo que se ha optado por analizar en cada caso la disponibilidad o no de médico y enfermeras en el centro.
b) Residencias privadas (con ánimo de lucro). Los residentes abonan el total del coste.
c) Residencias privadas “Concertadas”: cuando acogen residentes que se benefician de prestaciones de apoyo social, previo concierto económico con los Servicios Sociales del Gobierno Autónomo de Galicia.
d) Asilos: Centros privados de beneficencia, atendidos por órdenes religiosas, que no disponen de profesionales que trabajen en el propio centro.
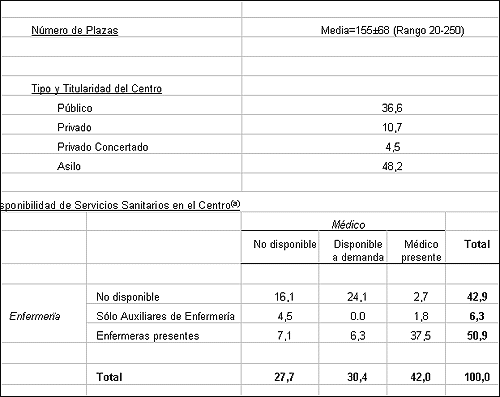
Tabla 1. Características de los Centros Residenciales(a)
(a) Las celdas indican porcentaje del total de la muestra de 112 residentes.
El grueso de la muestra se reparte entre los centros asilares (48. 2%) y centros públicos (36. 6%).
El tamaño de las residencias varía ampliamente, entre 20 y 250 plazas (media= 155, 2±68, 5). Si bien existe un continuum, se insinúan tres modas, en torno a las 50, 100 y 200 plazas.
El 42. 0% residen en centros que disponen de médico en el propio centro y el 30. 4% en centros que aunque carecen de él, tienen organizada la visita médica desde el exterior. El 50, 9% están en centros que disponen de enfermeras; otro 6, 3% en centros que disponen solamente de auxiliares de enfermería; el 42, 9% residen en centros de no disponen de ningún personal de enfermería.
Variables Sociodemográficas de los casos (Tabla 2)
La edad media de la muestra es de 75 años; el 67, 9% son mujeres. Predomina el estado civil soltero (71. 4%); disponen de pareja solo el 4, 5%; el 14, 4% están viudos y separados ó divorciados el 9%.
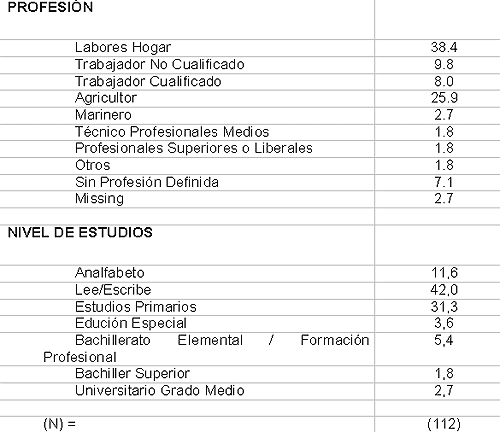
Las profesiones o actividades que realizaron a lo largo de su vida se caracterizan por su escasa cualificación, siendo las más frecuentes Labores del Hogar (38. 4%) y Agricultor (25. 9%).
El 11. 6% son analfabetos; pero la cifra de “analfabetos funcionales” es muy superior. El 42. 0% solo aprendió a leer o escribir rudimentariamente; el 31. 8% que realizó “Estudios Primarios” constituye un grupo sin duda heterogéneo, que en nuestro medio oscila desde la experiencia del niño de un medio rural que acudía a la escuela algún día a la semana hasta la del residente en una ciudad que pudo acudir asiduamente a un colegio bien equipado.
Tabla 2. Características Sociodemográficas de la muestra
VARIABLES SOCIALES (Tabla 3)
Los pacientes estudiados llevan residiendo en el centro una media de 6 años, aunque varía enormemente (entre dos meses y 29 años).
El 49. 1% tienen familiares de primer grado; otro 20. 8% disponen solo de familiares de segundo grado; el 30. 2% restante carecen de familiares de primer o segundo grado.
La mitad no parece mantener contactos significativos con personas ajenas al centro. Solo uno de cada diez pasa temporadas fuera. El resto, un tercio de la muestra, recibe visitas ocasionales.
La presencia de dificultades para realizar actividades básicas de la vida diaria está seguramente infraestimada porque se evaluó a partir del comentario abierto de los psiquiatras, y sin que los sujetos fueran evaluados específicamente al respecto. El elevado número de respuestas missing (30. 4, %), se debió casi exclusivamente a la omisión inadvertida de dicha variable en la totalidad de los 26 casos aportados por uno de los psiquiatras colaboradores del estudio. De los 78 casos en que fue cumplimentada, se refirieron dificultades obvias en 39 (50%).
Tabla 3. Variables Sociales y Dependencia funcional de la muestra
Variables Clínicas (Tabla 4)
La muestra incluye una amplia variedad de cuadros delirantes crónicos, siguiendo la amplitud de criterios de inclusión adoptado para este estudio. Los diagnósticos de esquizofrenia paranoide y esquizofrenia Residual acumulan la mitad de los casos.
Existe constancia de que 17(15. 2%) estuvieron institucionalizados en algún antiguo hospital psiquiátrico. El rango de la duración de dicha estancia es 1 a 60 años, si bien la estancia media fue de 15 años y 13 habían permanecido más de cinco años. Su edad media en el momento de la externalización era de 60 años.
Asumiendo que el cómputo de hospitalizaciones psiquiátricas de la muestra es una estima a la baja, debido a las limitaciones de los antecedentes médicos disponibles, hay constancia de que el 75. 9% de la muestra estuvo hospitalizada al menos una vez en su vida (43. 8% dos o más), mientras que parece que no estuvieron ingresados el 24. 1%. Anecdóticamente, llaman la atención un caso con diez y otro con veinte ingresos.
El 14. 3% han tenido un ingreso psiquiátrico desde su llegada al centro actual, casi todos una única vez, aunque un caso ha requerido 6 hospitalizaciones. El 6. 3% tuvo al menos un ingreso psiquiátrico a lo largo del año 2001.
Tabla 4. Características Clíncias de los Casos
Atención Psiquiátrica e Idoneidad del Centro (Tabla 5)
En un tercio de los casos la intervención del psiquiatra fue requerida por la descompensación sintomatológica o conductual del paciente, y el resto, para asumir la continuidad de su cuidado.
Por término medio habían trascurrido más de dos años desde la última consulta psiquiátrica cuando los autores de este trabajo evaluaron por primera vez al paciente (missing=17%).
La media de antigüedad de los historiales confeccionados por los autores es de 20. 4 meses, por lo que son casos que conocen relativamente bien.
Si bien el intervalo entre las sucesivas visitas psiquiátricas efectuadas por los autores se sitúa entre los 15 días y los 4 años, solo en 8 casos (7. 1%) ha superado el año, y la media es de una visita cada dos meses.
Se ha evaluado la idoneidad del tratamiento psicofarmacológico que estaba recibiendo el paciente y la eventual necesidad de modificarlo. Solo en el 18, 8% se mantuvo inalterada la pauta farmacológica tras la primera consulta. El 21. 4% de los pacientes requería un cambio drástico en las dosis y /o tipo de medicación que estaba recibiendo, cifra que se elevó al 40% entre aquellos que llevaban más de dos años sin recibir consultas psiquiátricas.
Cada psiquiatra evaluó en una escala tipo Likert de cinco puntos si a su juicio el centro era adecuado para las características del paciente. Se comprobó que este juicio era coherente con otras variables del resto del cuestionario: los centros menos idóneos se caracterizaron por carecer de personal médico y de enfermería, haber requerido más ingresos psiquiátricos y haberse detectado en ellos mayor proporción de tratamientos muy inadecuados. Se considera que el 46. 3% de los pacientes están en un centro idóneo o muy idóneo. Para ajustarse a las necesidades del paciente el centro requeriría cambios en más de la mitad de los casos, los cuales deberían ser de bastante calado en un 17% de los casos (hasta el 35. 3% entre los 17 sujetos previamente institucionalizados en un hospital psiquiátrico).
Tabla 5. Asistencia Psiquiátrica e Idoneidad del Centro
Discusión
Este estudio, dirigido a pacientes esquizofrénicos, sirve para poner de manifiesto una problemática más amplia que nos era ya conocida: la precariedad de recursos en muchos centros gerontológicos de nuestro entorno, especialmente en lo que a personal sanitario se refiere, que albergan a personas severamente incapacitadas. En la mayoría de los casos se trata de las instituciones de beneficencia conocidas en nuestro medio como “asilos” (aunque a veces también puedan acogerse al eufemismo de “residencias”).
Casi la mitad de nuestra muestra reside en dichas instituciones, y creemos de justicia, en primer lugar, subrayar que las mismas han cumplido, cumplen, y seguramente seguirán cumpliendo una importante labor social (resulta difícil de imaginar una sociedad tan justa que no deje resquicio a las iniciativas de instituciones altruistas). Pero queremos aquí poner el acento en una paradoja: tras dos décadas de reforma de la asistencia psiquiátrica en nuestro medio, cuyo objetivo básico fue la erradicación del institucionalismo y las situaciones asilares en los hospitales psiquiátricos, cerrándolos o dotándoles de numerosos equipos interdisciplinares para transformarlos en centros rehabilitadores, se vuelven a detectar problemas similares ahora en otro lugar, las instituciones gerontológicas. Ahondando en la paradoja, cabe sospechar que el “nuevo” problema se nutre de la “solución” del primero. En efecto, una parte de la población de nuestro estudio, reducida pero no desdeñable, de pacientes esquizofrénicos que residen en estas instituciones, proceden de los antiguos hospitales psiquiátricos, por lo que resulta pertinente preguntarse si la transformación que estos pacientes han experimentado ha sido una “desinstitucionalización” o más bien una “trans-institucionalización” desde el hospital-asilo-psiquiátrico al asilo, a secas .
Cuando los jóvenes médicos residentes acceden por primera vez a estas instituciones experimentan la extraña sensación de contemplar situaciones de las que solo tenían referencia a través de los textos de psiquiatría “clásicos” o de los relatos de algún psiquiatra de edad avanzada cuando evoca, nostálgico, sus tiempos “heroicos” en los viejos hospitales psiquiátricos. Todos los autores compartimos al respecto un sentimiento ambivalente que creemos necesario compartir ahora con los lectores de esta obra: por una parte nos agrada creer que, al desplazarnos a estos centros asilares, estamos contribuyendo a mejorar la asistencia psiquiátrica de residentes con enfermedades mentales graves. Pero por otro, nos parece que nuestra labor puede estar contribuyendo a cubrir un velo sobre necesidades asistenciales más profundas que requieren un estudio más detallado. Por otra parte, el tipo de solución necesaria no requiere ser inventada, pues en nuestro medio existen propuestas teóricas y prácticas de atención socio-sanitaria que deberían conducir a la profesionalización de la atención a las necesidades sanitarias y sociales de un amplio colectivo de ciudadanos dependientes , , , , , , , .
Este tipo de pacientes puede encontrarse en cualquiera de los centros residenciales que alberguen personas mayores de nuestro entorno, independientemente de su tamaño, titularidad y dotación de recursos . Si se tiene en cuenta la cronicidad y los déficits asociados típicamente al diagnóstico de esquizofrenia, llama la atención que casi la mitad de los casos residan en asilos y otros centros residenciales que carecen o están precariamente dotados de equipos profesionales en el mismo. En estas condiciones no puede sorprender el hallazgo de la escasa atención psiquiátrica y limitaciones incluso del tratamiento psicofarmacológico de estos pacientes hasta que se puso en marcha el programa que describe este trabajo.
Las características socio-demográficas de este colectivo constituye una acentuación de las carencias asociadas al envejecimiento. Al bajo nivel de instrucción, común con el resto de personas mayores en nuestro medio, se suma una mayor carencia de vínculos familiares. Pero el hecho de que solo un tercio carezcan de familiares próximos recuerda que no es dicha carencia la única causa de la institucionalización. Otra parte podría achacarse a la propia naturaleza de una enfermedad, proclive a las dificultades en las relaciones interpersonales. Pero desde luego ignoramos qué parte puede deberse a actitudes de los profesionales y de la población hacia la enfermedad mental en general y la esquizofrenia en particular.
El hecho de que muchos llevan residiendo en el centro bastantes años, sugiere que al menos una parte de estos pacientes no han causado graves problemas a la convivencia institucional. En todo caso plantea una hipótesis optimista: que este tipo de pacientes, incluso aquellos que estuvieron institucionalizados en los antiguos hospitales psiquiátricos, pueden llevar una vida tan “normal” en la edad avanzada como otras personas de su edad , . Uno de los dos casos que se describe constituye un buen ejemplo de dicha posibilidad. Pero la escasez de contactos sociales de la mayoría de estas personas, amén de las deficiencias detectadas en las prescripciones farmacológicas, pone de manifiesto que algunos ex-residentes de hospitales psiquiátricos convencionales han experimentado más una trans-institucionalización que una des-institucionalización . Por ello mismo resulta necesario el que todos estos procesos de “normalización” sean monitorizados por los oportunos equipos interdisciplinares.
Aunque no se realizó una evaluación personal pormenorizada de las dificultades para realizar Actividades Básicas de la Vida Diaria, el estudio pone de manifiesto que al menos la mitad de nuestros casos exhiben este tipo de incapacidades, comunes a la población gerontológica institucionalizada.
Estos centros albergan una proporción significativa de casos que han tenido una clínica grave y con tendencia a las descompensaciones, a juzgar por el número de ingresos psiquiátricos. Desde el punto de vista clínico-asistencial, llama la atención el que para uno de cada cuatro no exista constancia de que haya estado ingresado nunca. Desde la llegada al centro su evolución parece haber sido relativamente estable para la mayoría.
La puesta en marcha del Programa de atención Psiquiátrica a Centros Gerontológicos en Galicia ha corroborado su absoluta necesidad. Parece difícilmente justificable que una elevada proporción de estos pacientes llevaran más de dos años sin una consulta psiquiátrica, que solo una mínima parte de los mismos recibieran una pauta psicofarmacológica óptima y que un tercio hayan necesitado cambios importantes de la misma. Aquellos que llevaban más tiempo sin recibir consulta psiquiátrica, requirieron en mayor proporción cambios drásticos en la prescripción farmacológica. En la actualidad la mayoría de los pacientes reciben un seguimiento asiduo, si bien habrá que vigilar la tendencia a espaciarse las revisiones de algunos pacientes “no problemáticos”.
El estudio corrobora la propia impresión clínica optimista de los autores de que los centros gerontológico convencionales pueden ser idóneos para albergar pacientes que han padecido enfermedades mentales graves. Esto resulta coherente con el hecho de que más de la mitad son autónomos para actividades básicas de la vida diaria. Pero también pone de manifiesto la necesidad de una valoración previa sobre su idoneidad en cada caso y un seguimiento ulterior .
Así, la lectura “realista” de los datos muestra que una fracción importante de la muestra está en un lugar que no parece idóneo para él y que, en general, es preciso modificar bastantes aspectos de estos centros para que puedan acoger adecuadamente a estos pacientes: aumentar la cantidad y cualificación del personal, diseñar y poner en práctica programas de animación sociocultural, y en algunos casos, cambiar el propio entorno físico del centro. Sin duda son medidas que no solo beneficiarían a estos pacientes, sino a muchos otros residentes de dichos centros11.
Conclusiones
El presente estudio presta apoyo adicional al modelo de psiquiatría comunitaria que aboga por la inserción en la comunidad del paciente mental grave en general y esquizofrénico en particular. Pero muestra la necesidad de disponer de equipos interdisciplinares que puedan seguir con la debida proximidad el curso de la evolución de estos enfermos y atender sus cambiantes necesidades.
Por último, el estudio también sirve para plantear nuevas preguntas de investigación que merecerían ser constadas en nuestro medio:
¿Cuál es el efecto, en la actualidad, del proceso de reforma de los hospitales psiquiátricos llevado a cabo en Galicia en las dos últimas décadas: la des-institucionalización o trans-institucionalización de los pacientes psiquiátricos crónicos?;
¿Cuáles son las necesidades actuales de los antiguos “crónicos”, tanto si residen aún en hospitales psiquiátricos modernizados, en centros gerontológicos o en hogares convencionales?
¿Qué modelo de asistencia psicogeriátrica es el más adecuado para cubrir dichas necesidades?.
Confiamos poder contribuir a contestar dichas preguntas en un próximo futuro.
Apéndice
Caso 1. Un ejemplo de mala adaptación a un centro gerontológico.
Varón de sesenta y ocho años, diagnosticado de esquizofrenia paranoide y con numerosos ingresos en hospital Psiquiátrico desde su juventud. Institucionalizado en hospital desde hace ocho años por pérdida de apoyo en entorno familiar. Autónomo físicamente en todos los aspectos. Compensado psiquiátricamente y sin sintomatología activa desde hace años.
El paciente está bajo tratamiento con haloperidol en solución (1, 5mg-1, 5mg-1, 5mg) y biperideno. Es trasladado desde el hospital psiquiátrico hasta una residencia de ancianos mixta (válidos y asistidos) regentada por una orden religiosa.
Desde el primer momento de su ingreso el paciente choca con la institución. Exige una serie de privilegios en el tema del tabaco, horarios y alimentación; asegura que no está exigiendo más que los privilegios que tenía en el hospital Psiquiátrico, y que se le había garantizado que serían mantenidos en la nueva residencia (ambos extremos son negados por el Hospital). El paciente entra a continuación en un proceso de resistencia pasiva a las normas disciplinarias del centro. No acude a comer en los horarios previstos, se niega a acostarse por las noches. En ningún momento toma una actitud que pueda describirse como agresiva, dirigiéndose siempre al personal con extrema corrección. El personal evita situaciones de enfrentamiento directo con el paciente, intentando quitar hierro al asunto.
Posteriormente, el paciente cambia de táctica y empieza a utilizar su sintomatología psiquiátrica cómo arma, simulando una descompensación psicótica con alucinaciones auditivas imperativas que le ordenaban quemar la residencia de ancianos. Una vez valorado por el psiquiatra, que estimó que los síntomas del paciente no parecían reales, y ante el poco efecto que parecían tener sus amenazas sobre el personal, acostumbrado a tratar con pacientes psicóticos y poco impresionable, el paciente abandona el centro por su propio pie y aparece en el hospital Psiquiátrico, anunciando su intención de fugarse automáticamente del centro si se le volvía a enviar, y de cometer suicidio si no se le admitía de vuelta en el hospital. Ante la imposibilidad manifiesta de mantenerlo dentro del centro, se opta por darlo de alta y permitir su regreso al hospital psiquiátrico. El proceso completo duró diez días.
Analizándolo con posterioridad, es evidente que el paciente no tenía en ningún momento la menor intención de quedar en el centro, adoptando tácticas para forzar su expulsión prácticamente desde el momento de su llegada. Parece que su intención era demostrar a las personas que tomaron la decisión de trasladarle que su adaptación a un medio residencial era imposible y que su lugar natural era el hospital Psiquiátrico.
Este caso ilustra lo difícil y complejo que puede resultar el proceso de traslado de un paciente institucionalizado, acostumbrado a la rutina de un centro desde hace años. Dicho proceso sólo puede ser eficaz si se encara desde una adecuada selección del paciente y un trabajo, a veces largo, de negociación con el mismo. No todos los pacientes están dispuestos a cambiar de centro, y al ser avezados usuarios del sistema sanitario, conocen todas las tácticas y trucos que pueden ayudarles a no hacerlo.
Caso 2. Un ejemplo de buena adaptación a un centro gerontológico.
Varón de 65 años, nacido fuera de Galicia y que llevaba dos años en una Residencia dotada de servicio médico y de enfermería; ingresó hace dos años al fallecer su madre que le cuidaba. Se dispone de un informe psiquiátrico de un hospital psiquiátrico, alejado 300 km, en el cual recibió tratamiento desde la edad 30 años por un cuadro esquizoafectivo. Estuvo en más de una ocasión ingresado por periodos superiores a un año en dicho hospital psiquiátrico, la última hace ocho años. Desde hace dos años recibe tratamiento con neuroléptico depot, una inyección cada 4 semanas, y un hipnótico. Su estado cognitivo es bueno; no ha tenido conflictos en el centro y sale solo a pasear por la ciudad. Dada su buena evolución en los dos años siguientes, se procede a reducir progresivamente la dosis de neuroléptico a la mitad. El paciente acude al café y los bailes semanales del centro y le gusta leer. A los seis años del ingreso se traslada voluntariamente a una residencia de ancianos sita en su comunidad de origen para permanecer cerca de unos familiares que se han interesado por él.
Este caso demuestra la posibilidad de que la evolución de una persona con un largo historial de ingresos psiquiátricos y el estigma asociado a la institucionalización en los antiguos hospitales psiquiátricos puede dar un giro y llevar una vejez tanto o más “normal” que otras personas de su edad. La disponibilidad de servicios sanitarios y sociales y de actividades regladas en un centro residencial situado en el centro de la ciudad sin duda facilitaron dicha buena adaptación, así como un posterior traslado reglado a otro centro que prometía un paso más en su rehabilitación y reintegración social. También nos recuerda a los profesionales que, a pesar de los pronósticos médicos pesimistas, la historia de cada paciente siempre está por escribir.
Bibliografía
1 Informe de la Comisión Ministerial para la Reforma Psiquiátrica. Madrid: Ministerio de Sanidad y Consumo. Servicio de Publicaciones; abril 1985.
2 Documento de Bases para a elaboración do Plan Galego de Saúde Mental. Cadernos de Psicoloxia 1988; 4 (anexo).
3 Rodríguez-López A. Unidades de Psicoxeriatría. En: Actas I Congreso Sociedade Galega de Xerontoloxía e Xeriatría. Orense: SGXX; 1991. p. 313-317.
4 Decreto 389/1994 (DOGA, 2 enero 1995). En: Servicio de Saúde Mental. Guía de Recursos en Saúde Mental. Comunidade Autónoma de Galicia. Santiago de Compostela: Xunta de Galicia, Consellería de Sanidade e Servicios Socias; 1995).
5 Mateos R, Camba MªT, Gómez R, Landeira P. La Unidad de Psicogeriatría del Area de Salud. Un dispositivo asistencial novedoso en la red de Salud Mental de Galicia. En: Saúde Mental e Sociedade. Actas do 2º Congreso da Asociación Galega de Saúde Mental; 1994 mayo. p. 259-75.
6 Mateos R, Rodríguez-López A. La Asistencia en psiquiatría Geriátrica. De la teoría a la Praxis. En: Agüera L, Carrasco M, Cervilla J, eds. Manual de psiquiatría Geriátrica. Madrid: Masson; 2002. p. 715-745.
7 Mateos R. Evaluating a “Still New” Mental Health Resource in Galicia, Spain. IPA Bulletin 2002; 19:20.
8 Kim E, Rowner B. The nursing Home as a Psychiatric hospital. En: Reichman WE, Katz PR, eds. Psychiatric Care in the Nursing Home. London: oxford University Press; 1996. p. 3-9.
9 Dirección Xeral do Servicio Galego de Saúde. As Relacións entre a atención Primaria e a Saúde Mental: Propostas iniciais para o seu desenvolvemento. Santiago de Compostela: Xunta de Galicia; 1990.
10 Servei Català de la Salut. El model dátenció sòcio-sanitària a Catalunya. Barcelona: Servei Català de la Salut; 1994.
11 Rodríguez P, coord. Residencias para personas mayores. Manual de orientación. INSERSO / Sociedad Española de geriatría y gerontología. Barcelona: SG Editores SA; 1995.
12 Hanchuk HT. Psychiatric Consultation and Liaison. En: Reichman WE, Katz PR, eds. Psychiatric Care in the Nursing Home. London: Oxford University Press; 1996. p. 16-256.
13 Camus V, Porchet A, Wertheimer J. Consultation-Liaison en Psychiatrie de la personne âgée. En: Léger JM, Clément JP, Wertheimer J, eds. Psychiatrie du sujet âgé. Paris: Flammarion; 1999. p. 531-8.
14 Subdirección Xeral do Programa de atención Sociosanitaria. Programa de atención Sociosanitaria: Plan Estratéxico. Santiago de Compostela: Xunta de Galicia, Consellería de Sanidade e Servicios Sociais; 1999.
15 Ministerio de Trabajo y Asuntos Sociales. Plan Gerontológico. Madrid: IMSERSO; 2000.
16 Consellería de Sanidade e Servicios Sociais. Plan gelgo de personas maiores 2001-2006. Santiago de Compostela: Xunta de Galicia, Consellería de Sanidade e Servcios Sociais; 2001.
17 Sherrell K, Anderson R, Buckwalter K. Invisible residents: the chronically mentally ill elderly in nursing homes. Arch Psychiatr Nurs 1998; 12(3):131-9.
18 Mechanic D, McAlpine DD. Use of nursing homes in the care of persons with severe mental illness: 1985 to 1995. Psychiatr Serv 2000 51(3):354-8.
19 Martinsen EW, Ruud T, Borge L, Watne O, Friis S. The fate of chronic in-patients after closure of psychiatric nursing homes in Norway: a personal follow-up 6 years later. Acta Psychiatr Scand 1998; 98(5):360-5.
20 Schmidt LJ, Reinhardt AM, Kane RL, Olsen DM. The mentally ill in nursing homes. New back wards in the community. Arch gen Psychiatry 1977; 34(6):687-91.
21 Burns BJ, Wagner HR, Taube JE, Magaziner J, Permutt T, Landerman LR. Mental health service use by the elderly in nursing homes. Am J Public Health 1993; 83(3):331-7.
IMPORTANTE: Algunos textos de esta ficha pueden haber sido generados partir de PDf original, puede sufrir variaciones de maquetación/interlineado, y omitir imágenes/tablas.



Articulos relacionados
-
Psiquiatría de Enlace en un hospital de alta especialidad: Experiencia del Centro Médico Nacional 20 de Noviembre Deldhy Nicolás Moya Sánchez et. al
Fecha Publicación: 27/06/2025-
Pensando la esquizofrenia Pau Martínez Farrero
Fecha Publicación: 22/06/2025-
Esquizofrenia resistente al tratamiento. A propósito de un caso. Ana María Hamilton López et. al
Fecha Publicación: 18/05/2025-
Diagnóstico diferencial y dificultades clínicas en el reconocimiento del Trastorno Esquizoafectivo Carmen Regueiro Martín-Albo et. al
Fecha Publicación: 18/05/2025-
Intervención basada en la Terapia de Aceptación y Compromiso en un primer episodio psicótico Aarón Argudo Palacios
Fecha Publicación: 18/05/2025-
Decisiones compartidas y no adherencia al tratamiento en pacientes con esquizofrenia y trastorno esquizoafectivo DULCINEA VEGA DAVILA et. al
Fecha Publicación: 18/05/2025
-
-
-
-
-



