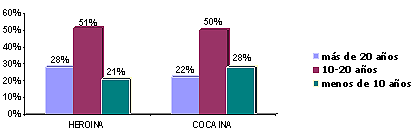Desde un modelo médico la dependencia de sustancias psicoactivas no se puede entender de otra forma que no sea la de un proceso de enfermedad, donde el paciente que la sufre presenta una clínica traducida en síntomas que involucran la esfera orgánica, psíquica y social. Actualmente ya están muy superadas otras conceptualizaciones de la drogodependencia que la reducían a un simple problema comportamental del individuo y donde el uso de sustancias psicoactivas era catalogado de vicio, mala costumbre etc. Sin lugar a dudas estas teorías muy impregnadas de una base moralista se produjeron en un tiempo en donde los mecanismos neurobiológicos de la adicción eran absolutamente desconocidos.
Posteriormente con los avances médicos en neurología, en psiquiatría y muy especialmente en farmacología y biología molecular de esta última década, el cuerpo técnico de médicos que atiende a los drogodependientes ha ido entendiendo que en la adicción a sustancias y no sólo a sustancias sino también en las adicciones comportamentales hay involucrados unos cambios neurobioquímicos y neuroendocrinos que condicionan seriamente el funcionamiento de determinados circuitos cerebrales. La drogodependencia dejó, de esta forma, de ser un problema del comportamiento para establecerse como una enfermedad. No obstante aunque hoy en día ya nadie, o casi nadie, discute la naturaleza de enfermedad de este proceso lo que sí esta en pleno auge el debate de su etiología y de su fisiopatología y por tanto de su abordaje terapéutico.
Hay muchos datos que están claros, toda la implicación de la dopamina y la serotonina como neurotransmisores implicados. Ha sido fundamental la investigación del área tegmental ventral y su relación directa con el núcleo acumbens como zonas primitivas del sistema nervioso central y cuya función, descubierta hace relativamente poco tiempo, parece estar implicada en los circuitos de recompensa que todo mamífero superior posee en relación con actividades tan básicas como la alimentación y el apareamiento.
Estos circuitos de recompensa y la intromisión que realizan sustancias como la cocaína y los opiáceos, ?apoderándose? de su funcionamiento, parecen ser la esencia de la neurofisiopatología de la adicción. La experimentación con animales de laboratorio apoya esta teoría. El ensayo realizado con rata en donde tras una ingesta de comida con cocaína el animal ya no prueba el comedero que no tiene cocaína y polariza toda su estancia hacia la parte de la jaula que tiene el comedero con cocaína, incluso cuando dicha parte de la jaula tiene elementos adversivos como aumento de la temperatura o incluso electrificación del suelo. Estos ensayos no hay duda que demuestran que la adicción es un proceso orgánico de enfermedad, que no sólo afecta a funciones intelectuales superiores propias del ser humano.
Quedan muchos aspectos del proceso por entender, tal como la parte de responsabilidad que tiene la genética, elemento éste muy debatido desde las teorías más deterministas que consideran la adicción como una enfermedad heredable casi con carácter mendeliano, hasta las teorías que niegan cualquier influencia de la herencia. Queda por saber toda la implicación psiquiátrica, no tanto por la definición de adicción desde la psiquiatría, que eso esta muy bien definido por el CIE 10 y el DSMIV, sino por el problema médico de la concomitancia entre patología adictiva y patología psiquiátrica. La patología dual sigue estando bajo el dilema sobre qué fue antes, la adicción o la enfermedad psiquiátrica. También está por valorar hasta dónde influyen todos los aspectos sociales que acompañan al fenómeno adictivo.
Salas de inyección higiénica. Perspectiva histórica.
Ignacio María Arrieta.
página 1
[2/2/2004]
Introducción
La enfermedad adictiva
Desde un modelo médico la dependencia de sustancias psicoactivas no se puede entender de otra forma que no sea la de un proceso de enfermedad, donde el paciente que la sufre presenta una clínica traducida en síntomas que involucran la esfera orgánica, psíquica y social.
Actualmente ya están muy superadas otras conceptualizaciones de la drogodependencia que la reducían a un simple problema comportamental del individuo y donde el uso de sustancias psicoactivas era catalogado de vicio, mala costumbre etc. Sin lugar a dudas estas teorías muy impregnadas de una base moralista se produjeron en un tiempo en donde los mecanismos neurobiológicos de la adicción eran absolutamente desconocidos.
Posteriormente con los avances médicos en neurología, en psiquiatría y muy especialmente en farmacología y biología molecular de esta última década, el cuerpo técnico de médicos que atiende a los drogodependientes ha ido entendiendo que en la adicción a sustancias y no sólo a sustancias sino también en las adicciones comportamentales hay involucrados unos cambios neurobioquímicos y neuroendocrinos que condicionan seriamente el funcionamiento de determinados circuitos cerebrales.
La drogodependencia dejó, de esta forma, de ser un problema del comportamiento para establecerse como una enfermedad. No obstante aunque hoy en día ya nadie, o casi nadie, discute la naturaleza de enfermedad de este proceso lo que sí esta en pleno auge el debate de su etiología y de su fisiopatología y por tanto de su abordaje terapéutico.
Hay muchos datos que están claros, toda la implicación de la dopamina y la serotonina como neurotransmisores implicados.
Ha sido fundamental la investigación del área tegmental ventral y su relación directa con el núcleo acumbens como zonas primitivas del sistema nervioso central y cuya función, descubierta hace relativamente poco tiempo, parece estar implicada en los circuitos de recompensa que todo mamífero superior posee en relación con actividades tan básicas como la alimentación y el apareamiento.
Estos circuitos de recompensa y la intromisión que realizan sustancias como la cocaína y los opiáceos, “apoderándose” de su funcionamiento, parecen ser la esencia de la neurofisiopatología de la adicción.
La experimentación con animales de laboratorio apoya esta teoría. El ensayo realizado con rata en donde tras una ingesta de comida con cocaína el animal ya no prueba el comedero que no tiene cocaína y polariza toda su estancia hacia la parte de la jaula que tiene el comedero con cocaína, incluso cuando dicha parte de la jaula tiene elementos adversivos como aumento de la temperatura o incluso electrificación del suelo. Estos ensayos no hay duda que demuestran que la adicción es un proceso orgánico de enfermedad, que no sólo afecta a funciones intelectuales superiores propias del ser humano.
Quedan muchos aspectos del proceso por entender, tal como la parte de responsabilidad que tiene la genética, elemento éste muy debatido desde las teorías más deterministas que consideran la adicción como una enfermedad heredable casi con carácter mendeliano, hasta las teorías que niegan cualquier influencia de la herencia.
Queda por saber toda la implicación psiquiátrica, no tanto por la definición de adicción desde la psiquiatría, que eso esta muy bien definido por el CIE 10 y el DSMIV, sino por el problema médico de la concomitancia entre patología adictiva y patología psiquiátrica. La patología dual sigue estando bajo el dilema sobre qué fue antes, la adicción o la enfermedad psiquiátrica. También está por valorar hasta dónde influyen todos los aspectos sociales que acompañan al fenómeno adictivo.
Linea biográfica
Esta enfermedad, cuya etiología y patogenia todavía no es del todo comprendida, sí que tiene, sin embargo, una línea biográfica bien definida empezando por el uso de sustancias para luego pasar al abuso y posteriormente instaurarse una dependencia que sumerge al paciente en una fase de consumo activo.
El paso del uso al abuso es un concepto muy etéreo donde realmente no es fácil situar al paciente, el concepto de abuso de una sustancia no esta del todo claro. El paso del abuso a la dependencia es mucho más claro puesto que esta tiene unos criterios diagnósticos bien definidos. Hay sustancias de las cuales se hace un uso de forma crónica sin prácticamente generar una dependencia pero cuando se genera es una dependencia muy fuerte, éste es el caso de la cocaína. Sin embargo otras sustancias generan una dependencia muy tempranamente en cuanto se usan como es el caso de los opiáceos. Sin lugar a dudas sigue estando vigente el trinomio sustancia- individuo-sociedad para encuadrar bien la adicción en sus fases iniciales.
Cuando realmente se ha instaurado el paciente en la fase de consumo activo y se ha generado una dependencia y una progresiva tolerancia a una sustancia el paciente se introduce en una dinámica de consumo diario. Esta fase de consumo activo puede durar muchos años, (en el D. A. VE. de Madrid son consumidores de cocaína de mas de 10 años un 72% y consumidores de heroína de más de 10 años un 78%) condicionando seriamente la salud orgánica, psíquica y social del paciente. Durante esta fase de consumo activo, dependiendo de factores sociales y económicos el paciente puede irse introduciendo en una dinámica social de marginación pasando gran parte del tiempo en los focos de compra-venta, esto le supone un deterioro de su salud importante al sumar a los efectos, en sí mismos nocivos, de su consumo, los efectos nocivos que la marginalidad del consumo produce.
Posteriormente y ya dentro de un enfoque de tratamiento el paciente deberá pasar una fase corta de desintoxicación pudiéndolo hacer en un régimen ambulatorio bajo la supervisión del Centro de atención al Drogodependiente (C. A. I. D. ) o realizarlo en una Unidad de desintoxicación Hospitalaria si presenta una patología concomitante que se pudiera ver alterada por la desintoxicación. También se puede incorporar a un programa de sustitutivos que estabilice bioquímicamente su organismo, hoy en día el sustitutivo mas utilizado en España es la metadona pero hay propuestas de realizar una experiencia como la de Francia, donde se sustituye fundamentalmente con buprenorfina, también hay proyectos de estudio en marcha para valorar la sustitución con heroína controlada.
Posteriormente el paciente dentro de esta línea de tratamiento marcada debiera pasar por una fase de deshabituación que proporcione una estabilidad psíquica. Esta es una fase fundamental para la recuperación del paciente, más que deshabituación se debiera llamar fase de rehabituación. No se trata de quitar hábitos sino de reincorporar hábitos perdidos durante la larga fase de consumo activo.
Es fundamental entender que la fase de consumo ha propiciado en muchas ocasiones una perdida de hábitos tan básicos como el de la limpieza, hábitos de alimentación, hábitos de sueño–vigilia. Un verdadero y grave problema sanitario que presentan un gran porcentaje de drogodependientes es la pérdida de los ritmos circadianos.
La intervención en estos aspectos, junto con un manejo del craving, todo ello bajo un “paraguas psicoterapéutico” hacen que el paciente adquiera una estabilidad personal imprescindible para iniciar un proceso de reinserción.
Lógicamente si el paciente cuenta con un apoyo familiar/social la rehabituación se podrá hacer ambulatoriamente bajo control del C. A. I. D. Se puede hacer uso de los Centros Día si la cobertura familiar no es suficiente. Si no existe dicho apoyo familiar/social, la rehabituación se podrá realizar en una Comunidad terapéutica, institución en régimen cerrado donde se crea el espacio adecuado para una rehabituación.
Posteriormente una vez finalizada la fase de rehabituación el paciente deberá entrar en lo que se puede considerar la recta final del tratamiento que es la fase de reinserción o estabilidad social. Esta fase es fundamental para conseguir un ajuste del paciente a una nueva situación en su entorno social, familiar, laboral. Estos aspectos han estado, en la mayoría de los casos, muy alterados durante la fase de consumo activo.
Es fundamental que el paciente después de la deshabituación consiga una reinserción laboral que le permita una estabilización de sus ritmos diarios y una cierta independencia económica.
Hay que valorar qué queda de su relación familiar, de su familia de origen, que en muchas ocasiones se ha desvinculado del proceso pero que con la mejoría del paciente puede retomar dichos vínculos y de su familia adquirida si existe, aspecto este importantísimo y desencadenante en muchas ocasiones de muchos procesos de recaída.
Este podría ser, de una forma muy esquemática, la línea biográfica de una enfermedad de larga duración en la mayor parte de los casos y de sus fases terapéuticas.
La reducción del daño. prevención y tratamiento
Todas estas fases terapéuticas que el paciente drogodependiente debe ir cubriendo parten del hecho de que es consciente de su dependencia y quiere y puede dar un paso para superar la fase de consumo activo.
En la década de los ochenta se empieza a cuajar una idea que hasta ese momento había sido difícil de aceptar y es la existencia de un porcentaje importante de pacientes drogodependientes que se encuentran en la primera fase de consumo activo y que, por distintas razones, no pueden o no desean incorporarse a un programa de tratamiento.
Posteriormente salen modelos teóricos, como el modelo de Prochaska, DiClemente y Norcross, (1) así como otros estudios (2), donde se conceptúan las distintas situaciones en las que se pueden encontrar los pacientes en cuanto a la propia evaluación de su adicción. El concepto de reducción del daño fue acuñado a partir de experiencias como la de Liverpool, Ámsterdam y Rótterdam en los años 80. En 1974 el 20º informe del Comité de Expertos de la OMS declaro:
“. . . el principal objetivo en este campo debería ser prevenir o reducir la incidencia y severidad de los problemas asociados con el uso no médico de drogas. Este es un objetivo mucho más amplio que la prevención o reducción del uso de drogas per se” (3)
Los programas de reducción del daño que básicamente lo que propugnan es que, mientras el paciente esté en la fase activa de la enfermedad, habrá que procurar que el consumo sea lo menos dañino posible. Indudablemente influyó en la instauración de estos programas la pandemia del SIDA que empezó a afectar de forma importante a este colectivo.
Nacieron los programas de reducción del daño con un marcado carácter de salud pública. Las intervenciones abarcan distintos aspectos: individual comunitario, político y legal, más que la eliminación del uso de drogas se busca, a través de estrategias planificadas y articuladas, favorecer que el uso de drogas ocasione el mínimo de daños al individuo y la sociedad.
Los pilares sobre los que se apoyan estas estrategias(4) son:
1. - Los programas con sustitutivos. En España principalmente Programa de Mantenimiento con metadona, aunque hay otras alternativas con el LAAM la buprenorfina y en marcha un estudio de heroína.
2. - Programa de Intercambio de Jeringuillas y dispensación de material estéril. (P. I. J). Se articulan junto con un programa de educación para la salud.
3. - Programas de atención sociosanitaria básica que cubran necesidades de alimentación , pernocta etc.
4. - Programas de intervención en calle, realizando intervención educativa y trabajo de contacto.
Los programas de reducción del daño inician su andadura incorporándose a las zonas de consumo más marginales. Se plantea un modelo de intervención “centrífugo” donde se asume que hay que ir a donde esta el drogodependiente y se olvida el modelo “centrípeto” imperante en donde se asumía que era el drogodependiente el que tenia que ir al programa (5)
Salas de inyección higiénica
Todos los programas de reducción del daño realizaron una labor excelente desde que se implementaron. La fácil disponibilidad de material estéril tuvo sus efectos rápidamente en la incidencia de enfermedades de transmisión parenteral Los centros de atención sociosanitaria instalados en primera línea de actuación han mejorado mucho las condiciones de absoluta marginalidad en las que se encuentran muchos drogodependientes.
El impacto que dichos programas ha tenido sobre los consumidores en fase activa ha demostrado que la reducción del daño no es “un tirar la toalla” como a veces se ha querido plantear, sino un proceso terapéutico y de prevención imprescindible para poder plantearse otros aspectos terapéuticos más exigentes.
La evolución natural en la reducción del daño implica que cada vez se haga un planteamiento más centrífugo, cada vez los terapeutas se acercan más al drogodependiente y a todos los aspectos del consumo.
Un aspecto, tan fundamental como desconocido, era el propio consumo y la técnica de consumo. Paradójicamente los terapeutas impartían cantidades enormes de material de inyección pero no presenciaban en directo la inyección. A pesar de mejorar la situación y de tener disponible material higiénico, se seguía viendo una alta incidencia de patologías asociadas al consumo intravenoso.
Los sanitarios que trabajan en los programas de reducción del daño observan la mala praxis en la inyección que la gran mayoría de usuarios de drogas tienen, pero es muy complicada la intervención sobre esas practicas de riesgo puesto que no hay un espacio donde el sanitario y el drogodependiente coincidan en el momento del consumo.
Se gesta de esta forma la idea de las Salas de Inyección Higiénica o los Espacios de Consumo Seguro. El planteamiento es, no sólo proporcionar material estéril de inyección, sino también proporcionar un espacio donde se pueda consumir. Es el primer momento, dentro del planteamiento de la reducción del daño, donde el sanitario y el drogodependiente coinciden en un mismo espacio para intervenir sobre el aspecto más básico de la adicción que es el propio consumo y su técnica.
El término espacio de consumo seguro es explícito en sí mismo y hace referencia a los tres aspectos que asegura:
1. - El material que se usa es estéril, de un solo uso y no se comparte, aspecto este fundamental y objetivo básico en la prevención de enfermedades transmisibles.
2. - El espacio físico donde se realiza el consumo esta desinfectado, en contraposición con la bajísima higiene en la que se realiza en el medio abierto.
3. - Si a consecuencia propiamente del consumo se produce una intoxicación aguda con o sin riesgo vital se realiza una atención médica inmediata. Este es un factor importantísimo, puesto que es bien sabido que el pronóstico vital en pacientes que sufren sobredosis mejora en relación directamente proporcional a la rapidez con la que se instaura el tratamiento.
Se conceptualizan de esta forma, las salas de inyección higiénica, como un centro sanitario que dispone de cabinas para la venopunción donde se puede inyectar el paciente drogodependiente, además debe disponer de toda la infraestructura necesaria para la atención sanitaria urgente.
La cabina de venopunción es un espacio de intervención sanitaria y se constituye como un espacio de educación para la salud. El paciente, a pesar de llevar muchos años consumiendo, sigue teniendo una técnica incorrecta y unas prácticas de riesgo importantes. La modificación de estas conductas y el entrenamiento en unas tácticas de consumo más saludables es parte de la intervención que se hace en este espacio.
Antecedentes
Aunque el D. A. VE ha sido la primera instalación de este tipo hecha en España, este planteamiento de intervención en reducción del daño ha tenido sus pródromos en experiencias como la de Alemania, Suiza, y Holanda, pero quizá sea la experiencia de Madrid del D. A. VE la que realmente ha consolidado más la idea de espacio de consumo seguro.
Hoy en día existen en distintos países europeos salas de inyección. Tienen distintas denominaciones Safer Injection Room (SIR), Safer Injection Facilities (SIF), Medically Supervised Injecting Center, Fiserstübli, Health Room, Consumtion Rooms (CR):
Alemania
Existen 19 salas la primera de las cuales se abrió en 1994. están repartidas por muchas ciudades como Hamburgo, Hannover, Bremen y Bonn, Münster, Francfort, etc. Esta última se abrió en Abril de 2001 y es la primera sala montada conforme a las leyes federales de Marzo del 2000 (Verordnung bre den Betrieb von Drogenkonsumräumen) (6) (7) (8) (9)
Las salas permiten realizar un consumo de opiáceos, cocaína, anfetamina y sus derivados y en las modalidades de consumo intravenosos, oral, inhalado o esnifado.
Tienen cabina con control de aire para fumadores de heroína o cocaína. Las zonas de consumo intravenosos sin embargo no están compartimentalizadas. Tienen horario limitado ( en la sala de Münster de lunes a jueves esta abierta de 11:00 a 17:00 y los viernes hasta las 16:00).
Tienen limitación de aforo y no permiten entrar a ningún paciente si está con intoxicación etílica o por otras sustancias. No se permite consumir tampoco si es un uso recreativo o si es un usuario de reciente inicio. Se les proporciona un servicio de Conselling .
Los menores de edad no pueden entrar en la sala salvo que traigan autorización escrita siguientes de sus padres. El personal presente en la sala son dos trabajadores entrenados en reanimación por si hay una sobredosis. Existe una limitación de tiempo para el consumo intravenoso de 20 minutos y de 15 minutos para el consumo fumado.
En la sala de Münster se consumió 90% heroína 5% cocaína 4% mezcla y 0. 5% heroína y benzodiacepinas y 0. 5% cocaína y benzodiacepinas. (9) (10) (11)
Holanda
Existen 20 instalaciones de venopunción en las ciudades de Rótterdam, Arnhem y Maastricht. (6) (7) Las primeras experiencias datan de los años setenta (1970) cuando en Ámsterdam se establecieron los denominados “Tolerance spaces” que se cerraron posteriormente hasta 1996 donde de nuevo se abrieron espacios de consumo.
En Rótterdam se abrió inicialmente por el reverendo Hans Visser de Paulus Church una experiencia denominada “Platform 0” que consistió en un espacio donde estaba aceptado el consumo y la compra-venta. Posteriormente se tuvo que cerrar también por excesiva conflictividad. (12)
Las Consumtion Room en Holanda se plantearon como centros con los objetivos:
1. - Mejora la salud en la población diana.
2. - Mejora la situación de molestia social por el consumo en lugares públicos.
3. - Es un espacio adecuado para contactar con los trabajadores sociales.
Se hizo el estudio Groningen (13) para valorar estas premisas cuyas conclusiones fueron :
Decrecen el numero de situaciones molestias en los barrios.
Las molestias alrededor de la C. R. también decrece.
La situación social y de salud de los usuarios ha mejorado en determinados aspectos y se ha mantenido en otros.
El grupo de usuarios se puede estudiar mejor.
Las C. R. no son usadas como un sitio de contacto para el trabajo social.
Hay distintos tipos de CR: las CR integradas, las CR especializadas, y las CR informales. (14)
Suiza
Están operativas 13 salas de venopunción repartidas por Zürich, Berna y Basilea en donde se instalo la primera en 1986. Se valoró que los usuarios de drogas en estado de marginación eran rechazados de cafeterías etc. se propuso hacer un café donde se pudiera entra en contacto con ellos. Posteriormente este café se convirtió en un local donde se podía consumir y se planteó hacer una intervención en educación sanitaria. (15) (6)
Los principales beneficios que el gobierno argumenta son prácticamente los mismos que en otros países:
· Beneficios de cara a la molestia social de los inyectores públicos.
· reducción del número de muertes por sobredosis.
· Reducir prácticas de riesgo.
· Reducir el número de contagios de VIH.
El personal que trabaja está entrenado en primeros auxilios. Los Injecting Room están incluidos dentro de un centro que además tiene otros servicios como son: café, counsellig room y una pequeña sala de curas.
Se controla la entrada mediante un portero sólo para los residentes en Zurich, la edad mínima son 16 años.
Se diseñó como una sala con dos o tres mesas con capacidad para 6 pacientes sentados cada una. En la mesa que es de aluminio esta el material de inyección preparado. Siempre hay un trabajador del centro vigilando la sala que se turna cada hora. Su función no es asesorar en la venopunción sino atender si hay una sobredosis. En caso de sobredosis el trabajador pondrá solamente oxígeno, nunca podrá usar naloxona y si en 10 minutos el paciente no responde llama a una ambulancia.
El principal consumo el la mezcla de heroína y cocaína. El perfil social de los pacientes en Suiza es: Hombre (70%), consumidor de hace mas de 11 años y con antecedentes penales (73%). En Suiza se hace una valoración claramente positiva de las Injecting Room. (15)
Luxemburgo
Esta prevista la instalación alo largo de este año 2003 de una sala de venopunción como servicio ampliado de un centro de emergencias. (6)
Noruega
Está bloqueada la creación de salas de inyección por el ministerio de sanidad desde el 2000.
Austria
Está todavía debatiéndose la conveniencia de crear una sala. (6)
Fuera de Europa solamente hay, de momento, dos experiencias:
Canadá
En la ciudad de Vancouver donde se ha proyectado abrir una sala de consumo que tendría supervisión por equipo médico.
Se realizaron diversos estudios encaminados a valorar la aceptación que tendría una sala de inyección entre los consumidores.
Entre los factores que más predisponían a usar las salas eran:
La baja disponibilidad de jeringuillas.
Necesitar ayuda para la venopunción.
Ser consumidor de opiáceos.
El haber sufrido una sobredosis recientemente.
Prostitución.
Ser consumidores habituales en espacios públicos.
Sin embargo, otros factores no influían en la utilización de las salas de inyección:
Ser VIH positivo
Factor edad
Situación de vivienda en calle
El haber sido rechazado en un tratamiento
El vivir en zona de alta prevalencia de VIH
Otros planteamientos que se hicieron antes de abrir salas de inyección fueron
Se pensó que los usuarios de cocaína prácticamente no acudirían. Esto se ha confirmado con las experiencias de otros centros y hay estudios hechos en Alemania donde describen al usuario prototipo como hombre, consumidor de 12. 5 años y consumidor de cocaína. (16). Esta descripción coincide exactamente con el prototipo del D. A. VE.
Otros planteamientos que se realizaron al abrir salas de venopunción es que podrían atraer a los inyectores al barrio donde se instalaran. (17)
Hay estudios que demuestran que los usuarios no se desplazan grandes distancias por consumir en una sala. (18) (19)
Australia
En la ciudad de Sydney. Se hicieron estudios previos sobre la necesidad de tener salas de inyección concluyendo que eran necesarias. (20) (21). El 6 de mayo de 2001 se creó lo que se denomina Medically Supervised Injecting Center (MSIC). Con los objetivos de:
Crear un centro para reducir los fallecimientos por sobredosis
Proporcionar un camino hacia el tratamiento y
Reducir los problemas del uso público de las drogas.
Permanece abierta 8 horas al día. Consta de cabinas anexas a las cuales hay una habitación de resucitación y una sala de observación con baño. Existe personal sanitario supervisando a los inyectores. (22) (23) (24)
Experiencia de Madrid
En España se creó la primera Sala de Inyección Higiénica en Mayo del 2000. Se la denomino Dispositivo Asistencial de Venopunción (D. A. VE. ).
Se definió el espacio físico donde se asentaba el D. A. VE. como “Consultorio Asistencial Sociosanitario para drogodependientes con dispositivo para la venopunción”.
Es un módulo de 300 m2 con 10 cabinas, de uso individual, para la inyección intravenosa y enfermería completamente equipada para la atención de urgencias, además del resto de equipamiento para realizar la atención socioeducativa.
Se instaló. en el poblado marginal “las Barranquillas” en el distrito de Vallecas Villa de la Comunidad de Madrid
El objetivo que se marca el D. A. VE. es prestar una asistencia integral a los drogodependientes de manera individualizada para:
Reducir enfermedades transmisibles.
Reducir patología asociada al consumo i. v.
Disminuir el número y consecuencias de las reacciones agudas a drogas.
Facilitar el acceso a otos recursos o programas dentro de la red sociosanitaria general y especifica de drogas.
Paliar el impacto social del consumo intravenoso en espacios abiertos.
Identificar factores que determinen o favorezcan la exclusión social del drogodependiente y la permanencia en fase activa de enfermedad.
Estos objetivos son comunes a otros centros equiparables. Están descritos en distintos trabajos. (25)
El D. A. VE. se enmarca dentro la Legislación vigente para la Protección de la Salud Pública y la Despenalización del Consumo, pero debe asegurar no incurrir en situaciones facilitadoras o inductoras de consumo. Por todo esto la normativa legal e interna que aplica es:
Necesidad de mayoría de edad para el uso del D. A. VE para realizar venopunción.
El acceso del usuario es voluntario y debe hacerlo con su dosis.
Se autoadministrará él mismo la sustancia y las cabinas sólo pueden ocuparse de forma individual.
Ningún profesional interviene directamente sobre el individuo o la sustancia ilegal, excepto en caso de riesgo vital.
Existe prohibición absoluta de tráfico de sustancias ilegales y de tenencia de armas ejerciendo la dirección del D. A. VE. las medidas pertinentes en caso de infracción
Debido a la ubicación, características que requiere su uso Y circunstancias en las que se encuentran los usuarios se procura que siempre haya respeto entre las personas y hacia las cosas.
El equipo humano que sostiene y desarrolla el Programa Asistencial del D. A. VE. , cubriendo las 24 horas, lo forman 37 personas que se distribuyen en 5 equipos terapéuticos básicos compuestos por cinco miembros cada uno, 1 Médico, 2 D. U. E/s, 1 Trabajador Social, 1 Educador Social, más un vigilante de seguridad y una persona de limpieza. Completan el equipo 2 Técnicos Auxiliares, un Asesor Legal y dirigido por un Médico Coordinador.
Los Programas de Intervención desarrollados en el D. A. VE. de forma integrada ya que cualquier usuario puede ser beneficiario de todos y además el que utilice un determinado programa puede ser la puerta de entrada hacia otro, o hacia los recursos normalizados, objetivo general del servicio, se clasifican metodológicamente en Sanitarios y Sociales.
Programas Sanitarios.
Programa de Supervisión de Venopunción. Es el programa específico y que caracteriza al D. A. VE. .
Programa de Asistencia Sanitaria Básica.
Programa de atención de Urgencias.
Programa de intercambio de jeringuillas y entrega de material estéril. (P. I. J. ).
Programas Socioeducativos
Programa de Captación e Intervención en poblado
Programa de Acogida y recibimiento
Programa de Intervención de Trabajo Social
Programa de Educación
Programa de Asesoría Legal.
Perfil de la población diana
El D. A. VE se instaló en el poblado de las Barranquillas, dicho poblado situado en la zona sur de Madrid es, a día de hoy, el principal núcleo de compraventa y consumo de heroína y cocaína.
En la década de los años ochenta la población drogodependiente se encontraba situada de una forma más dispersa por la ciudad de Madrid. Era evidente la presencia de consumidores vía intravenosa por parques públicos y zonas recreativas de la ciudad. Esto sin duda se debía a una dispersión de la venta. Posteriormente se va desplazando todos los pequeños traficantes hacia zonas concretas de Madrid como fueron el triangulo formado por el poblado de La Celsa, el poblado de La Rosilla y el poblado de Las Barranquillas. También se establecieron zonas de venta más pequeñas por la zona de Pitis etc. A finales de los noventa, tanto la Celsa como La Rosilla van bajando su actividad hasta que en el año 2001 queda como principal punto de venta de heroína y cocaína el poblado de Las Barranquillas.
Este fenómeno de “concentración” de la compra-venta y secundariamente , por tanto, del consumo, ha tenido sin duda sus repercusiones positivas y negativas. Por una parte es cierto que el consumidor ha desaparecido de las calles de la ciudad y por tanto la alarma y disconfor social que produce. La no presencia, en las calles, de material de inyección usado, como se podía observar en los años ochenta, es un factor deseable desde todos los aspectos pero sobre todo del de la salud publica.
Por otra parte dicha concentración de la compraventa y consumo ha generado una marginalidad y exclusión social que se traducen en unas bolsas de pobreza equiparables a las zonas más deprimidas del planeta. La distancia del poblado a la ciudad hace que el usuario tenga mucha dificultad en compaginar su consumo diario y el estar en su casa lo que supone a la larga que permanece todo el día en el poblado e incluso la noche, sufriendo de esta forma no sólo las consecuencias negativas del consumo de drogas sino, además, las consecuencias negativas de la marginalidad que genera la droga.
La situación demográfica de barranquillas es muy difícil de valorar. Hay estimaciones que cifran el numero de personas diariamente en unas 4. 000, de las cuales 2. 000 serían fluctuantes, entran y salen al cabo del día y otras 2000 entre vendedores y consumidores, estarían asentadas de forma fija en el poblado.
El perfil de consumidor que existe en el poblado de las Barranquillas no es sólo de inyectores sino que un gran número de pacientes son fumadores de heroína y/o cocaína. y un gran porcentaje utilizan ambas vías. El consumo fumado se realiza, dependiendo mucho de las condiciones meteorológicas, en la propia calle o en chabolas abandonadas o lo que es muy frecuente dentro de vehículos. El consumo inyectado se realiza sobre todo en la calle. La vía esnifada es prácticamente inexistente.
Dentro de la dinámica social del poblado se generan una serie de “castas” entre los propios usuarios. No son sino formas de adaptación social a un entorno muy hostil.
Perfil demográfico en el D. A. VE.
Los pacientes que acuden al D. A. VE lo hacen libremente , en una disponibilidad horaria de 24 horas sin ninguna limitación salvo la de mayoría de edad. Cuando es la primera vez que acude al centro se le registra con el código R. A. D. (Registro Acumulativo de Drogodependientes). Dicho código se compone de trece dígitos:
. Dos primeras letras de su primer apellido
. Dos primeras letras de su segundo apellido
. Ocho cifras correspondientes a su fecha de nacimiento
. Un 1 o 2 correspondientes a la identificación en caso de gemelos o coincidencia.
Es una forma de identificación pero que salvaguarda la confidencialidad del paciente, herramienta fundamental para realizar estadísticas.
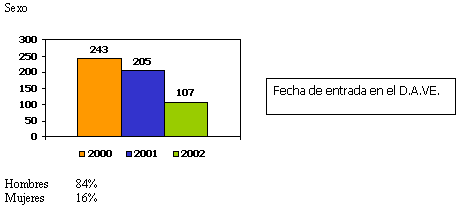
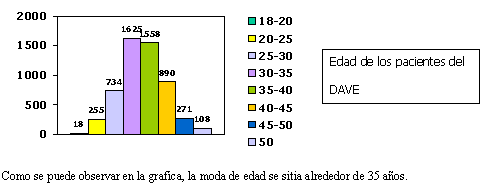
A fecha 1 Enero del 2003 en el D. A. VE había registrados
5. 501 pacientes.
Como se puede observar en la grafica, la moda de edad se sitia alrededor de 35 años.
Es llamativo el número tan alto de pacientes que se siguen incorporando al centro incluso en el tercer año.
Perfil social en el D. A. VE.
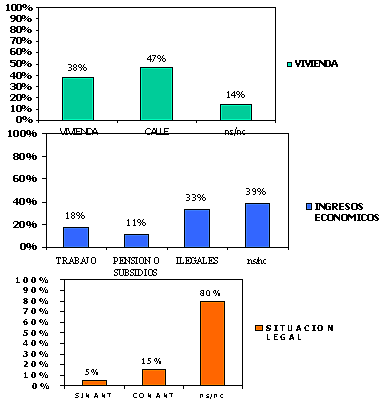
Los parámetros que más condicionan la inestabilidad social de los drogodependientes son: la precariedad en la vivienda, la precariedad laboral y la situación legal. Cualquiera de estos factores son fundamentales de cara a la reducción del daño y al planteamiento de cualquier terapia. En muchas ocasiones son el condicionante que el drogodependiente tiene para prolongar su estancia en el poblado
Los pacientes muestran desconfianza sobre el tratamiento que se dará a determinadas informaciones como su situación legal fuente de ingresos, de ahi el sesgo producido en estos puntos del perfil.
Perfil de consumo en el D. A. VE
De los 5. 501 pacientes que hay registrados 2. 113 usaron las cabinas de venopunción. El resto ha acudido al centro para hacer usos del programa de intercambio o atención médica o de trabajo social o de asesoría jurídica.
De los que han consumido dentro del D. A. VE:
Consumieron mezcla de heroína y cocaína en alguna ocasión 71%
· Consumieron cocaína sola en alguna ocasión 56%
Consumieron heroína sola en alguna ocasión 26%
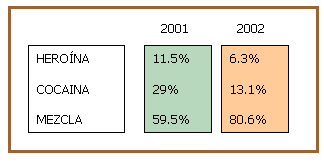
El porcentaje de cada una de las sustancias es
De los datos se deduce que la mayoría de los inyectores son policonsumidores. Aunque la sustancia preferida es la mezcla de cocaína y heroína (Speed-Ball) es destacable el porcentaje de veces que se hace un consumo por separado de ambas sustancias.
En cuanto al tiempo de inicio del consumo intravenoso, la mayoría son antiguos inyectores.
Llevan consumiendo muchos años tanto heroína como cocaína independientemente de la vía de consumo.
Perfil de tratamiento
Frente a lo que, muy inicialmente, se pudo pensar sobre que los drogodependientes de Barranquillas no habían contactado con la Red de tratamiento, la experiencia ha demostrado que en una gran mayoría de los casos han estado en tratamiento en alguna ocasión.
Es llamativo el porcentaje de pacientes que no quieren dar información sobre este aspecto. Es posible que se deba a una cierta desconfianza a que se les ofrezca una segunda oportunidad de tratamiento.
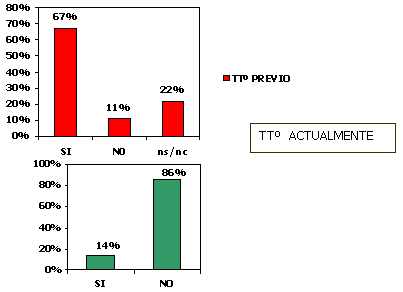
A fecha de Enero del 2003 había un 14% de pacientes que habían estado en el D. A. VE y recibiendo un tratamiento al mismo tiempo.
Programas de intervención en el D. A. V. E
Programa de supervisión de la venopunción
Programa de atención sanitaria básica
Programa de atención sanitaria urgente
Programa de intercambio de jeringuillas y obtencion de material estéril. (P. I. J).
Programa de intervención social.
Discusión
Valorando la evolución que los programas de reducción del daño van teniendo cada vez es más obvio que dichos programas no se pueden entender como una segunda opción “a la baja” o como un “tirar la toalla”. No se dedican a poner “paños calientes”, por el contrario cada vez coge mas fuerza la idea de identificar la reducción del daño y la prevención como un mismo proceso.
La prevención de enfermedades y de las consecuencias negativas para el organismo de dichas enfermedades, cuando ya están instauradas, es la finalidad ultima de todos los programas de reducción del daño.
Los trabajadores que desarrollan estos programas abordan al drogodependiente en su fase activa, tienen por su localización en puntos de venta, capacidad de acceder al paciente en su fase mas aguda y más deteriorada.
También mantienen una posición privilegiada para abordar al drogodependiente que, estando en tratamiento, ha recaído, siendo estos trabajadores, a pie de poblado, el principal arma terapéutica que tienen los centros de tratamiento para localizar al paciente en recaída y ayudarle a volver a su fase de abstinencia de nuevo, evitándose en muchas ocasiones un abandono prolongado o un fracaso terapéutico definitivo.
Cada vez los médicos se han ido acercando más a los drogodependientes, y en ese proceso de acercamiento se ha llegado hasta el final, hasta el propio consumo.
Presenciar el consumo en directo y poder intervenir en ese mismo momento ha sido todo un reto, no solo para el médico sino también para el propio consumidor, que en ocasiones lo ha vivido como una intromisión de su propio terreno privado.
Las salas de inyección higiénica son un avance más en el proceso preventivo de los programas de reducción del daño. Cuando el medico ha presenciado “en directo” al drogodependiente consumiendo, tanto uno como otro, han aprendido mucho.
Las actividades de riesgo que rodean al consumo, la mala praxis en la inyección, toda la “liturgia” tan mal aprendida y tan arraigada después de años de consumo activo, son la base sobre la que trabaja una sala de inyección.
Las salas, en los países europeos han tenido distintos planteamientos en cuanto al nivel de intervención que realizan. Existe un modelo de sala de venopunción que es básicamente el que existe en Alemania, Holanda y Suiza que consiste en un local acondicionado con mesas para la inyección, donde el usuario entra y consume dentro del la sala pero sin ningún tipo de supervisión sanitaria directa, simplemente se limita a un trabajador que vigila la habitación donde están los usuarios por si alguno tiene una incidencia. No hay intervención directa con el drogodependiente.
Este modelo fue muy criticado y se le denomino coloquialmente como un “pinchódromo. ”
Frente a éste, se presenta un modelo de sala de inyección donde el usuario es atendido y supervisado en todo momento por un equipo sanitario. Este modelo sanitarizado es el aplicado en el D. A. VE de Madrid. Las diferencias con las salas europeas se basan sobre todo en la sanitarización del centro, la individualidad de la zona de consumo, y la intervención personalizada con cada paciente. El D. A. VE. no tiene una función ”estética” de quitar al drogodependiente de la calle, que es una de las razones principales, entre otras, por las que se instalaron las salas en Europa. El DAVE se puede valorar como una instalación hecha desde la administración con objetivos de salud publica y prevención y tratamiento para el drogodependiente.
La Junta Internacional de Fiscalización de Estupefacientes (J. I. F. E. ), órgano fiscalizador independiente y cuasi judicial encargado de aplicar las Convenciones y el Convenio de las Naciones Unidas relativos a las drogas, fue establecida en 1968 por la Convención Unica de 1961 sobre Estupefacientes. Dicha Junta ha sido muy reacia al establecimientos de salas de inyección, las ha criticado abiertamente y aconsejado a los gobiernos que no las abran (26). El planteamiento de la Junta se basó en no considerarlas centros sanitarios sino solo centros de consumo. Esta es la razón por la que la JIFE valoró de
forma muy distinta al DAVE de Madrid.
La sala abierta en Sydney es, quizá, la mas parecida en cuanto al modelo de intervención a la de Madrid. En Sydney se llego a plantear la posibilidad de inyectar el sanitario al paciente. Esto fue tremendamente condenado por la J. I. F. E. y ahora no se hace.
Una diferencia importante entre el modelo europeo y el español es la situación del centro. La sala de Madrid esta ubicada en un poblado marginal mientras que las salas europeas están situadas en el casco urbano. Esta diferencia, sin duda, es debida a la propia dinámica que los espacios abiertos de consumo han tenido. En España se han generado grandes focos de venta y consumo y esto ha condicionado los programas de intervención. Según vayan evolucionando los focos de consumo así deberá ir evolucionando la conformación de red de salas. Si en Madrid terminan desapareciendo los poblados y se dispersa el consumo tendrá que evolucionar el concepto de sala de consumo a un modelo más integrado en la zona urbana y posiblemente como un servicio más que den los Centros de Encuentro y Acogida, aunque la esencia y filosofía de intervención sea igual que la del D. A. VE. .
Otra diferencia con respecto alas salas europeas es la posibilidad de consumo vía inhalada. En algunas se permite, aunque la bibliografía consultada no aclara muy bien como se articula y como son las salas de consumo inhalado.
Sin lugar a duda la instalación de una sala de consumo inhalado permitiría abordar a un numero importante de pacientes sobre los que ahora no podemos intervenir. Son pacientes que aunque no tienen los perjuicios para la salud del consumo intravenoso si que tiene toda la patología asociada al entorno, así como patología urgente. Ademas el abordaje de toda la intervención social de cara a plantear un tratamiento seria mucho más fácil al poder tener al paciente en el centro.
Por ultimo creo que todas las experiencias de salas de consumo coincidimos en un problema, que es la dificultad de evaluar hasta donde llega la eficacia en reducción del daño de estos centros. Por las características propias de la población sobre la que actúa y por la propia dificultad que en Medicina hay para evaluar los resultados de los programas preventivos, en muchas ocasiones se pierde la perspectiva de la actuación que realizan estas salas. Solamente la labor día a día de los trabajadores que sostienen los centros, permite hacerse una idea de los beneficios que para el drogodependiente tienen los programas implantados.
Bibliografía
Prochaska JO, DiClemente CC, Norcross JC. In search of how people change. Applications to addictive behaviors. Am Psychol 1992 Sep; 47(9):1102-14
Wood E, Tyndall MW, Spittal PM, Li K, Hogg RS, et al. Unsafe injection practices in a cohort of injection drug user in Vancouver: Could safer injection room help?. CMAJ 2001; 165(4):405-10
Grupo Igia y Colaboradores. Documento marco sobre reducción del daño. Gestionando las drogas 11-19 GRUP IGIA Barcelona. 2001.
Joan Colom. análisis de las intervenciones en drogodependencias en España desde sus origenes hasta la reducción del de daños. Gestionando las drogas 49-58 GRUP IGIA Barcelona. 2001.
Grupo Igia y Colaboradores. Documento marco sobre reducción del daño. Gestionando las drogas 11-19 GRUP IGIA Barcelona. 2001.
Nadelmann, Ethan, et al. Safer Injection Rooms. Nov. 2001. www. drugpolicy. org
EMCDDA 2002 Annual Report. www. emcdda. org
Stöver H. Consumption rooms. Between healt orientation and public order. Journal of drug issues 2002. (En prensa).
Gerlach R, Schneider W. Consumption and Injecting Room (CIR) at INDRO, Münster, Germany. Annual Report 2002. www. indro-online. de
Poschadel S, Höger R, Schnitzler J, Schreckenberg D. Evaluation der Arbeit Drogenkonsumräume in der Bundesrepublik Deutschland. Zeus GmbH August 2002
Carl von Ossietzky University, Oldenburg, Faculty Of Addiction & Drug Research. Guidelines for the operation and use of Consumption rooms. International conference for the development of guidelines. 18-19 November, 1999 Hannover , Germany.
Berendse A, Milliano R. Right to use. Drug user and their representatives. Rene Milano Alkmar De wijk 2000
Strategic Choices for reducing Overdoses Deaths in four Europan Cities. Part II Appendix to the final report from the projet Strategies Choices for Reducing Overdoses Deaths Oslo 2002.
Salatz E. Consumtion Rooms in NL . 2002
Dolan, Kate, et al. Final Report on Injecting Rooms in Switzerland. 1996. www. drugpolice. org
Germany´s supervised drug addiction centers produce encouraging result. Reuters Health Sep 2002; 24.
Bula F. Drug plan waste of resources, city told. More drug users will come here, U. S. official warns. Vancouver Sun 2002 Nov 21. Sect. A:1.
Dolan K, Kimber J, Fry C. Et al. Drug Comsumption facilities in Australia. Drug alcohol Rev, 2000; 19:337-46
Fry C, Fox S, Rumbold G. Establishing safe injecting rooms in australia: attitudes of injecting drug user. Aust. N Z J Public Health 1999; 23:501-4
Fischer B, Rehm J, Kim G, Robins A. Safer injection facilities (SIFs) for injecting drug users (IDUs) in Canada. A review and call for an evidence focused pilot trial. Can J Public Health 2002 Sep-Oct; 93 (5):336-8
Campbell W, El –Guabaly NA. Safer injection facilities for injection drug users: the debate continues. CMAJ 2002 Feb 19; 166(4):421-2
Runes S Dolan K Wodak A. Room for rent: Injecting and harm reduction in Sydney. Aus NZJ Public Health 1997; 21(1):105
Injecting Room Up and Running in Sydney July 2001. www. parl. gc. ca
Mattick RP, Kimber J, Kaldor J, MacDonald M, Weatherburn D, Lapsley H. Evaluation of the Sydney Madically Supervised Injecting Centre. National Drug and Alchol Research Centre, Universityof NSW. 2002
Dolan K Kimber J, Fry C Fitzgerald J, MacDonald D Trautmann F. Drug consumption facilities in Europe and the establishment of supervised injection centres in aistralia. Drug and alcohol review, 2000:19; 337-346
Junta Internacional de Fiscalización de Estupefacientes. Informe año 2002. www. incb. org
IMPORTANTE: Algunos textos de esta ficha pueden haber sido generados partir de PDf original, puede sufrir variaciones de maquetación/interlineado, y omitir imágenes/tablas.