En la literatura psiquiátrica actual, nacional e internacional, se subraya el aumento de la prevalencia de pacientes con diagnóstico de trastorno de personalidad, y más aún entre la población psiquiátrica hospitalizada, pero cada vez con más fuerza surgen voces que nos hacen plantearnos su utilidad real. El siguiente trabajo analiza los 35 pacientes con diagnóstico de trastorno de la personalidad ingresados en un periodo de 6 meses en la Unidad de Agudos del hospital Príncipe de Asturias de Alcalá de Henares (Área 3, Madrid), así como la evolución en los 6 meses posteriores al alta.
A partir de ahí tratamos de responder a la pregunta de si existen diferencias entre los resultados terapeúticos para un paciente de un primer ingreso, que entendemos útil para diagnóstico, contacto con la red mental, e inicio de seguimiento en pacientes con este diagnóstico y el resto de ingresos sucesivos, frecuentes en estos pacientes por diversos motivos que analizamos (presión! familiar, indicación de su terapeuta. . ). El resultado indica que a nivel de mejora en cuanto a ámbito social, familiar y de consumo de tóxicos no existen diferencias terapeúticas para el paciente entre un primer ingreso y el resto, careciendo en ambos casos de escasa utilidad.
¿Tiene utilidad el ingreso hospitalario de pacientes con diagnóstico de trastorno de personalidad?
Adolfo Benito*; Amaia Izquierdo**; Laila Oudda Santos***; Guillermo Benito Ruiz****.
* MiR de psiquiatría en el CSM de Alcalá de Henares (Madrid)
** PIR en el CSM de Alcalá de Henares (Madrid)
***MIR Medicina Familiar y Comunitaria, Centro de AP María de Guzmán (Alcalá de Henares).
**** Psicólogo
Resumen
En la literatura psiquiátrica actual, nacional e internacional, se subraya el aumento de la prevalencia de pacientes con diagnóstico de trastorno de personalidad, y más aún entre la población psiquiátrica hospitalizada, pero cada vez con más fuerza surgen voces que nos hacen plantearnos su utilidad real. El siguiente trabajo analiza los 35 pacientes con diagnóstico de trastorno de la personalidad ingresados en un periodo de 6 meses en la Unidad de Agudos del hospital Príncipe de Asturias de Alcalá de Henares (Área 3, Madrid), así como la evolución en los 6 meses posteriores al alta. A partir de ahí tratamos de responder a la pregunta de si existen diferencias entre los resultados terapeúticos para un paciente de un primer ingreso, que entendemos útil para diagnóstico, contacto con la red mental, e inicio de seguimiento en pacientes con este diagnóstico y el resto de ingresos sucesivos, frecuentes en estos pacientes por diversos motivos que analizamos (presión! familiar, indicación de su terapeuta. . ). El resultado indica que a nivel de mejora en cuanto a ámbito social, familiar y de consumo de tóxicos no existen diferencias terapeúticas para el paciente entre un primer ingreso y el resto, careciendo en ambos casos de escasa utilidad.
Introducción
En los últimos años, hemos experimentado dentro de la psiquiatría actual, al menos en nuestro país un incremento de los diagnósticos de Trastornos de personalidad (TP). Tanto a nivel ambulatorio, como en las urgencias hospitalarias, en los ingresos y en las derivaciones a diversos dispositivos, hemos comprobado como cada vez es mayor el número de pacientes con diagnóstico 309 según la CIE 10 (1).
Como es lógico, este incremento en cuanto a diagnóstico en esta patología, supone que paralelamente aparezcan nuevas formas de tratamiento para poder tratar eficaz y eficientemente una patología que a día de hoy supone una de las sombras dentro de la psiquiatría actual. Dentro de este contexto en los últimos años estamos experimentando un crecimiento importante en cuanto a nuevas formas de psicoterapia y nuevos tratamientos farmacológicos en el tratamiento de estos pacientes, sin que parezca que ninguno de ellos acabe de conseguir unos resultados del todo eficaces, o hasta el punto de constituirse en un tratamiento de referencia (2), de manera que sigue buscándose la quimera mágica en cuanto al tratamiento. A día de hoy sí sabemos algunas cosas que puedan resultar útiles en la mejoría clínica de estos pacientes (imposición de límites, mejora de las relaciones familiares, contención y aplazamiento ante conductas autolesivas. . . ) (3), que ayudan a que disminuir el sufrimiento de los TP.
Dentro de los tratamientos que se han utilizado con ellos, uno de los dispositivos que es utilizado con frecuencia es el ingreso en las Unidades de Hospitalización Breve, sin que en muchas ocasiones se tenga claro cuáles son los objetivos del ingreso, y si sirve para poder para la mejoría clínica del paciente, para el descanso de la familia de estos pacientes o para eliminar la angustia de los terapeutas, lo que provoca que en ocasiones la utilidad del ingreso quede muy limitada. En este contexto, en este estudio nos planteamos determinar dentro de un contexto terapéutico determinado (la Unidad de Hospitalización Breve del hospital Universitario Príncipe de Asturias), cuál es la verdadera utilidad del ingreso de estos pacientes. A partir de ello se recogen todos los ingresos de pacientes con diagnóstico de TP en 7 meses en la Unidad, y se analiza posteriormente su evolución en los 6 meses posteriores, para determinar si en una serie de variables clínicas que suelen asociarse a los pacientes con diagnóstico de TP, el ingreso ha producido algún tipo de mejoría clínica en ellos, dentro de las variables que analizaremos se encuentran la continuación del tratamiento de manera ambulatoria, las conductas lesivas (auto o heteroagresivas), consumo de tóxicos. . . . De manera que analicemos en términos cuantitativos, para una muestra determinada (pacientes con diagnóstico de TP), en una distribución geográfica concreta (Área 3 de la CAM), la utilidad de un dispositivo determinado (UHB).
Material y métodos
Se determinó como muestra a pacientes que ingresaron en la Unidad de Hospitalización Breve (UHB) del hospital Universitario Príncipe de Asturias (HPA), durante el periodo que comprende desde el 1 de junio del 2003 hasta el 31 de diciembre del 2003 (7 meses), cuyo primer o segundo diagnóstico al alta según la clasificación de la CIE 9 fuese de trastorno de personalidad (301. ). Fueron incluidos un total de 32 pacientes, los cuales fueron seguidos a lo largo de los 6 meses posteriores al alta de la UHB, de esta manera se estudió una serie de items, que podrían considerarse en los pacientes con diagnóstico de TP como indicadores de la situación clínica, determinando si existían diferencias que pudiesen considerarse significativas entre estos items antes y después del ingreso, es decir, si el ingreso producía una mejoría en estos pacientes a través del estudio de estos items.
Se repartió un cuestionario tanto para los terapeutas de la UHB como para terapeutas de los CSM con los que dichos pacientes realizaron la continuación del tratamiento, los 2 Centros de Salud Mental en los que los pacientes realizaron el tratamiento ambulatorio fueron los de Alcalá de Henares y de Torrejón de Ardoz, ambos pertenecientes al Área 3 de la CAM. Dentro del cuestionario que realizaban los terapeutas había varias partes diferenciadas, una que hace referencia al ingreso hospitalario, que era realizada por los terapeutas de la UHB, otra que hacía referencia a el alta tras el ingreso, que era rellenada por los terapeutas de los Centros de Salud Mental, una tercera que hacía referencia a la utilidad del ingreso, que era registrada por el propio paciente, por su familia y por el terapeuta de la UHB y el de referencia del paciente, y finalmente el resto de variables del cuestionario, Variables Sociodemográficas, Variables Previas al Ingreso, Variables en Relación al diagnóstico y Variables en Relación al Motivo de ingreso, que eran rellenadas por el terapeuta de referencia del paciente.
En las Variables Sociodemográficas, se filiaba en el momento del ingreso: Sexo, edad, nacionalidad, estado civil (soltero, casado, separado-divorciado o viudo), convivencia (sólo, con familia de origen, con familia nuclear u otros, tipo de familia (estructurada o desestructurada), que incluía aquellas familias en las que existe historia de abuso a tóxicos, de problemas con la justicia. . . , situación laboral (empleo fijo, empleo inestable, nunca ha trabajado, ama de casa, estudiante, parado o jubilado), situación académica (sin estudios, estudios básicos sin graduado escolar, graduado escolar, estudios medios-bachillerato o FP concluidos-, estudios universitarios sin concluír, estudios universitarios concluidos u otros), y si ha tenido el paciente problemas con la justicia previamente al ingreso.
En segundo lugar valoraba una serie de Variables en Relación al Diagnóstico: Momento en el que se comienza el tratamiento psiquiátrico, y diagnósticos que ha recibido previamente, así como el momento en el que recibe el diagnóstico de TP.
En tercer lugar se valoraban las Variables en Relación al Motivo de Ingreso, entre lo que se determinaba: De quién parte principalmente la demanda, cómo llega al hospital (medio por el que llega), si el ingreso es o no programado por el terapeuta ambulatorio, en el caso de que sea programado cuáles son los objetivos del ingreso, si se han acordado con el paciente por su terapeuta ambulatorio estos objetivos, y si coinciden con éste y finalmente cuál es el motivo de ingreso (situación clínica, presión del paciente, presión de la familia u otros) y si es voluntario o involuntario el ingreso.
En cuarto lugar se determinaba en las Variables en Relación al Ingreso una serie de variables: Cuál ha sido la duración del ingreso, si era el primer ingreso, si recibe medicación, si se realiza algún cambio en la medicación que recibía ambulatoriamente(se aumenta la dosis de algún fármaco, se disminuye, se suprime o se añade algún fármaco, y en este caso de que tipo es), si tiene alteraciones conductuales durante el ingreso, si tiene enfrentamientos con el personal de la UHB o con otros pacientes durante el ingreso, si se adapta bien al funcionamiento de la Unidad, si realiza gestos autolesivos, si establece relaciones con otros pacientes, y de que tipo son (sentimentales, de amistad o sexuales), si es posible trabajar con el paciente dificultades de afrontamiento fuera del hospital, si pide el alta voluntaria, si es necesario afrontar el alta, si esta supone un enfrentamiento con la familia, y si hay amenazas al alta por parte del paciente o su familia.
En quinto lugar se analizaban las Variables Previas al Ingreso , considerando para ello el periodo de 6 meses previos al alta ingreso en la UHB, entre las que se determina, si el paciente en los 6 meses previos al ingreso había estado en tratamiento, si antes del ingreso acudía regularmente a las citas con su terapeuta de referencia, si tomaba la medicación prescrita, si previamente al ingreso tenía problemas con la justicia, , si existieron antes del ingreso conductas de auto o heteroagresividad, si tomaba tóxicos (alcohol, cannabis, heroína, cocaína, alucinógenos, anfetaminas u otros) y en que cantidad (a veces, frecuentemente o habitualmente).
En sexto lugar se analizan las Variables al Alta Hospitalaria, considerando para ello el periodo de 6 meses tras el alta de la UHB, entre las que se determina, si el paciente continua tras el alta en tratamiento, si tras el alta acude regularmente con su terapeuta de referencia, si toma la medicación prescrita, si existieron tras el alta conductas de auto o heteroagresividad, si tomaba tóxicos (alcohol, cannabis, heroína, cocaína, alucinógenos, anfetaminas u otros) y en que cantidad tras el alta.
Finalmente se determinaba la percepción de los cambios obtenidos en la unidad, desde el punto de vista del paciente, de su familia, del terapeuta de la UHB y de su terapeuta de referencia, que se podía evaluar por cada uno de ellos de 1 (mala o ningún cambio), a 5 (muy buena o muchos cambios).
Una vez pasados los 7 meses de recogida de datos se encontraron 35 pacientes que cumplían los criterios de inclusión en el estudio, todos contestaron a la pregunta sobre la utilidad del ingreso, se garantizó la privacidad de las respuestas, sin embargo 3 pacientes no pudieron completar el estudio, uno por suicidio y 2 por pérdida de seguimiento, uno dejó de acudir a su terapeuta de referencia y otro se cambió de área sanitaria durante los meses de seguimiento tras el ingreso. Una vez obtenidos los datos se realizó el estudio estadístico mediante el programa SPSS versión 10. 0.
Objetivos del estudio
1. - Determinar las características sociodemográficas de los pacientes que ingresan en el Área 3 de la CAM con diagnóstico de trastorno de personalidad según la CIE 9.
2. -Determinar los motivos de ingreso de los pacientes que ingresan en el Área 3 de la CAM con diagnóstico de trastorno de personalidad según la CIE 9.
3. -Determinar el manejo clínico y farmacológico de dichos pacientes.
4. -Determinar la utilidad de dicho ingreso.
5. -Determinar la percepción subjetiva sobre la utilidad del ingreso para el propio paciente, para su familia y para el terapeuta de referencia de éste y el que ha realizado el tratamiento en la UHB.
Resultados y discusión
1. - VARIABLES SOCIODEMOGRÁFICAS.
SEXO:
En nuestra muestra clínica aparece un número ligeramente mayor de mujeres (56. 3%), frente al porcentaje en varones (43. 8).
Cabe considerar que probablemente aparecerían diferencias en prevalencia según sexos si considerásemos los diferentes tipos de trastorno de personalidad.
EDAD:
Los trastornos de personalidad suelen iniciarse en la adolescencia, teniendo habitualmente su primer ingreso de forma posterior, En la muestra analizada hay un amplio rango de edad, siendo el mínimo 20 años y el máximo 72. La edad media se sitúa en 36, 81 años.
La franja etaria se sitúa en:
20-29: 12 pacientes
30-37: 11 pacientes
41-46: 4 pacientes
63-67: 4 pacientes
72: 1 paciente
ESTADO CIVIL:
Se aprecia un mayor número de pacientes solteros (53, 1%), seguidos de casados (34, 4%) y finalmente en menor cantidad divorciados/separados (12, 5%).
CONVIVENCIA:
La mayoría de los pacientes viven con sus familias de origen (43, 8%), posteriormente aparece un número menor que viven con su propia familia (37, 5%). Un reducido número viven solos (15, 6%) y finalmente un 3, 1% tendrían otros tipos de convivencia.
FAMILIA:
Resalta que en general las familias suelen ser estructuradas (65, 6%), siendo en menor cantidad desestructuradas (34, 4%), entendiendo por ésta aquellas que tienen una historia de malos tratos, abuso, problemas con la justicia…
NACIONALIDAD:
Todos tienen una nacionalidad española (96, 9%), excepto un paciente cuya personalidad es polaca (3, 1%).
SITUACIÓN LABORAL:
La mayoría permanecen inactivos (28, 1%) en situación de parados, seguidos de amas de casa (18, 8%). Es destacable la coincidencia en el porcentaje de pacientes con empleo fijo, empleo inestable y jubilados. Un 9, 4 % nunca ha trabajado y apenas aparecen estudiantes (3, 1%).
SITUACIÓNACADÉMICA
En general, bajo nivel de estudios, coincidiendo el porcentaje de pacientes con estudios básicos sin graduado escolar y los que han obtenido el graduado (28, 1%). Con estudios medios aparece un 21, 9 %. Finalmente en menor porcentaje estarían estudios universitarios sin concluir (6, 3%) y concluidos (6. 3%).
ANTECEDENTES PENALES:
Destaca que en 78% de los pacientes no han tenido problemas con la justicia a lo largo de su vida, frente al 21, 9% que sí han tenido.
PERFIL SOCIODEMOGRÁFICO:
-Mujer (56, 3%)
-Edad media (36, 81 años)
-Soltero (53, 1%)
-Conviven con su familia de origen (43, 8%)
-Familias estructuradas (65, 6 %)
-Nivel socioeconómico medio familia de origen (84, 4 %)
-Inactivos respecto a su situación laboral (28, 1 %)
-Bajo nivel de estudios (56, 2 %)
2. - VARIABLES EN RELACIÓN AL DIAGNÓSTICO
EDAD QUE EMPIEZA tratamiento PSICOLÓGICO/ PSIQUIÁTRICO:
El rango en la muestra varía desde la edad mínima de 14 años, hasta la un máximo de 45 años. La edad media de comienzo de tratamientos psicológicos/psiquiátricos se sitúa en 25, 22 años.
DIAGNÓSTICO 1
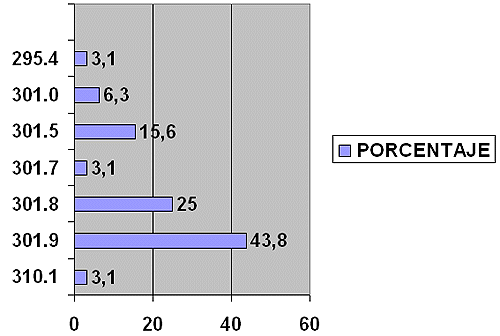
Encontramos que el primer diagnóstico más frecuente en los pacientes con trastorno de personalidad es el de TP sin especificación (43. 8%), seguido del TP 301. 8, otros TP, con un 25%, en este grupo están incluidos la mayoría de pacientes con TP Límite, cuya clasificación no aparece en la CIE 9, en tercer lugar el TP Histérico (301. 5), con un 15. 6%, en cuarto lugar con un 6% de pacientes el TP paranoide (301. 0), finalmente como primer diagnóstico aparecen patologías como episodio esquizofreniforme agudo (295. 4) y el TP consecutivo a lesión orgánica (310. 1).
Llama la atención que lo más habitual es el diagnóstico de TP no especificado, y que haya gran número de diagnósticos de TP (Esquizoide, Explosivo, Anancástico y Asténico), que no incluyan ningún paciente en la muestra.
DIAGNOSTICO 2:
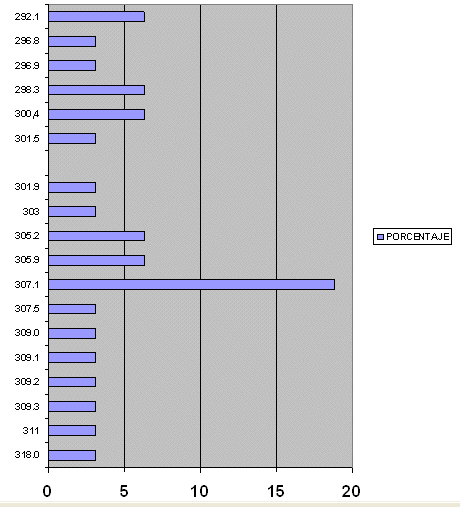
Entre los segundos diagnósticos, destaca que la mayoría de los pacientes lo tengan, y la amplia variedad de estos, destaca de sobremanera el diagnóstico de anorexia Nerviosa (307. 1), en 5 pacientes, con diferencia el 2º diagnóstico más frecuente. Son también segundos diagnósticos frecuentes Estado paranoide o Alucinatorio Inducido por las drogas (292. 1), Reacción paranoide Aguda (298. 3), depresión Neurótica (300. 4), Abuso de drogas sin dependencia tipo cannabis (305. 2), y Abuso de drogas Mixto sin dependencia (305. 9), que se da en 2 pacientes en cada caso. Destaca que en algunos de estos casos es este 2º diagnóstico el que acabó motivando el ingreso, como es el caso de las Reacciones Paranoides Agudas (por abuso de tóxicos o sin relación), la descompensación de peso en pacientes con anorexia Nerviosa. Finalmente hay una amplia variedad de otros segundos diagnósticos para pacientes con TP (Alcoholismo, Reacciones de adaptación, Breves o Prolongadas, bulimia Nerviosa. . . ). Es también el caso de 2 pacientes cuyo primer diagnóstico no era el de TP, que sí aparece como segundo diagnóstico el mismo, es el caso de 1 paciente con diagnóstico de TP Histérico y otro Sin Especificación
FECHA EN LA QUE SE REALIZA EL DIAGNÓSTICO DE trastorno DE PERSONALIDAD:
Las fechas fueron variando desde la primera en 1998 hasta el último realizado en 2003. Considerando la media en 1998, estos pacientes llevarían diagnosticados aproximadamente 6 años, lo que concuerda con que los trastornos de personalidad constituyen una enfermedad crónica.
3. - VARIABLES CON RELACIÓN AL MOTIVO DEL INGRESO.
ORIGEN DE LA DEMANDA:
Principalmente el origen de la demanda de ingreso parte del terapeuta del CSM (37, 5%), así como de la familia (31. 3%). En menor grado del propio paciente (12, 5%) y muy escasamente parte de la policía (9, 4%) o de jueces (9, 4%). Destaca Por tanto que suele ser el propio terapeuta del CSM el que decide realizar el ingreso, en contra de la idea de que en muchas ocasiones este tipo de pacientes acaba ingresando por presión suya o de su familia.
INGRESO PROGRAMADO:
Mayoritariamente se ingresa de urgencia (56, 3%) siendo menos los pacientes que acuden con informe de derivación de su terapeuta. (43, 8%), lo que contrasta con que suelen ser los terapeutas ambulatorios los que suelen determinar el ingreso, pero es de suponer que la suma de los pacientes que ingresan por orden judicial, o por presión propia o familiar los que ingresan sin unos objetivos determinados por su terapeuta.
OBJETIVOS EN CASO DE INGRESO PROGRAMADO:
Cabe reseñar que se establecen objetivos para el ingreso sólo al 43, 8% de los pacientes, que fundamentalmente se centran en la contención del paciente desde sus diferentes variantes: conductas, abuso de benzodiacepinas, cambio de tratamiento, abuso de alcohol, cumplimiento terapéutico, control de la clínica psicótica, control de la medicación, control de peso, cumplimiento terapéutico, evaluación, contención o tratamiento y favorecer la aceptación del tratamiento ambulatorio, es muy amplia la variedad de los objetivos, pero destaca de sobre manera los ingresos que tienen como fin en la derivación del terapeuta del CSM la contención clínica.
OBJETIVOS EXPLICITADOS EN LA DERIVACIÓN:
Se hace partícipe a los pacientes de los objetivos que se persiguen en el ingreso a un 43, 8%, porcentaje coincidente con el número de pacientes a los que se les habían establecido objetivos.
OBJETIVOS ACORDADOS CON EL PACIENTE:
En todos los casos (40, 6%), excepto en uno (3. 1%), se acordaron los objetivos con el paciente. Mayoritariamente coinciden los objetivos (34, 4%) entre paciente y terapeuta, siendo en un 9, 4 no coincidentes. Es decir, en el momento en el que el terapeuta decide realizar un ingreso programado de pacientes con diagnóstico de TP, y elabora una serie de objetivos, en la gran mayoría de los casos (todos menos uno), el terapeuta hace participe al paciente de los objetivos, y por norma existe acuerdo en dichos objetivos entre paciente y terapeuta, de lo que surgen dudas es que el hecho de que el paciente los conozca y muestre su conformidad con ellos, tiene utilidad en el éxito del ingreso, y en el cumplimiento de los objetivos, aunque es de suponer que al menos facilita el trabajo de los terapeutas de la UHB.
MOTIVO DE INGRESO:
La causa de ingreso fundamental fue la situación clínica del paciente (65, 6%). Tanto la presión clínica del paciente (15, 6 %), como de la familia fue menor (15, 6%). Un 3, 1% sería causado por otro tipo de motivo. Es decir, aunque sea el terapeuta ambulatorio el que con mayor frecuencia determina el ingreso, y el que realiza la demanda, la causa suele ser la situación clínica del paciente, y aunque la presión del paciente y la familia pueden ser también orígenes de la demanda, esta también en estos casos se realiza en la mayoría de las ocasiones por la situación clínica del paciente.
TIPO DE INGRESO:
Predomina el ingreso voluntario (53, 1 %) seguido de cerca el involuntario (46, 9%).
4. - VARIABLES EN RELACIÓN AL INGRESO:
En relación a la duración del ingreso, la estancia media se sitúa en 14. 125 días, por debajo de la estancia media psiquiátrica en el hospital (casi 20 días), destaca que prácticamente el 50% (46. 87%), permanece 1 semana o menos ingresado, en relación a un ingreso breve programado, para contención o descanso familiar, y que casi el 80%, (78. 12%), está ingresado 2 semanas o menos, lo que nos lleva a pensar que los ingresos suelen ser breves y con una función concreta, destaca que la estancia mínima es de 2 días (3 pacientes), y que la máxima es de 64 y 63 días (1 paciente cada uno).
Respecto a si se trataba del primer ingreso, en 10 casos (31. 3%), se trataba de su primera estancia en la UHB, mientras que en el resto (68. 8%), no se trataba del primer ingreso, en los pacientes cuyo ingreso era el primero, la estancia media era ligeramente superior a la de los pacientes que no era la primera vez que ingresaban. Llama la atención que en la variable recibe medicación durante el ingreso, el 100% de los pacientes reciben tratamiento farmacológico, en principio con carácter sintomático y terapéutico, pero que no hubo ni un solo paciente que no la aceptara o no la recibiera, quizás esto nos lleva a plantearnos si la prescripción de la medicación es excesiva.
Respecto a si se produjeron cambios en el tratamiento farmacológico, en 18 de los pacientes, 56. 3%, se cambio de tratamiento, respecto al tratamiento que recibía ambulatoriamente, mientras que en 14 (43. 7%), recibieron el mismo tratamiento que ambulatoriamente. Ahora analizaremos en detalle cuáles fueron esos cambios que se realizaron.
Respecto a si se aumento la dosis del tratamiento farmacológico que tomaban previamente, solo en 7 pacientes (21. 9%), se elevo la dosis del tratamiento que tomaba ambulatoriamente, mientras que en 25, (78. 1%), no se elevó la dosis.
En 11 pacientes (34. 4%), se suprimió alguno de los fármacos que tomaba ambulatoriamente, en el resto 21 pacientes (67. 6%), se mantuvieron los mismos tratamientos farmacológicos.
Llama también la atención que los tratamientos farmacológica ambulatorios, en la mayoría de los pacientes se mantuvieron sin disminuír la dosis, y que sólo en 9 pacientes (29%), se disminuye la dosis del tratamiento farmacológico que tomaba ambulatoriamente.
Respecto al análisis de los nuevos tratamientos farmacológicos, en 21 pacientes (65. 6%), sí se instauran nuevos fármacos, en el resto (11 pacientes, 34. 4%), no se añadió nuevo tratamiento farmacológico.
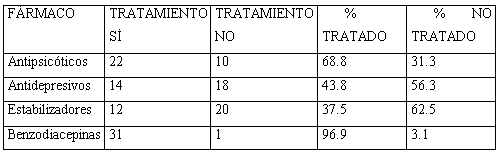
Tratando de determinar en forma de tabla los tratamientos que tomaron los pacientes durante el ingreso, quedaría de esta forma:
Llama la atención el elevado número de pacientes que reciben tratamiento con antipsicóticos, y en especial con benzodiacepinas, (casi el 100%), en el caso de antidepresivos y estabilizadores del ánimo el número de pacientes que reciben tratamiento con ellos es más bajo.
12 pacientes además reciben tratamiento con otros fármacos distintos de los descritos en la tabla (37. 5%). En general llama la atención la cantidad y variedad de fármacos que se utilizan en estos pacientes en nuera UHB, sin que en ocasiones sea con carácter terapéutico, sino más bien sintomático, para facilitar el trabajo psicoterapéutico en la planta, también llama la atención la cantidad de tratamientos que se utilizan con estos pacientes, en los que se cambia de fármacos, se aumenta, disminuye dosis, se suspenden tratamientos, lo que nos lleva a pensar que cuando son muchos los cambios en los tratamientos farmacológicos que se realizan en los pacientes, que no existe un criterio único, definido, uniforme sobre el tipo de tratamiento más adecuado, y que en muchas ocasiones se trata de utilizar la planta como un campo de pruebas, tratando de dar con los tratamientos más adecuados, sin que siempre se consigan.
Respecto a si tiene alteraciones de conducta durante el ingreso, 11 pacientes las sufrieron (34. 4%), si bien los 2 tercios restantes no las sufrieron.
4 pacientes tuvieron enfrentamientos con otros pacientes (12. 5%), la totalidad eran varones.
5 pacientes tuvieron enfrentamientos con el personal de la UHB, (15. 6%). Llama la atención la dificultad para adaptarse al funcionamiento de la unidad, 26 de los 32 pacientes las tuvieron (81. 3%), considerándose éstas como discusiones, no aceptación de normas, peleas, enfrentamientos. . .
En el apartado de se realizaron autolesiones durante el ingreso, solamente 3 pacientes las realizaron (9. 4%), mediante cortes en los 3 casos, sin que las lesiones fuesen de excesiva importancia, y siendo consideradas por los terapeutas de la UHB, como formas de manejar la angustia.
Más del 50%, entablaron relaciones con otros pacientes durante el ingreso, 17 (53. 5%), destaca sobre la frecuencia con que esto sucede en pacientes ingresados en la UHB por otros motivos, mucho menor, describiendo el tipo de relaciones en forma de tabla.
Respecto si es posible durante el ingreso posible trabajar las dificultades de afrontamiento fuera del hospital, en 20 pacientes (62. 5%), es posible, en el resto 12 pacientes (37. 5%), no es posible, lo que nos lleva a pensar en uno de los problemas nucleares de los pacientes con TP, su dificultad en el manejo de la rabia, la frustración y la angustia que les supone la problemática de la vida diaria, y que hace que incluso en un medio terapéutico protegido puedan tener dificultades para afrontar y trabajar las dificultades en su vida diaria, teniendo en cuenta que esto es una parte nuclear de la labor terapéutica.
Es pequeño el número de pacientes que solicita el alta voluntaria durante el ingreso, sólo 6 (18. 8%), mientras que la gran mayoría, 26 (81. 3%), no lo hace. Los pacientes que la solicitaron lo hicieron en relación al manejo de la angustia en una unidad cerrada, como es la de la UHB.
Sí es más elevado el elevado porcentaje de pacientes con los que es necesario forzar el alta, 13 pacientes, (40. 6%), lo que junto al pequeño porcentaje de pacientes que piden el alta voluntaria, hace pensar en lo cómodo que suele resultar para los pacientes con diagnóstico de TP el ingreso, en el que posiblemente se sienten protegidos, sin tener que afrontar las dificultades con las que se encontraran en su entorno al alta, lo que hace que traten de retrasarla cuando les angustia la posibilidad de tener que afrontar sus problemas fuera de la unidad.
No es muy elevado los pacientes en los que el alta supone un enfrentamiento con la familia, solo 3 (9. 4%), por lo que es el propio paciente quien en la mayoría de las ocasiones trata de prolongar la estancia en el hospital, seguramente en relación a su dificultad para afrontar los problemas que le supone el alta. Sólo en 2 pacientes se produjeron amenazas contra el psiquiatra por parte del paciente o de la familia, cuando se da el alta, (6. 3%), el resto de pacientes lo aceptaron.
Respecto a las variables en relación a la utilidad del ingreso, en cuanto a cambios percibidos, podríamos resumirlo en forma de una tabla:
* Siendo 1 mala o ningún cambio y 5 muy buena o muchos cambios.
La valoración media por parte del paciente en cuanto a cambios es de 2. 71 puntos, la de la familia del paciente es de 2. 43, la del terapeuta del ingreso es de 2. 4, y la del terapeuta ambulatorio, 2. 37. Llama la atención que considerando la valoración de 2. 5, como el mínimo que se tiene que pedir a un ingreso, solo los pacientes consideran que ha sido útil, llama la atención la similar evaluación por parte de la familia el terapeuta ambulatorio y el de la planta de la UHB, en los 3 casos por debajo del aprobado, para 3 puntos de vista dispares respecto a los objetivos del ingreso, llama la atención, que el ingreso no sea de excesiva utilidad, no sólo para el terapeuta de la UHB, que tiene un punto de vista respecto al trabajo que terapéutico que haya realizado en la planta, como para la familia, cuyo punto de vista tendrá en especial relación respecto a la convivencia con el paciente, como finalmente para los terapeutas ambulatorios, que son los que quizás tienen una perspectiva más global y relacionada con la historia biográfica del paciente.
5. -RELACIÓN DE LAS VARIABLES PRE Y POSTINGRESO:
TRATAMIENTO FARMACOLÓGICO:
Se ha encontrado que aparece relación (p<0. 05) entre la existencia de ingreso hospitalario y que el paciente tenga prescrita un aumento de la medicación respecto a la previa, es decir, tras el alta se aumenta tanto el número de fármacos como las dosis que toman los pacientes.
ADHERENCIA MÉDICA:
La adherencia que los pacientes presentan respecto al tratamiento médico aparece relacionado con el ingreso, existiendo un aumento de dicha adherencia posterior al ingreso. (p<0. 05), es decir, tras el ingreso, los pacientes acudían con mayor frecuencia a las citas con su terapeuta habitual, y cumplían mejor con la medicación
HETEROAGRESIVIDAD:
Los daños producidos a otros por el paciente aparecieron relacionados con el ingreso, notando una reducción de éstas respecto al momento previo (p<0. 05).
ABUSO PSICOFÁRMACOS:
Encontramos relación entre el abuso de psicofármacos sin prescripción médica y el ingreso hospitalario, produciéndose una reducción de la ingesta tras el ingreso
(p< 0, 05).
ALCOHOL:
Se encuentra relación entre el alcohol consumido por el paciente y el ingreso, de hecho de forma posterior al ingreso hay un decremento significativo de alcohol consumido por este (p<0, 01).
CANNABIS:
Existen diferencias estadísticamente significativas en el consumo de cannabis en función de la existencia de ingreso hospitalario (p<0, 01), siendo el consumo posterior al ingreso menos frecuente que el previo.
COCAÍNA:
El consumo de cocaína aparece relacionado con el ingreso de forma significativa (p<0, 01), de forma que tras el ingreso se reduce el consumo de cocaína.
ANFETAMINAS:
Se muestra relación entre el consumo de anfetaminas y el ingreso, siendo menor la frecuencia de consumo de anfetaminas de forma posterior al ingreso.
Conclusiones
El perfil del paciente que ingresa en la UHB del hospital Universitario Príncipe de Asturias, con diagnóstico de trastorno de personalidad es el de una mujer, con una edad entre los 20 y los 30 años, que convive con una familia de origen, de nivel económico medio, soltera, sin estudios, que no trabaja. Suele llevar 6 años de evolución de su enfermedad, el TP más frecuente es el de Sin especificar, seguido del Histérico. Suele además tener otra patología psiquiátrica concomitante, que es la que suele ocasionar el ingreso, siendo los más frecuentes la anorexia nerviosa y el Estado paranoide o Alucinatorio agudo Inducido por Sustancias.
El ingreso suele ser determinado por su terapeuta de referencia, y suele ser con carácter de urgencia, por lo que no suelen existir objetivos determinado previos por parte de su terapeuta, aunque cuando se elaboran el paciente es informado de ellos y se muestra de acuerdo con los mismos, el motivo del ingreso suele ser por la situación clínica del paciente, el ingreso suele ser de manera voluntaria (el paciente expresa su consentimiento por escrito).
El ingreso suele de una duración de unas 2 semanas, no suele ser el primer ingreso del paciente. Durante el ingreso a la mayor parte de los pacientes se les cambia la medicación, predominando sobre todo el empleo de benzodiacepinas y en menor medida de antipsicóticos, todos ellos recibieron medicación. Destaca en el mismo que los pacientes suelen entablar relaciones de amistad con otros pacientes, que no solicitan el alta voluntaria, y que se puede trabajar en la mayor parte de los casos las dificultades al alta.
Respecto a la percepción de la utilidad del ingreso, no se valora en ningún caso en exceso, pero los que más lo valoran son los pacientes (2. 71 sobre 5), seguido de la familia (2. 43 sobre 5), el terapeuta de la UHB (2. 4 sobre 5) y el ambulatorio con (2. 37 sobre 5).
Finalmente existen diferencias significativas respecto a adherencia al tratamiento farmacológico, seguimiento por su terapeuta habitual, conductas de auto y heteroagresividad, abuso de psicofármacos, y abuso de tóxicos (cannabis, cocaína, anfetaminas y alucinógenos), tras el ingreso respecto a lo que sucedía previamente al ingreso en esta muestra. Lo cual, puede ser útil para seguir trabajando y mejorando con el paciente durante su estancia en la Unidad, así como para fomentar el planteamiento y seguimiento de objetivos en caso de ingreso programado
Limitaciones del estudio: No hay que olvidar que los resultados obtenidos, tanto de carácter descriptivo, como terapéutico son para una muestra de 32 pacientes, en un Área Sanitaria determinada y con un seguimiento posterior de 6 meses, por lo que hay que mostrarse cautelosos con los resultados, además durante el estudio no se pudo realizar el seguimiento de 3 pacientes. Será necesario realizar estudios al respecto con una muestra mayor, para confirmar los resultados obtenidos en este estudio.
Bibliografía
(1) Millon T. Trastornos de personalidad. Más allá del DSM IV. Barcelona, Ed. Masson (1999).
(2) Cloningwer CR. Personality and Psychopatology. Washinton. Ed American Psychiatric Press, 1999.
(3) Millon T. Towards a new personolgy: an evolutionary model. New York: Wiley, 1999.
IMPORTANTE: Algunos textos de esta ficha pueden haber sido generados partir de PDf original, puede sufrir variaciones de maquetación/interlineado, y omitir imágenes/tablas.


Eutanasia en trastorno mental: a propósito de un caso
MARÍA MARTÍNEZ GARRIDO et. al
Fecha Publicación: 18/05/2025
El trastorno de personalidad disocial: ¿psicopatía o trastorno?
Guillermo Garriga Rocío et. al
Fecha Publicación: 20/05/2024
Trastornos Evitativos en la Salud Mental
Rita Carpanchai Colquillo
Fecha Publicación: 06/05/2024
Trastornos de personalidad y Personalidad
Sandra Puyal González et. al
Fecha Publicación: 18/05/2023
Trastornos psicóticos y Personalidad
Julia Sánchez Rodríguez et. al
Fecha Publicación: 18/05/2023
Trastorno de la personalidad obsesivo-compulsiva desde el punto de vista psicodinámico
Mario Huete Naval et. al
Fecha Publicación: 18/05/2023