Repositorio de Artículos | Congreso Virtual Internacional de Psiquiatría, Psicología y Salud Mental (Interpsiquis) | VII Edición | 2006
Trastorno de conducta en sueño REM.
Autor/autores: A. L. Serrano-García
RESUMEN
Las parasomnias son fenómenos no deseados de tipo motor, verbal o experiencial que ocurren durante el sueño. El trastorno de conducta en sueño REM (RBD, Schenck 1986) es una parasomnia definida por la pérdida intermitente de la atonía electromiográfica durante el sueño REM, con irrupción de conductas complejas y vigorosas, y potencialmente peligrosas para el paciente o su compañero de cama.
En nuestra experiencia, los pacientes son referidos en su mayoría a la Unidad de sueño por psiquiatría, por lo que su conocimiento resulta fundamental para el diagnóstico. Un elevado porcentaje de casos de RBD pueden desarrollar durante la evolución del trastorno enfermedades degenerativas del SNC como la enfermedad de Parkinson Realizamos una revisión del RBD y presentamos varios casos clínicos, mostrando la importancia de los estudios polisomnográficos nocturnos.
Palabras clave: sueño, REM
Tipo de trabajo: Conferencia
Área temática: Personalidad, Trastornos de la Personalidad .
Trastorno de conducta en sueño REM.
JJ. Ortega-Albás; J. R Díaz Gómez; AL. Serrano-García; S. Carratalá.
Unidad de sueño. hospital General de Castellón.
Resumen
Las parasomnias son fenómenos no deseados de tipo motor, verbal o experiencial que ocurren durante el sueño. El trastorno de conducta en sueño REM (RBD, Schenck 1986) es una parasomnia definida por la pérdida intermitente de la atonía electromiográfica durante el sueño REM, con irrupción de conductas complejas y vigorosas, y potencialmente peligrosas para el paciente o su compañero de cama. En nuestra experiencia, los pacientes son referidos en su mayoría a la Unidad de sueño por psiquiatría, por lo que su conocimiento resulta fundamental para el diagnóstico. Un elevado porcentaje de casos de RBD pueden desarrollar durante la evolución del trastorno enfermedades degenerativas del SNC como la enfermedad de Parkinson Realizamos una revisión del RBD y presentamos varios casos clínicos, mostrando la importancia de los estudios polisomnográficos nocturnos.
Introducción
Las parasomnias son conductas o experiencias displacenteras o indeseables que ocurren predominante o exclusivamente durante el periodo de sueño. Al principio se atribuyeron a patología psiquiátrica. Se clasifican en primarias y secundarias [1]. Las primarias ocurren por la falta de definición de los límites entre los estados de vigilia y sueño, que no son mutuamente excluyentes. Así, la mezcla entre la vigilia y el sueño no REM (NREM) explicaría los arousales confusionales o las conductas automáticas. La intrusión de sueño REM en vigilia explicaría la cataplejía o las alucinaciones hipnagógicas. . La irrupción de vigilia en sueño REM justificaría un fenómeno característico de la narcolepsia, la parálisis de sueño.
Las parasomnias secundarias son trastornos de sistemas o de órganos corporales que surgen desde el periodo de sueño. Entre las parasomnias secundarias se encuentran la catatrenia, el trastorno de deglución, el laringoespasmo o la cefalea relacionados con el sueño.
La fase REM es un fascinante periodo del sueño en el que existe producción onírica. Se caracteriza por la presencia de fenómenos de tipo tónico y fásico, muchos de ellos constatados en los registros polisomnográficos nocturnos. Los fenómenos tónicos son aquellos que persisten durante la totalidad de la fase e incluyen:
- desincronización del EEG cortical, que adquiere patrones similares a los encontrados en vigilia y justifica que a esta fase también se le denomine sueño paradójico.
- ritmo theta de origen hipocampal, cuya proyección en el EEG convencional registrado en scalp son las ondas “en dientes de sierra”.
- atonía muscular generalizada.
Los fenómenos de tipo fásico ocurren de forma intermitente durante la fase REM, y comprenden:
- salvas de movimientos oculares rápidos (MOR)
- irregularidades cardiorrespiratorias
- sacudidas musculares de extremidades (twitching)
- puntas EEG en regiones occipitales, probablemente relacionadas con los MOR y con las ensoñaciones, y de origen ponto-genículo-occipital.
El trastorno de conducta en sueño REM (RBD), también denominado onirismo, es una parasomnia primaria descrita por Schenk en el año 1986 [2] que afecta a personas mayores fundamentalmente, y cuyo sustrato fisiopatológico radica en una falta de atonía muscular durante la fase REM lo que permite la presentación de actos elaborados relacionados con el contenido de las ensoñaciones, y como consecuencia conductas agresivas o peligrosas durante el sueño.
La clasificación Internacional de Trastornos de sueño revisada [3] incluye entre sus criterios diagnósticos la comprobación de sueño REM sin atonía (no era criterio mayor en la ICSD-1), por lo que la polisomnografía nocturna (PSG) se convierte en la prueba complementaria básica para su diagnóstico.
En nuestra experiencia, el 70% de los pacientes remitidos a la Unidad de sueño para valoración de conductas inapropiadas nocturnas lo fueron desde los departamentos de psiquiatría o Unidades de Salud Mental.
Cuadro clínico
El RBD se caracteriza por la aparición de conductas inapropiadas durante el sueño paradójico, que causan fragmentación y disrupción del sueño o lesiones durante el mismo.
Las lesiones propias o provocadas al compañero de cama son una queja habitual en el RBD, dado que existe una representación del contenido de las ensoñaciones debido a la falta de atonía muscular. El sueño está alterado, es displacentero, lleno de acción (“es como si viviera de noche una segunda vida”) y de ensoñaciones violentas en las cuales el individuo está siendo confrontado, atacado o perseguido por desconocidos o animales. Es por ello que el paciente se levanta , se esconde o arremete contra su compañero de cama. La conducta es potencialmente peligrosa para la integridad física de ambos, y suele ser el motivo de consulta.
Típicamente, al finalizar el episodio, el individuo se despierta con celeridad; enseguida se encuentra alerta y comunica una historia coherente, con una acción durante el sueño experimentado que se corresponde con las conductas observadas durante el sueño. Este fenómeno se denomina isomorfismo [3]. Muy frecuentemente existe somniloquia durante los episodios. El paciente habla o grita. El contenido de las ensoñaciones es interpretado por el compañero de cama con frecuencia a través de las frases emitidas, aunque otras veces la somniloquia es ininteligible, estando en relación directa con el grado
existente de hipotonía de la musculatura facial y faringo-laríngea.
La relación de conductas anormales referidas por historia clínica o documentadas durante video-polisomnografías son las siguientes: hablar, reir, gritar, decir tacos, gesticular, alargar la mano para coger algo, agarrar algo o a alguien, abofetear, dar puñetazos, dar patadas, ponerse de pie, saltar de la cama, andar a gatas y correr. Andar, sin embargo, es completamente infrecuente, y abandonar la habitación es especialmente raro y probablemente accidental. Los ojos permanecen cerrados durante un episodio de RBD, con la persona ocupándose de la acción del sueño y no del ambiente que le rodea. Esta se convierte en la razón principal para la gran frecuencia de lesiones en el RBD.
Destacar que el masticar, beber, conductas sexuales, orinar o defecar no se han documentado durante el sueño REM, a semejanza de lo que ocurre en el modelo animal [4]
También resulta importante el momento de aparición de las conductas inapropiadas. Dado que la primera fase REM sucede aproximadamente a la hora y media de iniciado el sueño, se espera que ocurran transcurrido ese tiempo (excepto si coexisten RBD y narcolepsia, en cuyo caso podrían aparecer antes), y muchas veces acaecen en el último tercio de la noche, cuando la proporción de REM es mayor.
Factores predisponentes y precipitantes
Los factores predisponentes mayores son: sexo varón, edad superior a los 50 años, trastorno neurológico subyacente (fundamentalmente parkinsonismo, demencia con cuerpos de lewy, narcolepsia y accidente cerebro-vascular).
Como factor precipitante se encuentra el uso de medicación, concretamente la venlafaxina, inhibidores de la recaptación de serotonina, mirtazapina, y otros agentes antidepresivos con excepción del bupoprión [5] Como regla general hay que recordar que los antidepresivos incrementan el tono muscular durante el sueño, y que por tanto pueden precipitar la aparición de RBD.
Los trastornos psiquiátricos no son normalmente factores predisponentes, si exceptuamos algunos casos del trastorno por stress postraumático.
Patogénesis
La patogénesis del RBD permenece sin aclarar. La atonía característica de la fase REM es consecuencia de la inhibición activa de la actividad motora por centros pontinos de la región del perilocus ceruleus, que ejercen una influencia excitatoria sobre el núcleo magnocelular reticular a través del tracto tegmento-reticular lateral de la médula. A su vez, este núcleo hiperpolariza las motoneuronas del asta anterior medular vía tracto reticuloespinal ventrolateral.
En un modelo experimental clásico [6], Jouvet demostró que las lesiones bilaterales pontinas en gatos provocaban una persistente ausencia de atonía REM asociada con actividad motora prominente.
Las neuronas dopaminérgicas mesoestriatales deben estar también implicadas, como ha sido apuntado en estudios mediante PET y SPECT [7, 8]. Además, esta afectación dopaminérgica viene reforzada por estudios prospectivos que muestran que un 38% de pacientes varones con RBD desarrollan un síndrome parkinsoniano a los 3. 7 años del inicio del trastorno [9] y que un 64% presentan a los 13. 3 años de seguimiento enfermedad de Parkinson y/o demencia sin parkinsonismo [10]
Subtipos fisiopatológicos
El RBD es frecuentemente encontrado en una categoría de enfermedades neurodegenerativas llamadas sinucleinopatías, que incluyen la enfermedad de Parkinson, demencia con cuerpos de lewy y atrofia multisistémica. Además,
varias condiciones neurológicas con afectación del troncoencéfalo pueden resultar en RBD (tumores, VIH, etc. ).
Si no existen signos neurológicos o lesiones del sistema nervioso central (SNC), el RBD es definido como idiopático. Esta forma idiopática acontece en más del 60% de las series más largas publicadas [11, 12]
Subtipos clínicos
· Forma aguda: emerge de estados en los que ocurre un rebote de sueño REM, con una elevada proporción del mismo durante el sueño, como ocurre en la abstinencia alcohólica, intoxicación por drogas, privación de medicación sedativa-hipnótica.
· Forma crónica: es la forma clásica. El comienzo puede ser gradual o rápido, pero el curso es progresivo. Las remisiones espontáneas son muy raras.
La aparición retrasada de un trastorno neurodegenerativo, a menudo más de una década después de la presentación del RBD, es muy común en hombres de 50 años o más. Estos trastornos incluyen las sinucleinopatías fundamentalmente.
Criterios diagnósticos (ICSD-2)
A. - Presencia de sueño REM sin atonía: hallazgo EMG de cantidad excesiva de elevación sostenida o intermitente del tono EMG submentoniano o de las sacudidas musculares de extremidades (superiores o inferiores).
B. - Al menos uno de los siguientes está presente:
· Lesiones relacionadas con el sueño, o conductas potencialmente injuriosas o que causan molestias durante el mismo.
· Conductas anormales durante el sueño REM documentadas durante la monitorización polisomnográfica.
C. - ausencia de actividad EEG epileptiforme durante el sueño REM salvo que el RBD pueda ser claramente distinguido de cualquier trastorno epiléptico concurrente relacionado con el sueño REM.
D. - La alteración de sueño no puede ser explicada mejor por otro trastorno del sueño, enfermedad médica o neuorológica, trastorno mental, uso de medicación, o trastorno por el uso de otras sustancias.
Polisomnografía (PSG)
Los estudios polisomnográficos no estaban incluídos entre los criterios diagnósticos en la ICSD-1.
En la clasificación actual se convierten en criterio mayor, en base a:
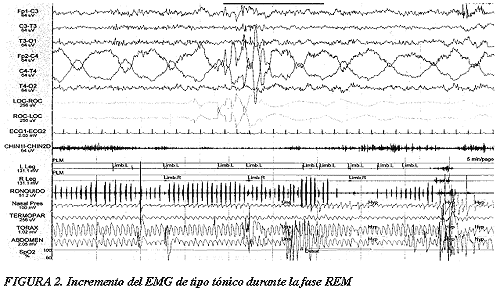
· Constatar el incremento del EMG de tipo fásico (figura 1), tónico (figura 2) o ambos durante la fase REM.
· Descartar actividad epileptiforme.
· Objetivar mediante el registro de video-PSG conductas anormales durante el sueño paradójico.
Figura 1
Obsérvese el acusado incremento de la actividad EMG fásica en sueño REM
Figura 2.
También permite realizar el adecuado diagnóstico diferencial con otros trastornos que pueden manifestarse con conductas complejas, injuriosas y violentas durante el sueño, y fundamentalmente con el sonambulismo, terrores nocturnos y pesadillas, que suceden en fases de sueño lento profundo no REM (III-IV NREM), y que por tanto se suelen expresar en el primer ciclo de sueño (antes de la primera hora y media) cuando existe una mayor proporción de estas fases.
Otros trastornos incluídos en el diagnóstico diferencial son: distonía paroxística hipnogénica, movimientos rítmicos durante el sueño (balanceo, cabeza, giro corporal), trastorno disociativo relacionado con el sueño, alucinaciones hipnopómpicas y síndrome de stress postraumático.
En la actualidad se está validando un método para puntuar polisomnográficamente el RBD [13], lo que probablemente permitirá la detección PSG de casos subclínicos y la posibilidad de tratamientos profilácticos.
Valoración neuropsicológica
Hay estudios que han demostrado una disfunción en la construcción visuoespacial y afectación del aprendizaje visuoespacial en pacientes con RBD idiopático, no correlacionada con el tiempo de evolución de la enfermedad. Tampoco hay evidencia que la disfunción neuropsicológica sea consecuencia del trastorno de sueño[14]
Es probable que estos hallazgos sean marcadores precoces de una enfermedad neurodegenerativa subyacente, de aquellos casos de RBD que preceden durante décadas al establecimiento de enfermedades degenerativas tipo enfermedad de Parkinson, demencia con cuerpos de lewy o atrofia multisistémica. Se necesitan estudios prospectivos de series más largas para confirmar esta hipótesis.
Contenido de las ensoñaciones
Uno de los aspectos más intrigantes del RBD es la elevada presentación de ciertos contenidos de ensoñaciones muy específicos, a pesar de la disparidad de perfiles psicológicos individuales. Los pacientes suelen ser atacados por animales o gente desconocida, y entonces ellos intentan luchar en autodefensa o toman la decisión de huir. Las emociones más comúnmente asociadas son el miedo y el enfado. Además ya hemos comentado que la agresividad mostrada durante las conductas nocturnas resalta con el temperamento diurno, a menudo plácido y de comportamiento adecuado y autocontrolado.
En un reciente trabajo realizado con 41 pacientes con RBD y 35 controles, existía una elevada prevalencia de temas de agresiones, con un gran porcentaje de sueños recordados en los que había por lo menos una agresión. También los contenidos de animales estaban mucho más representados en los pacientes con RBD que en los controles, mientras que los relacionados con familiares eran mucho menos comunes que en los controles [15]. Muy interesante también es el hecho que los elementos sexuales nunca fueron descritos por los pacientes. ello está en concordancia con la observación que las conductas relacionedas con el apetito (alimentación o sexual) nunca han sido observadas como manifestación del RBD. Esto es de particular relevancia en procedimientos medico-legales en los casos de “sexo durante el sueño”. Las conductas sexuales durante el sueño puedes ser una manifestación de un trastorno NREM del arousal, pero no de un RBD.
Sueño, ensoñaciones y tendencia suicida
Keshavan et al [16]compararon pacientes psicóticos con y sin historia de ideación o intentos de suicidio. Mostraron que los pacientes con conductas suicidas tenían actividad REM incrementada significativamente en el cómputo total del sueño y en la primera fase REM.
Agargun et al [17] examinaron la asociación entre ensoñaciones aterradoras repetitivas y tendencia suicida. Los pacientes con frecuentes pesadillas, especialmente mujeres, tenían mayor tendencia suicida. El mismo autor, en un estudio reciente, hipotetizó que la naturaleza de los afectos referidos en las ensoñaciones referidas en las interrupciones del sueño REM y las anormalidades el sueño REM están relacionados con las tendencias suicidas en pacientes depresivos. También han encontrado una correlación negativa significativa entre tendencia suicida y latencia REM y una correlación positiva entre tendencia suicida y porcentaje de sueño REM.
En el RBD son normales la macroestructura de sueño, la latencia REM es normal y también lo es el porcentaje de fase REM. Unicamente existe una referencia bibliográfica [18] de intento de suicidio en el caso de una mujer de 35 años con RBD, pero la causa era una depresión secundaria a discordancia marital debido a la parasomnia.
Tratamiento
El tratamiento de elección es el clonazepam (0. 5-2 miligramos en dosis única nocturna), una benzodiacepina con propiedades serotoninérgicas que es altamente efectiva en controlar los trastornos motores durante el sueño. Disminuye la actividad fásica EMG, controlando las conductas peligrosas o agresivas, aunque en nuestra experiencia observamos que persiste cierto grado de somniloquia.
El clonazepam también es efectivo en controlar la alteración de las ensoñaciones. ello refuerza la hipótesis de un generador neuronal común para ambos tipos de patrones (motor y ensoñaciones) [15]
Ejemplos
Caso 1: mujer de 58 años de edad, que consulta porque desde hace 3 años presenta episodios de sueños lúcidos y muy vividos. Camina por ciudades desconocidas, siente miedo y busca compañía. Suelen ser con situaciones de peligro: entran a robar a su casa, le persiguen los indios…Ha sufrido un corte en la ceja como consecuencia. Llamativa somniloquia. Al despertarse recuerda lo que soñaba. Los episodios tienen una periodicidad de 3-4 veces a la semana. Desde que se lesionó duerme atada a la cama con unos cordajes, pues tiene miedo de levantarse.
La PSG muestra incremento de la actividad tónica y fásica en sueño REM, con somniloquia importante.
Caso 2: varón de 31 años de edad, que presenta sueños muy intensos. En una ocasión recuerda haber roto el cristal de una puerta mientras soñaba, en otra le perseguían y saltó por una ventana a la terraza. Su esposa dice que en ocasiones se levanta de lacamaasustado, y que si le pregunta qué le pasa, ledice que se calle, que ha oído ruídos extraños.
Suelen presentarse a las 3 horas de estar durmiendo (sobre la 1-2 horas de la noche). En una ocasión tiró al suelo una TV porque el piloto de la luz le pareció una pistola que le estaba apuntando. Llega a realizar actividades complejas (levantar una persiana, abrir la ventana). Recuerda perfectamente las ensoñaciones al día siguiente.
Bibliografía
[1] Mahowald MW, Bornemann MC, Schenkc CH. Parasomnias. Semin Neurol 2004; 24 (3): 283-292
[2] Schenk CH, Bundlie SR, Ettinger MG, Mahowald MW. Chronic behavioral disorders of human REM sleep: a new category of parasomnia. Sleep 1986; 9: 293-308.
[3] International Classification of sleep disorders. Diagnostic and coding manual. American academy of sleep medicine. Second edition.
[4] Hendricks JC, Morrison AR, Mann GL. Different behaviours during paradoxical sleep without atonia depend on pontine lesion site. Brain Res 1982; 239:81-105.
[5] Winkelman JW, James L. Serotoninergic antidepressants are associated with REM sleep without atonia. Sleep 2004; 27 (2): 317-21.
[6] Jouvet M, Delorme F. locus coeruleus et sommeil paradoxical. CR Soc Biol (Paris) 1965; 159:59-899.
[7] Albin RL, Koeppe RD, Chervin RD et al. Decreased striatal dopaminergic innervation in REM sleep behaviour disorder. Neurology 2000; 55: 1410-12.
[8] Eisensehr I, Linke R, Noachtar S, Schwarz J, Gildehaus FJ. Reduced striatal dopamine transporters in idiophatic rapid eye movement sleep behavior disorder. Comparison with Parkinson´s disease and controls. Brain 2000; 123: 1155-1160.
[9] Schenck CH, Bundlie SR, Mahowald MW. Delayed emergence of a parkinsonian disorder in 38% of 29 older men initially diagnosed with idiopathic rapid eye movement sleep behaviour disorder. Neurology 1996; 46: 388-393.
[10] Schenk CH, Bundlie SR, Mahowald MW. REM behavior
disorder (RBD): delayed emergence of parkinsonism and/or dementia in 65% of older men initially diagnosed with idiopathic RBD, and analisis of the minimum and maximum tonic and/or phasic electromyographic abnormalities found during REM sleep. Sleep 2003; 26: 316.
[11] Olson EJ, Boeve BF, Silber MH. Rapid eye movement sleep behaviour disorder: demographic, clinical and laboratory findings in 93 cases. Brain 2000; 123: 331-339.
[12] Schenk CH, Hurwitz TD, Mahowald MW. REM sleep behaviour disorder: an update on a series of 96 patients and a review of the world literature. Sleep Res 1993; 2: 224-231.
[13] Consens FB, Chervin RD, Koeppe RA, Little R, Liu S et al. Validation of a polysomnographic score for REM sleep behavior disorder. Sleep 2005; 28 (8): 993-998.
[14] Ferini-Strambi L, Di Gioia MR, Castronovo V, Oldani MS, Zucconi M et al. Neuropsychological assessment in idiopathic REM sleep behavior disorder (RBD). Neurology 2004; 1: 41-45.
[15] Fantini ML, Corona A, Clerici S, Ferini-Strambi L. Aggressive dream content without daytime aggressiveness in REM sleep behavior disorder. Neurology 2005; 1010-1015.
[16] Keshavan MS, Reynolds CF, Montrose D, Miewald J, Downs C et al. Acta Psyquiatr Scand 1994; 89:122-25.
[17] Agargun MY, Cilli AS, Kara H, Tarhan N, Kincir F et al. Repetitive and frightening dreams and suicidal behavior inpatients with major depression. Compr Psyquiatry 1998; 39:198-202.
[18] Yeh SB, Schenck CH. A case of marital discord and secondary depression with attempted suicide resulting from REM sleep behavior disorder in a 35-years-old-woman. Sleep Med 2004; 5(2): 151-4.
IMPORTANTE: Algunos textos de esta ficha pueden haber sido generados partir de PDf original, puede sufrir variaciones de maquetación/interlineado, y omitir imágenes/tablas.

Articulos relacionados
-
Deterioro cognitivo multifuncional en el trastorno bipolar durante el estado de eutimia en adultos de la ciudad de Córdoba (Argentina) CARLA GALINDEZ SIMONATTI et. al
Fecha Publicación: 18/05/2025-
Alteraciones del sueño y sus consecuencias. Revisión. Francisco Acoidan Rodríguez Batista et. al
Fecha Publicación: 18/05/2025-
Un viaje por la historia: Redescubriendo fenómenos psiquiátricos clásicos. Trema Virginia Gómez de las Heras Tajuelo et. al
Fecha Publicación: 18/05/2025-
El sueño en Psiquiatría y Salud Mental Laura Ferrando
Fecha Publicación: 18/05/2025-
Benzodiacepinas y alteración de la arquitectura del sueño: ¿Un factor de riesgo para la demencia? Marc Moreno Blanco et. al
Fecha Publicación: 03/03/2025-
Enfermedad de Parkinson y trastorno de conducta del sueño REM María Marta Gutierrez Rodríguez et. al
Fecha Publicación: 20/05/2024
-
-
-
-
-


