Los trastornos delirantes crónicos se encuentran englobados en las clasificaciones internacionales actuales (CIE-10, DSM-IV) en un solo apartado, trastorno delirante y trastorno delirante de ideas persistentes respectivamente. La unificación nosológica de un conjunto heterogéneo no favorece la investigación de este tipo de patologías. En esta ponencia se analizan estos extremos y se revisan todos los distintos cuadros que se incluyen, señalando las características diferenciales entre ellos.
A partir de ello se revisan las opciones terapéuticas aplicables en cada caso en función de la escasa bibliografía existente, además de la opinión de los autores basada en la experiencia adquirida en el seguimiento de estos pacientes. Se presta especial atención a la necesidad de individualizar las indicaciones y dosis teniendo en cuenta el elevado riesgo de efectos secundarios de los tratamientos tradicionales en personas de edad avanzada que, además, van a requerir tratamiento a muy largo plazo.
Tratamiento de los trastornos delirantes no esquizofrenia, en el anciano.
Joaquín Pujol*; Pilar de Azpiazu**; R. Cuevas**; M. Valdés*.
*Unitat de Psiquiatria Geriatrica.
Institut de Psiquiatria i Psicologia. Corporació Clinic. Barcelona
**Unitat de Psiquiatria Geriàtrica. Servicio de geriatría. Fundació
Hospital Asil de Granollers. Barcelona.
Resumen
Los trastornos delirantes crónicos se encuentran englobados en las clasificaciones internacionales actuales (CIE-10, DSM-IV) en un solo apartado, trastorno delirante y trastorno delirante de ideas persistentes respectivamente.
La unificación nosológica de un conjunto heterogéneo no favorece la investigación de este tipo de patologías.
En esta ponencia se analizan estos extremos y se revisan todos los distintos cuadros que se incluyen, señalando las características diferenciales entre ellos.
A partir de ello se revisan las opciones terapéuticas aplicables en cada caso en función de la escasa bibliografía existente, además de la opinión de los autores basada en la experiencia adquirida en el seguimiento de estos pacientes.
Se presta especial atención a la necesidad de individualizar las indicaciones y dosis teniendo en cuenta el elevado riesgo de efectos secundarios de los tratamientos tradicionales en personas de edad avanzada que, además, van a requerir tratamiento a muy largo plazo.
Abstract
In spite of being a heterogeneous clinical group, chronic delusionall disorders are included in a single category in current international classifications (ICE-10 and DSM-IV), which complicates research on their etiology. This paper analyzes differences between these clinical pictures, and reviews data on their specific treatment, outlining the convenience of individualized prescriptions, (that must taken into account age, drug side effects and associated treatmens).
Introducción
En sentido estricto la sintomatología psicótica fuera del contexto de la esquizofrenia de aparición a cualquier edad, comporta además de la propia de los trastornos delirantes crónicos, aquella que aparece como expresión sintomática en la evolución de algunas demencias. También pueden aparecer síntomas psicóticos en el curso de trastornos afectivos como la manía delirante y la melancolía.
Se trata de un conjunto heterogéneo especialmente en lo que a etiología se refiere y por tanto susceptible de recibir opciones terapéuticas adecuadas en función de un diagnostico preciso.
Trastornos delirantes crónicos
El principal obstáculo en el caso de los trastornos delirantes crónicos reside, en que en las clasificaciones actuales estos se encuentran agrupados en el apartado, trastorno de ideas delirantes persistentes (1). F22. , F22. 0 trastorno de ideas delirantes, F22. 8 Otros trastornos de ideas delirantes persistentes, del CIE-10, hacemos notar que el último párrafo referente a F22. 0 dice “si se desea se pueden especificar los siguientes tipos: persecutorio; autorreferencial, litigante; grandiosidad; Hipocondríaco (somático); de celos; erotomaníaco). En el DSM-IV (2), figura como trastorno delirante 297. 1, sin quinto dígito establecido para los diversos subtipos, si bien, en el último párrafo se menciona “especificar tipo” según el tema delirante: erotomaníaco, grandiosidad, celotípico, persecutorio, somático, mixto y no especificado. Hacemos notar que el tipo litigante que figura en el CIE-10 se omite en el DSM-IV mientras que en este aparecen dos variedades nuevas, mixto en el que se asume la existencia de ideas delirantes características de más de uno de los tipos citados sin que predomine ningún tema, en nuestra experiencia personal (3) no hemos tenido ocasión de estudiar ningún paciente con estas características. En cuanto al tipo no especificado solo utilizable cuando no se disponga de información suficiente. Resulta dificil encontrar casuísticas en las que las diversas entidades agrupadas en los citados apartados se encuentren desglosadas con referencia directa a los procedimientos terapéuticos adoptados en cada caso.
Revisaremos en este trabajo cada una de estas entidades aportando datos tanto de conjunto como específicos, así como nuestra experiencia personal.
Dificultades diagnósticas
La unificación nosológica que hemos comentado, obliga a un cuidadoso trabajo de exploración psicopatológica adecuada y además a un amplio conocimiento de las descripciones y nosológias clásicas que nos permita llegar a un diagnóstico concreto.
Los datos disponibles en el aspecto epidemiológico son escasos en este tipo de patología y además el valor de los existentes debe considerarse con prudencia ya que la falta de conciencia de enfermedad característica de estos pacientes, favorece que una parte de ellos eludan la asistencia médica.
Por otra parte la edad de aparición de estos cuadros coincide en general con la edad de aparición de los procesos de deterioro cognitivo de causa orgánica, lo cual puede obligar en ocasiones a dilatar el diagnóstico hasta tener la seguridad de que no nos encontramos frente a uno de ellos.
Para contar con las mayores garantías posibles ante la sospecha de un trastorno delirante, deberemos proceder sistemáticamente a un completo despistaje de una patología demencial.
Dificultades terapéuticas
La edad en si misma comporta una limitación a la hora de la utilización de los recursos terapéuticos tanto psicológicos como farmacológicos (4). El uso de psicofármacos viene avalado por una amplia gama de estúdios que en general han sido efectuados con grupos de población de edades jóvenes o adultas, siendo la indicación a la que han sido dirigidos diferente en su gran mayoría a la de los trastornos delirantes de ideas persistentes. Por lo cual en muchas ocasiones los datos disponibles se han inferido por aproximación a los obtenidos en el campo del tratamiento de una patología distinta como es la esquizofrenia (4), (5).
En el terreno de los tratamientos psicológicos la ausencia de técnicas elaboradas específicamente con esta indicación hace que en los escasos trabajos en los que se mencionan se haga en forma genérica a través de recomendaciones tan poco precisas como “soporte psicológico”, “psicoterapia interpersonal”, etc.
Uno de los obstáculos más importantes reside en que es característico de estos pacientes la ausencia de conciencia de enfermedad, por lo que en muchos casos podemos llegar a conocer la indicación terapéutica que se ha efectuado pero sin embargo, las garantías con las que contamos sobre como se ha llevado a cabo, pueden dejar mucho que desear.
Otro campo de dificultades terapéuticas viene condicionado por la diferente tolerabilidad y efectos secundarios, cuando los medicamentos se utilizan en edades avanzadas y a largo plazo (6).
Ello obliga a moverse en un delicado terreno en el que la ecuación riesgo/beneficio, resulta e primer determinante de las decisiones a adoptar.
La escasez de ensayos terapéuticos específicos que hemos comentado se agrava por el hecho de que estamos tratando patologías que por definición tienen una evolución de carácter crónico y como es sabido no se dispone de estudios de seguimiento a largo plazo (5).
Las características propias de estos cuadros comportan una elevada dificultad para la relación interpersonal del paciente con sus allegados, cuidadores, etc. . , ello limita las pautas relacionales del paciente, lo que sin duda redunda negativamente en el mismo.
La escasa frecuencia así como la conocida cronicidad de estos pacientes comporta a su vez una actitud poco entusiasta por parte de un elevado numero de psiquiatras poco propensos a utilizar dedicación importante a estos pacientes cuando la presión asistencial es elevada y por otra parte la dedicación a otro tipo de patologías puede resultar más gratificante. Este factor debe sumarse a frecuentes actitudes de pesimismo y nihilismo terapéutico que hasta cierto punto pueden resultar comprensibles, especialmente si se tiene en cuenta que la docencia que han recibido la inmensa mayoría de especialistas en este terreno es muy limitada.
Paranoia. trastorno delirante de perjuicio. Subtipos persecutorio querulante y litigante.
Agrupamos estos trastornos para facilitar la exposición ya que el núcleo fundamental de los mismos reside en la existencia de un contenido delirante bien estructurado en el sentido de sentirse perjudicado o ser víctima de la acción de una persona o grupo de personas que actúan en contra del sujeto con animo e intención de perjudicarle. El paciente tiene certeza del contenido delirante siendo completamente impermeable a cualquier tipo de razonamiento en contra del mismo. Es excepcional la aparición de autenticas alucinaciones, pero en el relato de los mismos no es extraño encontrar que el paciente “ve” como otras personas hacen señales con objeto de comunicarse en contra de él o interpreta conversaciones de otros en las que cree “oír” contenidos en su contra.
Los aspectos terapéuticos comportan la adopción de todas las medidas siguientes (3) a pesar de las dificultades que pueda plantear alguna de ellas:
Establecimiento de relación personal con el paciente, basada en una actitud que pueda ser interpretada como neutra por el paciente, evitando en lo posible que el terapeuta entre a formar parte del grupo de personas que el paciente cree le perjudican. Este aspecto es absolutamente esencial ya que del depende la continuidad del tratamiento.
Información adecuada a familiares y cuidadores, de forma que estos puedan comprender que las expresiones y conductas del paciente no son otra cosa que síntomas propios de su enfermedad, evitando se planteen situaciones tensas en las que los que le rodean pretendan convencerle de que está equivocado. Resulta muy practico enseñar a los familiares a evitar dar opiniones concretas de forma que aprendan a comunicarse con el paciente en el sentido de que ven las cosas de forma diferente y que ambas opciones pueden ser respetables.
Opciones farmacológicas, en estos pacientes no es prudente concebir grandes esperanzas de modificación del contenido delirante a través del uso de neurolépticos, sin embargo estos deben utilizarse en dosis inicialmente pequeñas o muy pequeñas y con un escalado muy lento que evite el incumplimiento basado en la aparición de efectos secundarios.
La elección del neuroléptico se basará en la tolerancia y ausencia de secundarismos mucho más que en la potencia del medicamento (7), por este motivo en el momento actual en personas de edad avanzada se recomienda iniciar la medicación con neurolépticos atípicos modernos como la risperidona, la olanzapina y la quetiapina, reservando los neurolépticos clásicos para situaciones excepcionales. (Tabla I)
Tabla I. Dosificación de neurolépticos en edad avanzada.
Nota: En el caso de la tioridacina y la Levopromacina hay que considerar además efecto anticolinérgico importante.
En el caso de la tioridacina y del Pimocide hay que considerar posibles modificaciones en forma de alargamiento del espacio QT por lo que actualmente habría que efectuar estudio EKG antes y a lo largo de todo el tratamiento.
En el caso de la olanzapina hay que considerar posibilidad de aumento de peso corporal a largo plazo si bien es un efecto inconstante y de difícil predicción. El peso se normaliza al abandonar la medicación.
La asociación de haloperidol con fluoxetina puede comportar importante aumento del riesgo anticolinérgico. , por lo debería evitarse al menos en ancianos.
La falta de cumplimiento terapéutico frecuente en estos pacientes, puede plantear en algunas ocasiones la posibilidad del uso de neurolépticos depot, opción escasamente recomendable a estas edades y que caso de revelarse imprescindible, deberá iniciarse a dosis pequeñas que solo se incrementaran en función del binomio efectividad/tolerancia.
En algunos ambientes se siguen utilizando los medicamentos correctores para paliar los efectos adversos especialmente de tipo extrapiramidal.
En nuestra opinión y en la de otro autores (4), este extremo debe evitarse ya que los correctores por si mismos plantean a su vez otros efectos secundarios que vienen a sumarse a los anteriores.
Otros psicofármacos; en si mismos carecen de acción sobre la sintomatología delirante, sin embargo su uso puede estar perfectamente justificado si el paciente presenta en forma secundaria sintomatología depresiva o ansiosa. Constituye un excelente recurso terapéutico mejorar los síntomas secundarios citados ya que ello aparte de la mejor calidad de vida que proporciona comporta una evidencia para el paciente de que le estamos ayudando, que facilita la situación de confianza que describíamos anteriormente. (tabla II)
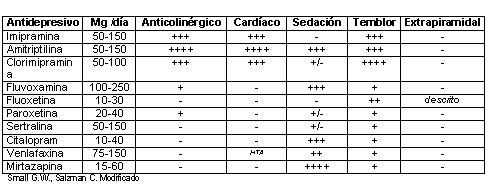
Tabla II. Dosificación de antidepresivos en ancianos.
Nota: La asociación con un neuroléptico puede multiplicar los efectos secundarios de ambos.
La utilización de dosis inferiores a las citadas suele ser inefectiva.
La asociación de dos antidepresivos se reserva para casos de inefectividad de uno de e ellos empleado a dosis adecuada, con cumplimiento correcto y en plazo suficiente.
El uso de mirtazapina puede comportar aumento de peso que se normaliza al abandonar el tratamiento.
Adopción de medidas protectoras, en función de los contenidos delirantes del grado de repercusión de los mismos en la vida del paciente y del riesgo que para el mismo, su patrimonio u otras personas comporte, será necesario adoptar medidas de protección legal mas o menos amplias, que en cualquier caso se podrán en conocimiento de la autoridad competente.
Erotomanía. síndrome de De Cleranbault
Subtipo muy poco frecuente que se caracteriza por la certeza delirante de que otra persona, habitualmente de nivel social más elevado se halla profundamente enamorada del paciente siéndole imposible manifestarlo debido a condicionantes sociales. Aunque no en forma exclusiva se da en pacientes de sexo femenino con mayor frecuencia. E n forma excepcional puede presentar un curso fluctuante con remisiones aparentemente espontaneas y reaparición posterior referida a otra persona.
Los aspectos terapéuticos comportan la adopción de todas (3), (4), (8) las medidas siguientes a pesar de las dificultades que pueda plantear alguna de ellas:
Establecimiento de relación personal con el paciente, tal como hemos mencionado en el apartado anterior. En este caso resultará fundamental llegar a un pacto de complicidad con el paciente basado en la idea de que este tipo de temas los explicará exclusivamente al terapeuta.
Para lograr este objetivo es indispensable mantener una importante dedicación de tiempo a través de entrevistas adecuadamente programadas.
Información adecuada a familiares y cuidadores, que debe reunir las características básicas mencionadas anteriormente, en este caso especialmente dirigidas a evitar que las personas de su ambiente intenten confrontaciones con la realidad.
Opciones farmacológicas, en este caso también es razonable intentar el uso de neurolépticos atípicos a dosis pequeñas durante largo tiempo (8) basando la indicación frente al enfermo en la utilidad de la medicación para amortiguar el sufrimiento que le producen sus ideas. (Tabla I)
Otros psicofármacos, pueden ser una pieza clave ya que estos pacientes consultan muchas veces por síntomas de depresión y angustia sin explicar necesariamente los contenidos delirantes, al inicio del seguimiento.
Los síntomas secundarios obedecen bien al tratamiento permitiendo una mejor calidad de vida y facilitando que el paciente confíe en su terapeuta. (Tabla II)
Adopción de medidas protectoras, en estos casos no suelen ser indispensables, sin embargo en algunos casos puede plantearse la conveniencia de informar al cónyuge si existe o a la persona implicada a efectos de evitar situaciones todavía más complejas. Como que en ambos casos ello representa una violación del secreto profesional es recomendable consultar el caso con otro colega o bien someterlo a un comité de ética.
Trastorno delirante de ideas persistentes Subtipo somático
Comprende y agrupa todos los trastornos delirantes cuyo contenido esta referido, de una u otra forma, al propio cuerpo del paciente. En realidad esta integrado por un conjunto relativamente heterogéneo en el que tienen cabida: Trastornos delirantes de la imagen corporal, los delirios hipocondríacos y el delirio de parasitación.
Esta forma de agrupación plantea problemas de diagnostico diferencial ya que en algunas ocasiones los contenidos delirantes de tipo hipocondríaco pueden ser expresión de cuadros de origen melancólico con los que es preciso efectuar un diagnostico diferencial adecuado a través de un estudio psicopatológico amplio contemplando también elementos evolutivos y antecedentes personales y familiares del propio paciente.
En estos casos la certeza delirante puede encontrarse basada en contenidos alucinatorios que van desde las disestesias más complejas hasta alucinaciones olfatorias y aveces visuales - como en el caso del algunos delirios de parasitación- lo cual puede plantear dudas a la hora de la descripción y adscripción psicopatológica de los síntomas.
Tenemos por costumbre considerar separadamente los diversos cuadros comprendidos en el conjunto del trastorno delirante somático:
Trastornos delirantes de la imagen corporal: Son muy raros en ancianos en los que en todo caso suele tratarse de genuinas dismorfofobias aparecidas en edades anteriores que han evolucionado en forma crónica.
Los aspectos terapéuticos comportan contemplar:
Información adecuada a familiares y cuidadores dirigida en esto casos a una finalidad profiláctica de intervenciones medicas a la que son muy propensos estos pacientes y que pueden resultar negativas si el facultativo de turno no posee amplia información del caso. Los enfermos solicitan y se someten de buen grado a exploraciones de todo tipo, muchas veces agresivas, cuyos resultados negativos rechazan después sistemáticamente. Un aspecto importante es la reiterada solicitud de intervenciones quirúrgicas “correctoras” que deben ser rechazadas sistemáticamente explicando al enfermo que no son adecuadas en su caso.
Opciones farmacológicas, de escaso valor en el sentido de la modificación rápida de los contenidos delirantes (3) pero que deben intentarse sistemáticamente ya que el uso de neurolépticos atípicos a dosis bajas a muy largo plazo puede aminorar al certeza delirante y el sufrimiento que ello comporta. (Tabla I. )
El cumplimiento terapéutico suele ser adecuado en este Subtipo siendo más propensos a la sobredosificacion que al incumplimiento.
Adopción de medidas protectoras en el sentido de evitar intervenciones medicas desafortunadas que además del riesgo que comportan pueden facilitar el mantenimiento del contenido delirante. La mejor opción consiste en elaborar un completo informe escrito de cada caso explicando a los familiares o cuidadores la necesidad de facilitarlo a cualquier facultativo que visite al enfermo.
La cronicidad es proverbial hasta el extremo de que hemos tenido ocasión de seguir pacientes con estas característica s durante mas de 20 años sin modificación sustancial.
delirio de Parasitacion. Sindrome de Ekbom:
Es él mas frecuente de este grupo. Ampliamente descrito por numerosos autores desde la primera publicación de Thieberger de 1894 en que lo denomino acarofobia.
Plantea el problema de la posible primariedad de contenidos alucinatorios disestésiscos que serian interpretados secundariamente por el paciente como causadas por supuestos parásitos (9).
Aunque no en forma excluyente la mayoría de estos pacientes localizan las disestesias y por tanto los “parásitos “ a nivel cutaneo. por lo que es frecuente acudan a consultas dermatológicas o de Enfermedades Infecciosas. , en nuestra experiencia bastantes casos nos han sido referidos desde el Servicio de Medicina Tropical donde identifican muy correctamente
Los síntomas.
Información adecuada a familiares y cuidadores. , dirigida a permitir una adecuada comprensión que evite la adopción de medidas “antiparasitarias2 que estos enfermos solicitan reiteradamente, al mismo tiempo que se dan explicaciones adecuadas que faciliten la interpretación de conductas “protectoras” que en ocasiones pueden resultar altamente peligrosas. -. Uso de abrasivos de agujas y otros instrumentos para eliminar a los parásitos-
Opciones farmacológicas, que afortunadamente suelen ofrecer buenos resultados a diferencia de los habitual en otros trastornos delirantes.
La mayoría de neurolépticos utilizados en dosis moderadas y en ocasiones pequeñas benefician a estos pacientes (3), (9), (14). El criterio de elección se basara como en el resto de casos en la mencionada ecuación riesgo beneficio para lo que remitimos de nuevo a la tabla I.
En el caso concreto del delirio de parasitación existe información relativa a una supuesta especificidad del pimocide para esta indicación (10), (11), (12), (13). En nuestra experiencia los resultados del pimocide son tan correctos como lo pueden ser los de los neurolépticos atípicos si bien estos últimos presentan un perfil de tolerancia bastante superior en especial teniendo en cuenta que suele tratarse de personas mayores que deberán mantener la medicación prácticamente de por vida.
Es necesario mencionar que el mérito de Ekbom reside precisamente en haber descrito estos casos como pertenecientes a un síndrome de posible etiologías distintas por lo que el tratamiento comportara mas que nunca un diagnostico etiológico adecuado. Las causas puede ser múltiples siendo las mas frecuentes las de tipo endocrinológico por patología tiroidea tanto por exceso como por defecto. En estos casos la corrección de la función tiroidea conlleva la desaparición del delirio. En nuestra experiencia personal hemos podido observar casos secundarios a patologías tan diversas que van desde la insuficiencia renal hasta la hidrocefalia normotensiva pasando por el trastorno depresivo mayor grave con melancolía.
Un buen recurso terapéutico reside en justificar la medicación ante el paciente persuadiéndole inicialmente de que la misma va a actuar sobre los parásitos. Evitando en todo caso la critica de la sintomatología que no suele comportar mas que la perdida de confianza del paciente sino el cambio de terapeuta (3) (9).
Otros psicofármacos, pueden resultar de primera indicación cuando el caso sea secundario a patología psiquiátrica de otro tipo como la afectiva (12), en estos casos el uso de antidepresivos potentes y bien tolerados puede solucionar el cuadro. Véase tabla II.
En casos excepcionalmente graves la terapia electroconvulsiva puede estar indicada (15). Si bien en general suelen resolverse con el uso de antidepresivos a dosis eficaces.
Tiempo de tratamiento, en el caso de tratarse de un autentico trastorno delirante el tratamiento debe mantenerse a muy largo plazo (16) ya que las recidivas son frecuentísimas, en el caso de los cuadro secundarios a otro trastorno orgánico el tratamiento debe mantenerse en función de la evolución del mismo y finalmente en el caso de la etiología afectiva debe plantearse de acuerdo con las pautas habituales para ello, es decir no menos de un año si se trata de un primer episodio, no menos de tres si se trata del segundo y en forma indefinida en el resto.
Las medidas protectoras requieren especial mención ya que estos pacientes pueden efectuar todo tipo de maniobras agresivas dirigidas a la eliminación de los “parásitos “, en algunos casos tan graves como la amputación traumática del pene o la sofocación al introducir la cabeza en una bolsa de plástico cerrada como hemos podido observar para mencionar solo algunos de nuestros pacientes.
Delirio Somático de tipo Olfatorio
Consiste en la certeza delirante de despedir un olor desagradable a causa del cual las demás personas rechazan el contacto con el enfermo. . Muy frecuentemente se refiere al "sudor” si bien en algunos casos el paciente lo refiere al aliento. Se encuentra con escasa frecuencia.
Medidas Terapéuticas superponibles a las citadas en el caso del delirio hipocondríaco con posibilidades de éxito solamente en el caso de que el paciente acepte el mantenimiento de la medicación neuroléptica a largo plazo. La presencia de síntomas afectivos secundarios permite un tratamiento eficaz de los mismos a través de lo cual puede mejorarse la situación de confianza del paciente (3).
Subtipo Grandioso
Se caracteriza por la convicción delirante inquebrantable de que uno mismo esta dotado de poderes especiales de tipo sobrenatural como un ser escogido con misión salvadora o curativa.
Suele tratarse de personas con convicciones muy cercanas a las de sectas y religiones extrañas con elevada capacidad de influencia en sujetos de personalidad frágil a los que pueden inducir fácilmente a comulgar con sus creencias a través de un chamanismo fuera de lugar.
Ocasionalmente aparecen en los medios de información referencias a situaciones de este tipo que a veces tiene finales trágicos como en el caso del suicido colectivo de una secta en Panamá hace algunos años (3).
La incidencia es muy escasa si bien e perfectamente posible que la incidencia real sea superior pero es evidente que personas con tales convicciones no acuden a la consulta psiquiátrica.
Carecemos de experiencia directa al respecto si bien la escasa que aparece en la literatura comporta una resistencia terapéutica importante. No existen estudios específicos.
Síntomas psicóticos en el curso de trastornos afectivos
En el curso de algunos trastornos afectivos pueden aparecer síntomas psicóticos que consisten en ideas delirantes y / o alucinaciones que pueden ser congruentes o no con el estado de animo, ello es valido tanto para la depresión como para la manía y esta adecuadamente recogido tanto en el CIE 10 F 32. 3 (1), (2) episodio depresivo grave con síntomas psicóticos como en el DSM IV trastorno depresivo mayor grave con síntomas psicóticos 296. 23.
En el DSM IV esta prevista asimismo la posibilidad de aparición de síntomas catatónicos como inmovilidad motora cataléptica o estupor y también por actividad motora excesiva o por negativismo manierismos, ecolalia o ecopraxia.
Estos síntomas aparecen solamente en pacientes graves y no son excepcionales en ancianos (18).
Cuando son congruentes con el estado de animo su identificación suele ser relativamente sencilla lo que no ocurre cuando al no ser congruentes con el estado de animo pueden remedar sintomatología psicótica de otro origen como ocurre por ejemplo con algunos contenidos paranoides.
Dificultades Diagnosticas
Suelen plantearse en pacientes en los que su estado comporta poca información ya sea a causa de la escasez de datos secundaria a la gravedad del caso o bien cuando el paciente se muestra tan reticente que no es posible obtener toda la información necesaria. A titulo de ejemplo hemos tenido la oportunidad de seguir algunos pacientes con clínica depresiva indiscutible que mejoraron en forma importante a través del tratamiento y que solo años después proporcionaron información sobre la existencia de un trastorno delirante de base, erotomaníaco en un caso y paranoico en otro que constituían en realidad la base de la patología (3).
La cuidadosa exploración psicopatológica y la información suministrada por terceras personas no solo sobre el estado actual sino sobre episodios anteriores, características de personalidad y conducta previas así como antecedentes familiares pueden aportar elemento definitivos a la hora de perfilar el diagnostico (3), (16), (17).
El escaso valor de los marcadores biológicos (DST, Test TSH-TRH etc. ) en la practica corriente sitúa a estos elementos a un nivel anecdótico cuando se aplican a un caso concreto con dudas diagnosticas.
Medidas Terapéuticas
Como en el caso de los trastornos psicóticos comportan el planteamiento de un plan completo en el que se utilicen todos los recursos disponible con previsión del momento oportuno para introducir la implementación de cada uno de ellos (39, (15), (16), (17).
La adopción de medidas aisladas puede ser indispensable en algunos momentos evolutivos pero esta condenada al fracaso si no comporta un planteamiento general a mas largo plazo.
Información al paciente y cuidadores, Si bien es necesaria en todos los casos habrá que suministrarla en forma escalonada en función de la capacidad de comprensión de la misma por cada persona y en cada momento. En cualquier caso se basa en asegurar al paciente y a sus allegado que lo que le ocurre son síntomas de una enfermedad, que esta tiene tratamiento y que en ningún caso el paciente es responsable del control o de la aparición de los síntomas.
Opciones farmacológicas, en este caso absolutamente prioritarias e indispensables. En un paciente anciano con una depresión grave con síntomas psicóticos hay que asegurar el uso de un antidepresivo potente que pueda ser efectivo en el menor espacio de tiempo posible y que presente un perfil riesgo/beneficio adecuado al caso (20).
En estos cuadros la elección de ISRS como primera indicación queda relegada a un segundo plano en función de la extrema gravedad siendo recomendable el uso de venlafaxina o de un ADT.
Los ADT poseen una eficacia superior en el caso de los pacientes graves delirantes si bien su tolerancia y toxicidad son también superiores (21), este hecho viene contrarrestado por la necesidad casi sistemática de atención en régimen ingresado de los pacientes con estas características (Fig. II)Las dosis recomendadas son del orden de 225 mg para la venlafaxina y de 200 mg para la imipramina. Por razones de edad, toxicidad cardiaca y acción anticolinérgica no debe utilizarse amitriptilina ni doxepina (20).
En un numero importante de casos será preceptiva la asociación inicial de neurolépticos muy eficaces en el control de los contenidos delirantes, en el momento actual son de primera elección la risperidona a dosis de 2-3 mg día y la olanzapina a dosis de 5-10 mg. Dia.
A pesar de su elevada eficacia el haloperidol debe contemplarse como segunda elección en casos resistentes dada la probabilidad de secundarismos extrapiramidales a estas edades.
En general la pauta de neurolépticos se administra con una duración muy inferior a la del antidepresivo ya que es posible retirarlo lentamente en cuanto desaparecen los síntomas psicóticos.
Opción terapia Electroconvulsiva, a plantearse como posibilidad prácticamente siempre en un paciente anciano con una depresión delirante grave (19), (15). La rapidez y efectividad de la TEC todavía no ha sido superada por ninguna otra opción terapéutica y su aplicación en ancianos reviste en la actualidad condiciones de seguridad adecuadas siempre que se ponga en practica en instalaciones y con personal adecuado.
Suele efectuarse una aplicación dad dos /tres días durante dos semanas para alcanzar un total de 8 a 12 sesiones en semanas posteriores a un ritmo de 2 / semana.
En pacientes con historia de cuadros recidivantes puede platearse la utilización del TEC de mantenimiento a través de sesiones mensuales el primer año y bimensuales el segundo.
Adopción de medidas protectoras, de carácter prioritario dirigidas a evitar tentativas autolíticas o graves perdidas patrimoniales secundarias a las ideas de ruina o catástrofe, teniendo en cuenta la gravedad de estos pacientes la mayoría serán objeto de atención especializada en centros adecuados en ocasiones con carácter urgente, solo pueden ser asistidos a domicilio aquéllos que cuenten con una situación ambiental que permita asegurar el cumplimiento terapéutico y las medidas de protección necesarias.
Téngase en cuenta que en los ancianos hay que mantener una vigilancia adecuada del estado general ya que en estas circunstancias fácilmente se dan estados de malnutrición o descompensación de otras patologías por abandono de las medidas oportunas.
Episodio Maníaco grave con contenido psicótico
Afortunadamente raro en ancianos representa la cara opuesta del trastorno depresivo grave.
Plantea dificultades diagnosticas ocasionalmente con estados de excitación en el curso de una demencia y con algunos pacientes afectos de formas expansivas de parálisis general progresiva.
Manejo Terapéutico
Basado en la utilización de neurolépticos preferentemente atípicos que curiosamente pueden mejorar considerablemente al paciente incluso partiendo de dosis bajas que se incrementaran en función de necesidades pero en plazos de tiempo breves- cada dos o tres días por ejemplo-
El mantenimiento del estado general y el tratamiento de patologías asociadas es preceptivo.
Muy raramente un paciente afecto de una manía delirante puede ser atendido fuera del medio hospitalario especializado.
En algunos casos muy graves la utilización e la TEC esta perfectamente indicada.
Bibliografía
1. OMS The ICD-10 Classification of Mental and Behavioral Dissorders: Clinical Descriptions and diagnostic guidelines. 1992. Ed. Española Meditor, Madrid, 1992
2. American Psychiatric Ass. DSM IV. Washington DC. 1994. Ed. Española Masson S. A. 1995 Barcelona
3. Pujol, J. , De Azpiau, P. (2002). trastorno delirante de ideas persistentes. En psiquiatría Geriatrica. Edt. L. Aguera, Masson (en prensa)
4. Eastham JH, Jest DV (1997) . Treatment of schizophrenia and delusional disorder in the elderly. Eur. Arch Psychiatry Clin Neurosci 247: 209-218.
5. Kumar V. Use of atypical antipsichotic agents in geriatric patients: areview. Int. J. Geriatric Psychopharmacol (1997) : 1: 15-23.
6. Jeste DV, Eastham JH Lacro JP
et al. (1996). Management of late-life psychosis. J. Clin Psychiatry 57 (suppl 3) : 39-45.
7. Pollock BG, Mulsant BH, (1995) Antipsychotics in the older patients : a safety perspective. Drugs Aging : 6, 312-323.
8. Alao AO , Armenta W, Yolles JC ( 2000) De Clerambault syndrome successfully treated with olanzapine. The Annals of Pharmacotherapy . ; 34 , 226-227.
9. Pujol J. , Benabarre A. Navarro V. De Azpiazu P. (1997) . Papel de las diferentes especialidades en el diagnostico y tratamiento del sindrome de Ekbom. Revista Piel 12, 10, 522-526.
10. Hamann K, Avnstorp C. (1982) Delusions of infestation treated by pimocide: a double blind crossover clinical study. Acta Dermato-Venerologica . 62: 55. - 58.
11. Lindskov R, Baadsgaard O. (1985) : Delusions of infestation treated with pimocide: a lollow up study . Acta Der, Venereol. (Stok) 65; 276- 280.
12. Munro A. (1999) Delusional Disorder. paranoia and related illness. Cambridge University Press.
13. Opler LA, Feinberg SS. : (1991) The role of pimocide in clinical psychiatry: a review . J. Clin, Psychiat. 52; 221-233.
14. Pujol J. De azpiazu P. , Arrufat J. (1995). Aspectos afectivos en la alucinosis organica: Aproposito de una casuistica de delrio de parasitacion. Focus on Psychiatry. 3. 52-58.
15. Benlow SM *1989) The role of eCT in the treatment of depressive illness in old age. Dr. J. Psychiatry. 155: 147-152,
16. Blaze DG, Bacher JR, Hughes DC : (1987) . Major depression with melancholia: a conmaprison of middle aged and eledely adults. J. Am. Geriatric Soc. 35:927-932.
17. Busse EW, Blazer DG. (1996) Textbook of Geriatric Psychiatry . 2º ed. Trhe Ameriacan Psychiatric Press. Washington DC.
18. Cashtman FE, pollock B : (1983) Treatment of monosymptomatic hypochondriacal psychosis with imipramine. Can. J. Psychiat. 28; 85 (letter)
19. Flint A. (1992) The optimum durantion of antidepresant treatment in the elderly . International Journal of Geriatric Psychiatry 7: 617 –619, 1992.
20. Roose SP, Glassman AH, Giardina EGV et al. (1987) Tricyclic antidepressants in depressed patients with cardiac conduction disease. Arch. gen. Psychiatr. 44: 273-280.
21. Spiker DG, Weiss JC, Dealy RS et al. (1985) The pharmacological treatment of delusional delpression. Am J. Psychiatry 142; 430-436.
IMPORTANTE: Algunos textos de esta ficha pueden haber sido generados partir de PDf original, puede sufrir variaciones de maquetación/interlineado, y omitir imágenes/tablas.

De genes aislados a redes multiómicas: revisión retrospectiva-longitudinal en trastornos neuropsiquiátricos (2000–2025)
Prof. Lic. Giselle Corti et. al
Fecha Publicación: 23/01/2026
La paradoja evolutiva de los HARs: cognición avanzada y riesgo de psicosis en Homo sapiens
Prof. Lic. Giselle Corti et. al
Fecha Publicación: 28/08/2025
Pensando la esquizofrenia
Pau Martínez Farrero
Fecha Publicación: 22/06/2025
Esquizofrenia resistente al tratamiento. A propósito de un caso.
Ana María Hamilton López et. al
Fecha Publicación: 18/05/2025
Diagnóstico diferencial y dificultades clínicas en el reconocimiento del Trastorno Esquizoafectivo
Carmen Regueiro Martín-Albo et. al
Fecha Publicación: 18/05/2025
Intervención basada en la Terapia de Aceptación y Compromiso en un primer episodio psicótico
Aarón Argudo Palacios
Fecha Publicación: 18/05/2025