Repositorio de Artículos | Congreso Virtual Internacional de Psiquiatría, Psicología y Salud Mental (Interpsiquis) | V Edición | 2004
SPECT cerebral y TDAH.
Autor/autores: J. Tomás
RESUMEN
La hiperactividad o hipercinesia implica intranquilidad excesiva cuando se requiere tranquilidad relativa. Corre y salta o se levanta de la silla cuando tiene que estar sentado o es ruidoso y hablador.
Su actividad es excesiva para una situación dada y en relación con el nivel de otros niños de igual edad o CI. Es clínicamente más evidente cuando la situación es estructurada y organizada, más todavía si requiere un alto grado de autocontrol conductual.
Palabras clave: TDAH
Tipo de trabajo: Conferencia
Área temática: Infantiles y de la adolescencia, Trastornos infantiles y de la adolescencia .
Trastorno por Déficit de atención con hiperactividad (TDAH) y técnicas de neuroimagen
¿Qué es el trastorno por déficit de atención con hiperactividad?
Es un trastorno que se caracteriza por la presencia de tres ejes sintomáticos: la hiperactividad, la impulsividad y la desatención.
La hiperactividad o hipercinesia implica intranquilidad excesiva cuando se requiere tranquilidad relativa. Corre y salta o se levanta de la silla cuando tiene que estar sentado o es ruidoso y hablador. Su actividad es excesiva para una situación dada y en relación con el nivel de otros niños de igual edad o CI. Es clínicamente más evidente cuando la situación es estructurada y organizada, más todavía si requiere un alto grado de autocontrol conductual.
La desatención es un constructo clínico que incluye dificultades para prestar atención suficiente a los detalles o incurrir en errores por descuido, tener dificultades para mantener la atención, no escuchar, no seguir instrucciones, tener dificultades para organizar tareas, evitar dedicarse a tareas que requieren un esfuerzo mental sostenido, extraviar objetos, distraerse fácilmente, y ser descuidado.
La impulsividad se caracterizar por la precipitación de respuestas antes de que se le formulen las preguntas completas, la incapacidad de guardar turno en las colas u otras situaciones de grupo o dificultad en organizar el trabajo. La tendencia a entrometerse o inmiscuirse en las actividades de los otros, irrumpir en los juegos así como a hablar en exceso sin contenerse y actuar sin pensar.
¿Cuáles son las características clínicas?
Los niños con un TDAH presentan diversas combinaciones de deterioro de la actividad en la escuela, en casa y con sus amigos. Los problemas centrados en la escuela incluyen cursos, resultados en pruebas de rendimiento y puntuaciones en tests de inteligencia siempre inferiores a los esperados o caóticos, debidos a lagunas en el material aprendido, pocas habilidades de organización o de estudio, problemas en los tests a causa de la desatención e impulsividad, o no acabar ni entregar las tareas para casa. A veces lleva a que tenga que repetir el curso. Los problemas de comportamiento relacionados con un TDAH o su combinación con trastornos comórbidos suelen provocar desavenencias constantes entre el estudiante, los compañeros, el profesor y los padres. Todo ello puede llevar a colocar al niño en una clase especial, a su suspensión o expulsión. Los compañeros normalmente rechazan a los niños con un TDAH, por su agresividad, impulsividad y no cumplimiento de las reglas.
Sobre la evolución del término. . .
El término hipercinesia fue introducido por Eisenberg en 1957 para referirse a “niños con una actividad motriz excesiva en relación a la considerada como normal en niños de su misma edad y sexo”.
En 1847 Hoffman hace una descripción de los síntomas en el cuento de Phil F; alrededor de 1900 diversos autores franceses e ingleses describen a inestabilidad; en 1899 Kraepelin sitúa a los psicópatas inestables. En 1902 Still lo cita como defectos en el control moral; entre 1920 y 1930 Hohman, Kant y Cohen hacen referencia a la lesión cerebral humana. Es en 1962 cuando Clements y Peters hacen referencia a la disfunción cerebral mínima. No es hasta el 1968 con la clasificación DSM-II cuando aparece el término reacción hiperquinética de la infancia. El término, tal y como se conoce en la actualidad, aparece en 1987, en la clasificación DSM-III, como déficit de atención con hiperactividad. La DSM-IV (1994) introduce tres subtipos clínicos.
Taylor en 1986 señala lo inadecuado del termino de hiperactividad, puesto que puede referirse a una conducta o un temperamento, así como a un rasgo caracterial de desviación, un síndrome o una enfermedad y, además, se ha aplicado en la conducta agresiva y/o antisocial, en la impulsividad incontrolada y en la falta de concentración. Como si todos estos aspectos fueran superponibles o iguales Taylor distingue: la “sobreactividad” (excesiva cantidad de movimientos, fácilmente medible) la cual no posee valor clínico; la “inatención” (alteración o déficit en la forma en que un sujeto regula habitualmente sus respuestas al entorno) cuya etiología es variada y múltiple; la “hiperactividad”: conducta desorganizada o caótica (se refiere a un estilo de conducta y no a actos individuales, el rasgo más característico es la combinación de agitación e inatención) y se distribuye de forma continua en la población y la “hiperquinesia”: síndrome psiquiátrico cuyas características son la agitación y la inatención, es una diferenciación cualitativa de conducta estructurada.
Barkley, en 1990, distingue por periodos la evolución del término: entre 1900 y 1960 la lesión cerebral sería la responsable de los trastornos de conducta y de la hiperactividad. El periodo entre 1960 y 1969 se caracteriza por el declive del concepto de disfunción cerebral mínima y la aparición del síndrome del niño hiperactivo. Entre 1970 y 1979 emerge el concepto de déficit de atención y no es hasta la década de los 80 cuando se crea el término de trastorno de déficit de atención/ hiperactividad (DSM-III et al. ).
Ya Vidal Parera, en el Tratado de psiquiatría Infantil 2ª edición de 1907, quien afirma que: Las distracciones, ensimismamientos, atrofias del juicio y del raciocinio, valga la frase, amnesias, exacerbaciones de la imaginación, debilidad volitiva, etc, son cosas consideradas como de poca importancia y a las cuales se dedica poca atención, sin ver las consecuencias que tales descuidos pueden acarrear. . . Se les trata de una manera poco conveniente ya que no se tiene en cuenta que lo que motiva el correctivo dimana de una enfermedad que se desconoce. La escala de psicoanormalidades es considerable, pues desde la leve perturbación que ocasiona por ejemplo la distracción, a la idiocia hay una distancia enorme. Citando a Binet recuerda: “Pero muchos de estos niños son inestables, tienen el carácter irritable, el cuerpo siempre en movimiento, son refractarios a la disciplina ordinaria.
Llegan a ser una causa incesante de trastorno y molestias para el maestro y los compañeros. La vigilancia de uno de ellos es más enojosa que la atención a veinte alumnos normales”.
En la división que Vidal Parera hace de las psicopatías en la infancia, entre las psíquicas se encuentran la inatención, el ensimismamiento, las pasiones y las impulsiones. Clasifica estos trastornos en relación a las manifestaciones psíquicas que estas morbosidades afecten y señala:
1) Alteraciones intelectivas por defecto y por exceso, relativas a las funciones: percepción y atención; a las operaciones: concepto, juicio y raciocinio y a las facultades: memoria, imaginación, razón y conciencia.
2) Alteraciones psicosensitivas: por exceso y por defecto: emociones, pasiones, etc.
3)Alteraciones volitivas por exceso y por defecto, relativas a las funciones: propósito, deliberación y resolución; pertenecientes a las formas de la voluntad. Define la “debilidad de la atención” proponiendo que: “Tiene una forma bien determinada; es asaz frecuente en los niños; el niño asemeja la mariposa que de flor en flor, todo es nuevo para él y todo quiere abarcarlo; incesantemente se ve reclamada su débil atención en múltiples sentidos por lo que no se forma un claro concepto de las cosas; tal situación da lugar más tarde al atolondramiento, morbosidad consistente en la poca fuerza de la atención para posarse sobre una idea u orden de ideas el tiempo necesario para que la mente se las apropie”.
Fue Alfred Strauss quien creó el concepto de “disfunción cerebral mínima” junto con sus colegas Laura Lehtinen y Newell Kephart. Propugnaba que los niños con dificultades del aprendizaje (sin retraso mental, oyentes, y sin alteración emocional) tenían un daño cerebral imperceptible disfuncional. Desarrolló una gran cantidad de métodos para medir el daño cerebral en la infancia.
Strauss habla de los niños “impulsivos, indolentes, irritables” pertenecientes al grupo de las“disposiciones formales de la personalidad” de Homburger y los define como niños ricos en impulsos, esto es, activos, que gozan de una sensación de bienestar y placer en su manía de cambiar constantemente de juegos y ocupaciones. El niño que a pesar de sus numerosos impulsos no llega a un momento de sosiego tampoco, llega nunca al estado de goce.
El niño inquieto se mantiene en una gran riqueza de estímulos que le mantiene en un estado de excitabilidad y disgusto. La fuente de sus impulsos es un azuzamiento. En la investigación que Goldstein lleva acabo entre 1940 y 1950 afirma que el funcionamiento mental del adulto afecto de daño cerebral caracteriza por: reacciones extremas frente a situaciones ligeramente frustrantes (gran ansiedad, desesperación, ira, rubefacción facial, temblor, etc. ) seguido de ciertas fases con cierto grado de irresponsabilidad y distractibilidad. La distractibilidad se debe a dos mecanismos: a una incapacidad de fijar la atención sobre los estímulos externos irrelevantes y a la incapacidad de seleccionar lo importante de lo accesorio. Strauss y Lehtinen aplican las observaciones de Goldstein sobre las características de la atención en los pacientes adultos afectos de lesión cerebral en los niños con alteración atencional y describen un cuadro preciso sobre niños con “supuesto” daño cerebral (disfunción cerebral mínima).
¿En que consiste el tratamiento?
El tratamiento del TDAH requiere un abordaje multimodal, que combina las intervenciones psicosociales y las intervenciones médicas. Las intervenciones psicosociales eficaces son las centradas en la familia, la escuela y el niño. Entre las intervenciones médicas, la administración de fármacos estimulantes del SNC es la más utilizada y la que cuenta con mayor tradición.
¿Qué objetivo tiene la investigación con neuroimagen en niños y adolescentes con TDAH?
Las imágenes neurológicas contribuyen a potenciar el estudio de los trastornos psiquiátricos de desarrollo neurológico. Permiten el estudio longitudinal en niños con trastorno de conducta o emocionales, o en aquellos que corren el riesgo de presentarlos, comparándolos con lo que se conoce del desarrollo neurológico normal.
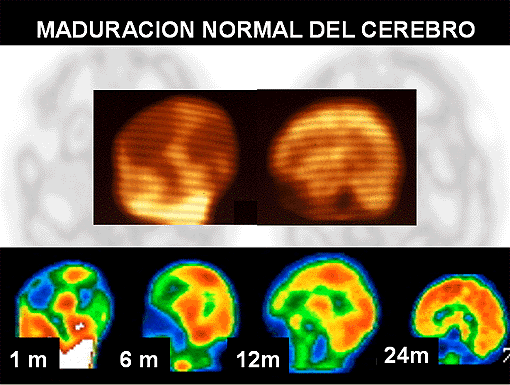
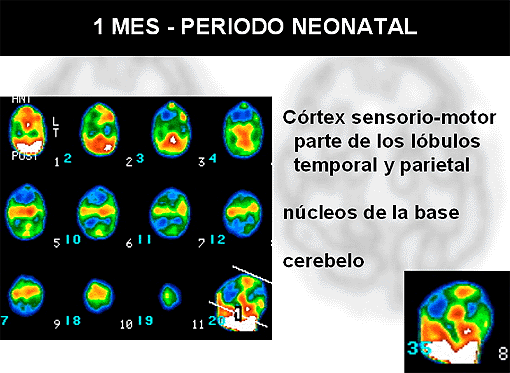
En los últimos años se han ido describiendo algunos trastornos del desarrollo en los que no se detectan alteraciones estructurales en las exploraciones anatómicas (TAC, RM), pero en los que se detectan alteraciones en las exploraciones funcionales o anatómicas (PET y SPET cerebral). Se acepta clínicamente que en estos trastornos existe o ha existido una base neurológica, una lesión cerebral probablemente en algún momento del desarrollo, o causa genética que ha causado una alteración en la maduración normal del cerebro sin alteraciones anatómicas valorables.
La aparición de técnicas metabólicas como el SPET (tomografía por emisión de fotón único) y PET (tomografía por emisión de positrones) cerebral ayuda al clínico a detectar bases orgánicas no anatómicas en los niños con trastornos psiquiátricos (como el TDAH) y al diagnóstico diferencial entre trastornos orgánicos y emocionales.
En el trastorno que nos ocupa, las diferentes investigaciones han demostrado una reducción significativa del volumen total del cerebro en adolescentes con TDAH así como una inversión de la asimetría ventricular lateral. Otros estudios confirman un volumen significativamente menor de la zona frontal anterior derecha y disminución de las zonas ventriculares laterales. El TDAH parece afectar básicamente a los ganglios basales, especialmente en relación a la impulsividad, y al lóbulo frontal, dependiendo de las dificultades de aprendizaje asociadas que pedan presentar.
Algunas dificultades en la investigación con neuroimagen. . .
1. Inadecuada normativa de datos y tamaño de la muestra.
2. Imprecisión en la definición de las diferencias significativas de grupo.
3. Falta de métodos de medida bien estandarizados y fiables que permitan la evaluación de la réplica de los resultados.
4. Dificultad en el desarrollo de métodos rápidos y automatizados de referencia para obtener medidas con el fin de estudiar poblaciones grandes.
5. Vaguedad en las hipótesis en muchas de las investigaciones.
6. Problemas relacionados con la edad, que incluyen: la necesidad de controlar, para cada edad, los factores de desarrollo relacionados con la madurez del cerebro, confusión en el diagnóstico; enfermedades colaterales y efectos secundarios, dificultad de los niños para entrar y permanecer quietos dentro de los aparatos que se requieren para la investigación (SPECT, RM. . . ) y la problemática asociada al consentimiento informado.
Anomalías corticales en el TDAH
Aunque abundan las teorías patofisiológicas, en general, la mayoría de las investigaciones presume que la base neuronal del trastorno reside principalmente en las alteraciones anatómicas y funcionales de los circuitos frontoestriatales.
Los resultados de los estudios neuroanatómicos muestran sutiles reducciones (3-5%) en el volumen total del cerebro y el cerebelo en niños con TDAH. Se ha descrito una reducción del volumen, aberraciones en las asimetrías de los núcleos caudados en las regiones subcorticales y una reducción del volumen de las regiones frontales derechas, sobretodo en niños y principalmente en la sustancia blanca de las regiones corticales. Se ha verificado una reducción de las áreas callosas anteriores, una región donde los axones interhemisféricos conectan las regiones prefrontales a través de los hemisferios derecho e izquierdo. Los déficits de sustancia gris en el córtex frontal y el núcleo caudado se han detectado mediante morfometría voxel a través de todo el cerebro. Aunque se han valorado otras regiones corticales con otros métodos de análisis de imagen más convencionales, hasta el momento, sólo el córtex frontal está implicado de manera consistente en pacientes con TDAH.
Los hallazgos en un estudio global de imagen estructural confirman de manera preliminar una reducción del 3% del volumen cerebral total en adolescentes con TDAH en comparación con controles de las mismas edades. Hay una reducción en la medida del volumen de las regiones frontales, parietales, temporales y occipitales en todos los pacientes, aunque sin ninguna especifidad regional significativa. Sin embargo, se ha hallado que las unidades de subdivisión regional son demasiado grandes para excluir más anormalidades regionales específicas sin éstas gruesas subdivisiones de los lóbulos. No se han detectado efectos de los fármacos en el volumen regional y no hay influencia significativa del sexo. En el componente longitudinal, las diferencias de grupo no varían con la edad para ninguna de las áreas corticales exploradas, lo cual sugiere que las anormalidades morfológicas en este trastorno son, evidentemente, tempranas y no son progresivas.
Los estudios por imagen funcional, por lo general, implican una disfunción del córtex prefrontal en la patofisiología del TDAH. Las imágenes obtenidas a través del PET con [fluorina-18]-fluoro-2-deoxy-D-glucosa (FDG) muestran una reducción del metabolismo en el lóbulo frontal en adultos con TDAH durante una tarea de atención auditiva. Aunque los hallazgos en adolescentes con este trastorno no son concluyentes, el metabolismo de la glucosa parece depender del sexo y de la maduración sexual. En niños con TDAH, la imágenes a través de SPECT muestran un descenso del flujo sanguíneo regional en el cerebro en el córtex prefrontal dorsolateral izquierdo y una inversión de la asimetría prefrontal.
Bases neurobiológicas del TDAH
Existe una interrelación de factores psicosociales, biológicos y una relevante contribución genética en la etiología del TDAH. Se conocen algunas enfermedades como el síndrome del cromosoma X frágil, el síndrome alcohólico fetal, niños con muy bajo peso al nacer, y un trastorno tiroideo muy raro de transmisión genética que desde el punto de vista del comportamiento presentan síntomas del TDAH.
Se estima una heredabilidad situada entre el . 55 y el . 92. La concordancia entre gemelos monozigóticos es del 51% y en dizigóticos del 33%. Los estudios de agregación familiar han demostrado que el síndrome del TDAH y sus problemas relacionados aparecen en familiares cercanos y se ha relacionado con mutaciones genéticas asociadas a la neurotransmisión dopaminérgica. Los estudios de adopción apoyan que esta "concordancia en familias" es genética y no ambiental.
Mediante las imágenes de resonancia magnética se observa que los niños con un TDAH tienen un temporal normal, aunque los lóbulos frontales son anormales. Existe una reducción en el volumen del rostrum y en el cuerpo rostral del cuerpo calloso. También se aprecia una alteración de la actividad de la corteza cingulada anterior y prefrontal del cerebro además de una alteración de la actividad premotora. En el TDAH existe una disfunción del sistema ejecutivo (alteración en el estado de regulación) y una disfunción frontoestriada, afectando las regiones prefrontales derechas, núcleos de la base y una subregión del vermis cerebeloso. Los estudios con SPECT revelan una hipoperfusión cerebral focal del estriado y una hiperfusión en las áreas sensoriales y sensoriomotoras.
¿Cómo actúan los estimulantes a nivel cerebral en el TDAH?
Los mecanismos centrales de acción de los estimulantes son desconocidos. La neuroimagen obtenida a través de PET ha demostrado que los adultos no tratados con una historia pasada y actual de TDAH muestran el 8. 1% menos de metabolismo de glucosa cerebral con mayores diferencias en el córtex prefrontal superior y las áreas premotoras.
Los estimulantes utilizados para el tratamiento de niños con TDAH tienen efectos putativos sobre las vías de la dopamina central y la norepinefrina, que son cruciales en la función frontal. Actúan en el estriatal por medio de la adhesión al transportador de la dopamina, con un aumento resultante en la dopamina sináptica. Esto puede elevar el funcionamiento de los procesos de control ejecutivo en el córtex prefrontal, mejorando los déficits en el control inhibidor y la memoria de trabajo.
La administración aguda de las medicaciones estimulantes aumenta la norepinefrina y la dopamina en la hendidura sináptica.
La farmacocinética de los estimulantes esta caracterizada por la rápida absorción, la adhesión proteínica al bajo plasma y el metabolismo extracelular rápido.
Los neurotransmisores monoaminos pulsan en la hendidura sináptica durante este rápido cambio de concentración de estimulantes. Se pensó que este bolo era necesario para la reducción, relacionada con los estimulantes, de los síntomas del TDAH, de manera que los fármacos que eran absorbidos mas rápidamente producían mas mejoras que los estimulantes con un aumento gradual. En la actualidad se ha comprobado que un aumento gradual en la concentración del plasma MPH durante el día produce la reducción equivalente en los síntomas del TDAH frente a las 3 cumbres de la liberación inmediata del MPH en una pauta de 3 veces al día.
Efecto de los estimulantes a nivel conductual
Los estimulantes hacen descender la variabilidad de respuestas, aumentan la adecuación de las actuaciones, mejoran la memoria a corto plazo, el tiempo de reacción, los cálculos, la resolución de problemas en juegos con amigos y mantienen la atención. Los niños y adolescentes responden de forma similar a los estimulantes. En la clase, los estimulantes descienden las interrupciones, inquietud, el chasquido de dedos y mejoran el comportamiento durante las tareas. En casa, mejoran la relación padre-hijo, el cumplimiento y la aceptación de órdenes. A nivel social, mejoran la relación con los iguales y el cumplimiento de las reglas del juego.
Se ha demostrado que los efectos de los estimulantes muestran un perfil diferente de mejora para los síntomas de comportamiento que sobre la atención, mostrando mayor afectación del comportamiento que de la atención.
Estudios de neuroimagen en el TDAH.
Son varios los trabajos que trabajan sobre la hipótesis de una disfunción en los sistemas dopaminérgicos y noradrenérgicos que actuarían sobre la red córtico-estriado-tálamo-cortical en el TDAH. Dichos circuitos se cree tienen un papel importante en las funciones ejecutivas y como reguladores del estado de alerta, atención y control inhibitorio de las respuestas.
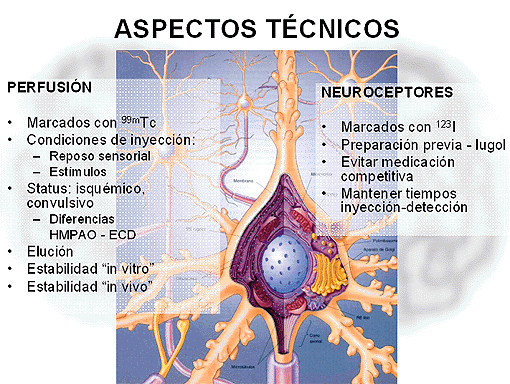
Inicialmente se describieron los hallazgos del TDAH en el SPET cerebral realizado con xenon (133Xe). Este trazador permite valorar el flujo cerebral, y se describieron alteraciones de la perfusión en lóbulos frontales y parietales. Posteriormente se han descrito alteraciones prefrontales y parietooccipitales con trazadores de perfusión y metabolismo cerebral, como el 99mTc-HMPAO y el 99mTc-ECD.
En nuestra experiencia, en los estudios de SPET cerebral con HMPAO y ECD, la perfusión y/o metabolismo cerebral en el TDAH puede ser normal o bien mostrar uno de los siguientes patrones:
Ø Alteraciones corticales difusas, con disminución global de la actividad cortical respecto a la actividad cerebelosa o de los ganglios basales.
Ø Hipocaptaciones frontales (prefrontales) o frontotemporales.
Ø Hipocaptación occipitoparietal uni o bilateral.
Ø Hipocaptación frontotemporal o temporoparietal bilateral.
Debemos ser conscientes que en los estudios de SPET cerebral con HMPAO o ECD, estamos detectando bien secuelas corticales de noxas previas bien disfunciones corticales secundarias a desregulación cortico-subcortical. Cuando se estudian los cambios en el metabolismo cortical antes y después de la medicación, existe una tendencia a la aparición de cambios significativos.
Actualmente, diversas líneas de investigación valoran el efecto de diferentes fármacos (topiramato, metifenidato), así como el estudio de los neurotrasmisores, como la serotonina, la noradrenalina (eficacia terapéutica de fármacos con acción noradrenérgica, distribución anatómica de la noradrenalina) y la dopamina (algunos fármacos eficaces tienen actividad dopaminérgica). La distribución anatómica de los receptores de dopamina coincide con las regiones cerebrales que las técnicas de neuroimagen han relacionado con el TDAH. El TDAH podría deberse a una inmadurez de los sistemas de neurotransmisión, y en concreto, de los sistemas monoaminérgicos. El efecto de algunos medicamentos (metilfenidato), se explicaría por la interacción paradójica con el sistema neurotranmisor. La serotonina como neurotrasmisor o sus receptores parecen tener un papel importante en esta enfermedad, ya que la administración tanto de fluoxetina (inhibidor de la serotonina) como de quipazina (agonista de los receptores de serotonina) o el triptófano (precursor de serotonina), parecen disminuir experimentalmente los síntomas del TDAH.
En estudios realizados con trazadores selectivos del sistema dopaminérgico (123I-ßCIT, 123I-Ioflupano, 99mTc-Trodat-1) bajo la hipótesis de que una alteración en la transmisión o en la densidad de receptores de dopamina sería la responsable del síndrome, no se ha encontrado correlación entre la severidad de los síntomas y la densidad de neuroreceptores, pero sí alteraciones en los niños sin medicación. Estos hallazgos apoyan la teoría de la disregulación del sistema neurotransmisor dopaminérgico. Otros autores han detectado un aumento de la captación de 18F-DOPA y de 123I-altropano en el estriado, y parece que este aumento de captación disminuye tras el tratamiento con metilfenidato, coincidiendo con la mejoría clínica.
Bibliografía
1. American Academy of Pediatrics, Committee on Quality Improvement and Subcommittee on Attention-Deficit/Hyperactivity Disorder Clinical practice guideline: diagnosis and evaluation of the child with attention-deficit/hyperactivity disorder. Pediatrics. 2000; 105:1158-70.
2. American Psychiatric Association. Diagnostic and statistical manual of mental disorders. 4 ed. Washington,
DC: American Psychiatric Association; 1994.
3. American Psychiatric Association. DSM-IV Diagnostic and Statistical Manual of Mental Disorders. 4 ed. Washington: APA; 1994. Edición española: DSM-IV. Manual de diagnóstico y estadística de los Trastornos Mentales. Barcelona: Masson; 1995.
4. Bush G, Frazier JA, Rauch SL, Seidman LJ, Whalen PJ, Jenike MA, et al. Anterior cingulate cortex dysfunction in attention-deficit/hyperactivity disorder revealed by fMRI and the counting stroop. Biol Psychiatry 1999; 45: 1542-52.
5. Castellanos FX, Tannock R. Neuroscience of attention-deficit/hyperactivity disorder: the search for endophenotypes. Nat Neurosci 2002; 3: 617-28.
6. Casey, B. J. ; Castellanos F. X. ; Giedd, J. N. ; Marsh, W. ; Hamburger, S. D. ; Shuebert, A. B. , et al. (1997). Implication of right frontrostriatal circuitry in response inhibition and attention-deficit hyperactivity disorder. J Acad Child Adolesc Psychiatry, 36: 374-83.
7. Faraone SV, Biederman J. Neurobiology of Attention-Deficit Hyperactivity disorder. Biol Psychiatry 1998; 44: 951-8.
8. Hydn, G. W. ; Hern, K. L. ; Novey, E. S. ; Eliopulos, D; Gonzalez, J. , et al. (1993). Attention deficit hyperactivity disorder and asymmetry of the caudate nucleus. J Child Neurol, 8: 339-47.
9. Zuddas, A. ; Ancilletta, B. ; Muglia, P. ; Cianchetti, C. (2000). Attention déficit disorder: a neuropsychiatric disorder wiht chilhood onset. Eur j Ped Neurol; 4:53-62.
IMPORTANTE: Algunos textos de esta ficha pueden haber sido generados partir de PDf original, puede sufrir variaciones de maquetación/interlineado, y omitir imágenes/tablas.












Articulos relacionados
-
118 Dimensiones del TDAH Adulto Marcelli Pereira Ferraz
Fecha Publicación: 06/10/2025-
Incluir es enseñar: guía práctica para docentes en Colombia Gustavo Gamboa Velásquez
Fecha Publicación: 02/07/2025-
A solas con Javier Quintero Adamed Laboratorios
Fecha Publicación: 21/05/2025-
Pautas de manejo del Tdah en casa y en el aula Natalia García Campos
Fecha Publicación: 18/05/2025-
El TDAH en adolescentes y su historia de inicio de consumos de sustancias Teresa Castells Cuadrillero
Fecha Publicación: 18/05/2025-
Análisis de la validez concurrente del serious game Attention Robots® y NESPLORA en población infantil y adolescente Nicolás Ruiz Robledillo et. al
Fecha Publicación: 20/05/2024
-
-
-
-
-




