En los últimos veinte años ha aumentado considerablemente la sobrevivencia de las personas afectadas de quemaduras y concomitantemente su calidad de vida. Aunque se considera que las personas que han tenido este tipo de afecciones, pueden presentar más psicopatología primaria o secundaria al accidente, las evidencias van en un sentido inverso, presentando una prevalencia que fluctúa entre un 10 y un 40%, según la metodologia de evaluación utilizada y el momento de las mismas.
También se considera que desarrollan más cuadros de estrés postraumático (TEPT), aunque el hecho de que mayoritariamente no presentan psicopatología previa, esto resulta un factor de protección frente al desarrollo de patologias concomitantes. De igual modo, la vivencia del acontecimiento traumático, los efectos dolorosos del tratamiento, las secuelas, pueden generar una serie de reacciones emocionales intensas al tiempo que impliquen cambios en el ?estilo personal? de afrontamiento. También han sido necesarias crear otras categorías diagnósticas, como la del estrés postraumático continuado, resultado de los tratamientos y secuelas. Desde los modelos de la psiquiatria de enlace y de la interconsulta, adaptando estas caracteristicas a las peculiaridades de las Unidades de Quemados, se ofrecen en este artículo una breve descripción de la experiencia clínica en una Unidad de Quemados especializada de Adultos, dentro de un hospital General.
El equipo de salud mental en una Unidad de Quemados.
Jose Maria Argüello; Sara Guila Fidel Kinori.
Servicio de Psiquiatria - hospital Universitario Vall d'Hebron.
Resumen
En los últimos veinte años ha aumentado considerablemente la sobrevivencia de las personas afectadas de quemaduras y concomitantemente su calidad de vida. Aunque se considera que las personas que han tenido este tipo de afecciones, pueden presentar más psicopatología primaria o secundaria al accidente, las evidencias van en un sentido inverso, presentando una prevalencia que fluctúa entre un 10 y un 40%, según la metodologia de evaluación utilizada y el momento de las mismas. También se considera que desarrollan más cuadros de estrés postraumático (TEPT), aunque el hecho de que mayoritariamente no presentan psicopatología previa, esto resulta un factor de protección frente al desarrollo de patologias concomitantes. De igual modo, la vivencia del acontecimiento traumático, los efectos dolorosos del tratamiento, las secuelas, pueden generar una serie de reacciones emocionales intensas al tiempo que impliquen cambios en el “estilo personal” de afrontamiento. También han sido necesarias crear otras categorías diagnósticas, como la del estrés postraumático continuado, resultado de los tratamientos y secuelas.
Desde los modelos de la psiquiatria de enlace y de la interconsulta, adaptando estas caracteristicas a las peculiaridades de las Unidades de Quemados, se ofrecen en este artículo una breve descripción de la experiencia clínica en una Unidad de Quemados especializada de Adultos, dentro de un hospital General.
Introducción
Históricamente, el paciente con quemaduras, especialmente el de “grandes quemaduras”, escasamente era conocido por los profesionales de Salud Mental, dado su bajo nivel de sobrevida. En la actualidad, las intervenciones precoces de las quemaduras mejoran el estado hemodinámico y metabólico del paciente. A este factor se le suma el mayor conocimiento de la fisiopatología y mejor tratamiento del shock por quemadura, que junto a las investigaciones de la bioingeniería tisular, dirigidas a la obtención de sustitutos cutáneos, han derivado en un aumento muy importante en la supervivencia de los pacientes quemados. (2)
A partir de los años ’70, Nancy Andreasen y otros profesionales, inician la publicación de trabajos sobre las afectaciones emocionales y reaspuestas neurológicas de los pacientes en las Unidades de Quemados. Básicamente eran trabajos descriptivos, considerando que aún las categorías diagnósticas sobre las reacciones al estrés y al trauma no habían sido reconocidas en los Manuales de psicopatología internacionales, tales como el DSM. Pero el mérito de estos trabajos era la “originalidad” de atender a una población que pasaba desapercibida para la comunidad psiquiátrica y que requería una especificidad en su abordaje, básicamente en el reconocimeinto de sus necesidades específicas y en integración con los otros profesionales.
Mientras que el modelo de estos “pioneros” planteaba la necesidad de Equipos especializados dentro de las Unidades, lo que se ha ido observando es que en muchos centros hospitalarios la atención a estos pacientes se realizaba y se realiza, dentro del contexto de la interconsulta y/o Psiquiatria de Enlace. En la actualidad esta polarización subsiste y es específica de cada Centro o Unidad especializada. No existen evidencias de cuál sería el modelo a seguir.
En la especificidad del trabajo clínico en las Unidades de Quemados debe considerarse que las secuelas de las heridas por quemaduras tiene unas características que las diferencian respecto de otros grupos de sobrevivientes de traumas severos, tales como los caraneocefálicos o las lesiones de la médula espinal: los pacientes con quemaduras recordaran las circunstancias del accidentes y y las secuelas físicas, tales como cicatrices y/o amputaciones, provocarán la evitación/rechazo de las otras personas (1).
Los cirujanos plásticos y enfermeros que trabajan con esta población son concientes de que la quemadura es una lesión paradigmática en la patología quirúrgica: el gran quemado es el paciente en stress por excelencia, al tiempo desde la vertiente emocional, la quemadura es una de las lesiones mas dramáticas y temidas. “Es un accidente que se produce en escasos segundos y origina unas consecuencias que persisten de por vida”. La quemadura es una lesión brutal y su tratamiento también exige procedimientos agresivos.
El ingreso en un centro hospitalario comporta para la persona todo un conjunto de conductas consideradas de “adaptación” a no sólo un entorno vital novedoso, y en definición transitorio, sino también una serie de incertidumbres respecto a los acontecimientos que devienen por su incoporación a éste. Las Unidades de Quemados, además poseen una carácterísticas permanentes de asepsis, que entre ellas está el horario y número limitado de visitas diarias. Asi mismo el sector denominado de “Grandes quemados”, está equipado y opera a la manera de una Unidad de cuidados intensivos.
Y cuando los pacientes con quemaduras dejan el hospital una vez cicatrizadas las heridas, no están acabando un proceso patológico, sino que a diferencia de otros pacientes inician otro, con una duración extensa e indeterminada: la fase de las secuelas.
Los niveles de afectación para la persona durante el ingreso y en la etapa de las secuelas, son básicamente tres: 1-nivel individual, aparecen trastornos en la percepción de la autoimagen y por lo tanto de la autoestima, así como el predominio de ansiedad, que puede expresarse en temores varios, entre ellos al dolor, a ser rechazado, etc; 2- nivel familiar, pueden evidenciarse claras manifestaciones de soporte sostenidos en el tiempo, como también situaciones de rechazo inicial o tardíos, como la perdida de relaciones, 3-nivel socio-laboral: integrarse a grupos y/o asociaciones de afectados, puede facilitar el afrontamiento a las nuevas dificultades en la etapa de la integración social. El poder regresar a las actividades previas, por ejemplo estudio, trabajo, etc. , superando inconvenientes y reticencias, propias y del entorno, puede facilitar la rehabilitación integral de la persona.
Es imprescindible partir de la base que las personas que ingresan a una Unidad de Quemados, mayoritariamente no presentan psicopatología previa. Por lo tanto una de las posibles vulnerabilidades al desarrollo de patologias concomitantes como el estrés traumático no es de las más prevalentes. De igual modo, la vivencia del acontecimiento traumático, las secuelas, los efectos dolorosos del tratamiento, pueden generar una serie de reacciones emocionales que implique cambios en el “estilo personal” de afrontamiento. Poder identificarlas e implementar recursos efectivos de actuación, repercute en el bienestar del propio paciente y del equipo que trabaja para su recuperación.
Desde la perspectiva de la psiquiatría de Enlace, se han implementado protocolos de evaluación e intervención en la Unidad, que junto al trabajo interdesciplinario con los otros miembros del equipo sanitario, han llevado a ajustar un modelo para poder identificar las situaciones problemáticas e implementar recursos efectivos de actuación, lo que lleva a aumentar el nivel de confortabilidad del propio paciente y del equipo que trabaja para su recuperación.
Breve introducción a las quemaduras y a su tratamiento sanitario
La piel es el órgano más extenso del cuerpo humano. Por sus caracteristicas físicias, ofrece una barrerra de prevención y protección frente a agentes externos, a tempo que “sostiene” al cuerpo como una unidad.
Tipos de quemaduras:
Denominamos quemaduras a las lesiones, heridas, producidas en los tejidos vivos de la piel, por agentes físicos, químicos y eventualmente biológicos que producen alteraciones. Estas varían desde el eritema (enrojecimientos) a la destrucción de las estructuras afectadas.
Las quemaduras son consecuencia fundamentalmente de accidentes domésticos, laborales, de tráfico, por autoagresión ó por agresión.
Pero, en el caso de que no llegue a ser letal, el calor genera una condición patológica llamada quemadura térmica que es considerada como el traumatismo más complejo que puede sufrir el ser humano.
Profundidad de las quemaduras:
Las heridas por quemaduras se clasifican según su extensión y profundidad. Por extensión: pequeñas (entre 0, 5 hasta 99%) y en profundidad 1º, 2º y 3º grado, según el nivel de la dermis y epidermis afectada. Las del 1er grado no requieren ingreso hospitalario y son de relativa fácil resolución, mientras que las de 3er grado suponene intervenciones quirúrgicas para sustituir las zonas afectadas.
>U>El mecanismo de producción de las quemaduras puede ser por:
1) Escaldadura, el mecanismo productor son los líquidos calientes.
2) Llama, el mecanismo es directamente las llamas del fuego.
3) Contacto, el mecanismo son los sólidos calientes como el tubo de escape de las motos, el horno de la cocina, etc.
4) Eléctricas, el mecanismo es el paso de corriente eléctrica fundamentalmente de alta tensión pero también por corriente tipo domestico.
5) Fogonazo ó flash, este mecanismo se refiere a la llamarada que se suele producir en un cortocircuito y la diferenciamos de la quemadura electrica porque la fisiopatologia y el tratamiento son muy distintos.
6) Químicas, el mecanismo es un agente químico.
7) Radiación: el mecanismo son radiaciones (ionizantes, calóricas, etc) como son las solares, radioactivas, ó las producidas por un brasero.
Características de la Unidad de Quemados del hospital Vall d’Hebron
Los avances técnicos en las últimas décadas en el manejo del paciente politraumatizado en general y del paciente quemado en particular han permitido una franca mejora en las tasas de morbi-mortalidad en este tipo de eventos. La progresión lógica ha sido la superespecialización en esta materia a costa de crear unidades específicas de tratamiento del paciente quemado y, por tanto, la aparición de unos centros de referencia para un área geográfica más o menos extensa. Así, la Unidad de Quemados Adultos del hospital de Valle Hebrón se ha erigido en centro de referencia para las comunidades autónomas de Cataluña y Baleares.
La Unidad de Quemados Adultos del hospital Vall d’Hebron, tiene una capacidad de 30 plazas, correspondiendo al sector de “Grandes quemados” 9 habitaciones individuales y las rstantes al sector de “Pequeños quemados”. A nivel de datos promedios, ingresan aproximadamente más de 350 pacientes anuales, mientras que 600 reciben asistencia ambulatoria.
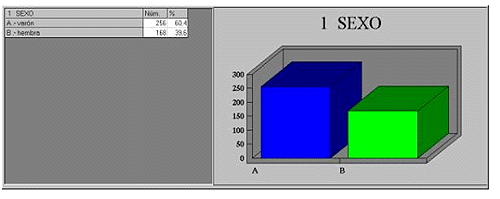
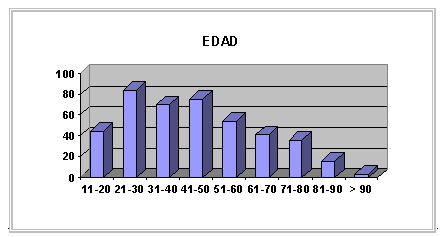
Los datos epidemiológicos más dignos de reseñar en los pacientes que precisaron ingreso en la Unidad de Quemados durante el año 2000 son:
Como podemos ver el perfil epidemiológico de un paciente quemado en ésta área de influencia, es el de un varón, en la edad productiva de la vida (entre 20-50 años), que se quema por llama, en un accidente doméstico y con quemaduras inferiores al 10% de su superficie corporal.
De estos datos se deduce que se queman sensiblemente más los hombres que las mujeres. Que en las 3 décadas más importantes de la vida (los 20, los 30 y los 40 años) se queman el 54% de los pacientes. Las quemaduras por llama y escaldadura suponen el 80% de las quemaduras atendidas y que los accidentes laborales son casi un 20% de las causas de quemadura. Los quemados más frecuentes son los que sufren quemaduras inferiores al 10% de la superficie corporal total (S. C. T). Sólo un 4, 5% de los pacientes ingresados sufren quemaduras superiores al 30% de su S. C. T.
Evaluación de necesidades y modelos de intervención en la Unidad de Quemados: el trabajo del Equipo de Salud Mental
Como premisa básica del trabajo de los profesionales de Salud Mental en una Unidad de Quemados, se considera que éste debe adaptarse a las singularidades del marco de intervención. En este caso y como se mencionara en la introducción de este trabajo:
-la situación de aislamiento físico, tanto del paciente (reducción de número de visitas y del tiempo de las mismas, además de utilizar medidas asépticas) como del equipo
-las carácterísticas de la terapéutica médica: curas dolorosas frecuentes diarias, intervenciones quirúrgicas, vendajes, inmovilidad, medidas asépticas, etc
La demanda puede originarse desde diferentes fuentes, aunque prevalece la que proviene del equipo sanitario (75-80%). Los médicos y enfermeros, en el contacto diario son los testimonios más directos sobre el estado emocional del paciente y los que detectan, con criterios basados en su praxis, los primeros signos y síntomas de alteración emocional en el paciente y/o en su entorno familiar:
Entre los motivos de demanda asistencial, es posible realizar una diferenciación respecto del tipo de paciente ingresado: pacientes con antecedentes psiquiátricos y pacientes sin antecedentes.
Pacientes con antecedentes psicopatológicos
Representan un 10% de la población ingresada. Entre los antecedentes más frecuentes encontramos los trastornos afectivos (los intentos de autólisis se consideran en este grupo) y los Trastonos mentales severos, tales como las ezquizofrenias y los trastonos bipolares. También el grupo de pacientes con problemas adictivos se incluirían en este grupo. En el trabajo psicoterapéutico con estos pacientes, hay dos ejes claros: el farmacológico y las entrevistas clínicas. Los pacientes con antecedentes de patología mental son frecuentemente las personas que requieren más número de entrevistas y mayores planificaciones de tratamiento post-alta: derivaciones, introducción y/o ajuste de tratamiento farmacológico.
También otro grupo que requiere de evaluación y seguimiento específico durante el ingreso es el conformado por la población geriátrica, que en muchos casos presenta patología neurológica, tal como cuadros de demencia.
Los pacients con retraso mental, sin comorbilidad no requieren asistencia, aunque el soporte ser ealiza de forma indirecta hacia el equipo y/o la familia. Algo similar se produce en algunas ocasiones con pacientes que presentan trastornos de la personalidad.
En muchas ocasiones el apoyo de la Asistente Social, facilitando información y agilizando las gestiones, resulta imprescindible.
Pacientes sin antecedentes psicopatológicos, pero que desde el ingreso evidencian:
-estrés agudo: recuerdos del accidente de forma intrusiva y frecuente, reexperimentación
-ansiedad: ej:aumento del dolor en las curas, temores anticipatorios excesivos,
-tristeza, inhibición afectiva y motriz:
-alteraciones del sueño:
-respuestas indeseables a la sedación anestésica durante las intervenciones quirúrgicas.
Es importante la valoración de estas conductas, en cuanto si son iniciales y remiten a los pocos dias de ingreso, una vez el paciente ha podido realizar la adaptación a su nueva situación (ingreso, curas, pronóstico, etc), como también diferenciarlas de racciones más profundas y de las que es necesario realizar una profilaxis para que no derivan en trastornos psiquiátricos. La sensibilidad del equipo sanitario para detectar y solicitar precozmente la intervención del Equipo de Salud Mental, repercute en la calidad y confortabilidad del paciente ingresado.
Es importante destacar que el hecho de llevar varios años de trabajo conjunto, facilita que hayan coincidencias claras entre la demanda formalizada por el equipo sanitario y los criterios que sostienen los profesionales de Salud Mental.
Existe además otro grupo de pacientes, a los cuales el Equipo de Salud Mental atiende específicamente y que está determinada por la detección precoz de algunas variables personales en ciertos pacientes, que pueden interferir en la evolución del tratamiento y en las secuelas posteriores: personas jóvenes (entre16-30 años), sin apoyo socio-familiar (ej: inmigrantes); características del accidentes (fallecimientos, pérdidas, como consecuencia del incidente), antecedentes de “traumas” previos, atravesar períodos de duelo; etc
En las dos últimas poblaciones descriptas, la intervención a partir de encuentros planificados con miembros de la Asociación de Quemados de Cataluña, puede ayudar a conocer más sobre los seguimiento sy encontrar recursos personales y comunitarios para facilitar la integración social, al momento del alta. Esta asociación, fue creada hace cuatro años por expacientes de la Unidad y mantiene relaciones directas con todos los miembros del equipo, aunque es autónoma.
Presentación de las actuaciones del Equipo de Salud mental
A modo general y de forma de poder sistematizar las actuaciones que se realizan en la Unidad de Quemados de Adultos, el Equipo de Salud Mental realiza:
1. Con el paciente
2. Con la familia y su entorno psicosocial
3. Con el equipo asistencial
En este trabajo nos ocuparemos especialmente de las intervenciones con el paciente y parcialmente de las que se realizan con la familia. El trabajo de rehabilitación y de apoyo al equipo asistencial de la Unidad, será tema de otro artículo
1. Con el paciente
Aspectos en los diferentes momentos del ingreso:
A . - fase Aguda. Inicial. El momento de la quemadura como acontecimiento de estrés traumático. Ingreso: dos momentos: la urgencia, que implica atención inmediata y valoración y dos posibles derivaciones: seguimiento ambulatorio o ingreso a “planta de quemados”.
B . - fase de Recuperación. Intermedia. El ingreso en la Unidad de quemados. Etapa de integración y adaptación a la sala de quemados: pasado el moemnto crítico de evaluación por urgencias, el paciente es incluído en algunos de los dos sectores: Grandes quemados o Pequeños quemados. Los criterios siempre son respecto de las caracteristicas de las heridas. Con el paso de los días y el conocimiento del equipo asistencial, el paciente va realizando un proceso de adaptación, no sólo al cambio ambiental en su situacion vital, sino a la comaprensión del accidente y sus envergadura, erespecto de las heridas y de sus posibles secuelas. De forma gradual se irán incorporando otros profesionales en su asistencia, tales como el fisioterapétuta y el terapeuta ocupacional.
No debe olvidarse que un paciente ingresado en la Unidad especializada presenta unas características especiales:
- Ingreso prolongado.
- aislamiento.
- Curas frecuentes y dolorosas.
- Intervenciones quirúrgicas con autoinjertos.
- Infecciones y alteraciones tóxico-metabólicas.
- Secuelas ( amputaciones, limitación funcional, cambios de la imagen corporal ).
- Rehabilitación dolorosa.
Todos estos factores contribuyen a aumentar el estrés físico y psicológico del paciente. La intervención asistencial, a este nivel, debe tener como finalidad disminuir el estrés situacional, ayudar al paciente a afrontar la situación y las reacciones emocionales y minimizar los efectos de tales respuestas sobre la recuperación.
C . - fase de adaptación. adaptación psicosocial, familiar y a los cambios en la imagen corporal.
Etapa de preparación al alta: en la cual se anticipan los aspectos positivos y negativos del “abandono “ de la sala.
El proceso del “alta”, debe ser vivido para el paciente como tal. No son recomendables las altas imprevistas (sin anunciarse previamente), como tampoco las altas no pactadas con el paciente. Este debe sentir que es parte activa en el momento de poder regresar a su entorno habitual.
Deben abordarse las “anticipaciones negativas”, respecto de ese momento y de sus habilidades apra afrontar las dificultades que surgirán en esa etapa.
Implica además la despedida a un entorno que ha ofrecido seguirdad y baja conflictividad, para poder ahora presentarse.
Trastornos relevantes en el ingreso:
La piel representa real y metafóricamente la barrera entre el mundo interior y exterior de la persona. Cuando la barrera se rompe, a un nivel metafórico, como ocurre en el trauma psicológico la persona se vuelve más vulnerable.
Desde el punto de vista psiquiátrico, en aquellos pacientes en los que las quemaduras se producen en unas circunstancias que el paciente percibe como amenaza para la propia vida o integridad física la consecuencia más frecuente es el:
Trastorno por estrés agudo o
Trastorno por estrés Postraumático
Este trastorno consiste básicamente en:
- La reexperimentación del acontecimiento traumático ( recuerdos, sueños angustiosos, revivir la experiencia ) con malestar psicológico ante situaciones que simbolizan o recuerdan algún aspecto del acontecimiento traumático.
- Síntomas persistentes de aumento de la activación (arousal) : insomnio, irritabilidad, sobresalto, hipervigilancia y dificultad de concentración.
- Conductas de evitación de estímulos asociados al trauma (pensamientos, conversaciones, situaciones).
- Anestesia emocional que puede interferir con las relaciones interpersonales.
Importancia del T. E. P:
. Frecuente.
. Poco conocido.
. No tiene relación con la gravedad de las quemaduras.
. Puede originar síntomas residuales ( ansiedad, pesadillas ), de larga duración, que pueden dificultar la adaptación psicosocial.
. Existe el T. E. P. de “ inicio demorado “.
. Puede prevenirse, mayoritariamente, con un tratamiento precoz.
Tratamiento
- Verbalización de la situación traumática: permitir la expresión del impacto emocional del trauma.
- psicoterapia cognitivo-conductual.
- psicoterapia de grupo.
- Psicofármacos : antidepresivos (ISRS: fármacos de primera elección).
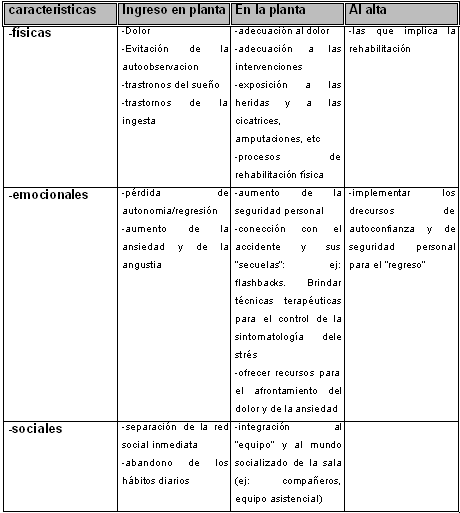
Tabla I. Síntesis de las situaciones atravesadas por los pacientes en la Unidad de Quemados
El nuevo concepto de estrés Traumático Continuado
En el trastorno por estrés postraumático que hemos descrito anteriormente, el trauma ya ha terminado y la víctima comienza a afrontar las secuelas físicas y psicológicas que el incidente le ha dejado.
En los pacientes ingresados en una unidad de quemados, aún deben atravesar un periodo de intenso sufrimiento físico y psicológico por lo que, en este caso, hablamos de estrés Traumático Continuado (3, 4).
El estrés Traumático Continuado (ETC) vendría determinado por la sumación del estrés correspondientes a las tres fases:
1 . - El acontecimiento traumático.
2 . - El difícil periodo de la hospitalización.
3 . - Las dificultades de adaptación, tras el alta, al ambiente anterior.
El ETC y el TPEP presentan síntomas similares; además, ambas situaciones traumáticas se acompañan de cambios en:
· El concepto de sí mismo (autoestima, culpabilidad).
· El concepto de invulnerabilidad.
· El concepto del mundo como un lugar seguro.
Hemos dicho que entre los tratamientos del TPEP está la abreacción: animar al paciente a explicar la experiencia traumática con expresión del contenido emocional. En el caso de un paciente quemado persiste la exposición repetida a situaciones estresantes durante el ingreso lo cual es traumático en sí mismo y también evocador del trauma original. En esta situación la abreacción puede incrementar la vulnerabilidad del paciente. Está más indicado permitir al paciente la “narración” de los acontecimientos sin estimular la catarsis emocional.
Propuestas de intervención
Es importante realizar una entrevista clínica exhaustiva junto a la posiblidad de valorar la pasación de test psicométricos. Aunque está establecida protocolarmente una batería mínima de evaluación psicodiagn´sotica, no siempre es posible su aplicación, atendiendo a la situción de limitación física del paciente. En algunas ocasiones se complementa la entrevista clínica con la lectura de las pruebas y las respuestas de la persona ingresada.
Las pruebas utilizadas son:
1. Protocolo de recogida de datos: información sociodemográfica, antecedentes psicopatológicos personales y familiares, datos del accidente
2. BDI y STAI E/R: valoración de depresión y ansiedad
3. Test de personalidad (TCI-R)
4. IES-R (Inventario de estrés subjetivo)
5. DTS: evaluación de respuestas al estrés traumático en intensidad y frecuencia
Situaciones de mayor estrés durante el ingreso y su abordaje
Aislamiento
Supone la falta de contacto directo con el entorno habitual (físico y humano) junto al especifico de la familia y otras personas signficativas. En el ingreso también perceibe el paciente que tiene también algunas dificultades para ofrecer un trato difícil de individualizar con el personal sanitario, por las rotaciones del mismo, al tiempo que atraviesa estímulos sensoriales insuficientes y cambiantes : Deprivación sensorial
El aislamiento resulta muy negativo desde el punto de vista psicológico : facilita la aparición de trastornos afectivos, alteraciones y distorsiones del pensamiento, e incluso favorece alteraciones sensoperceptivas.
Debe evitarse siempre que sea posible, frente al conflicto vital con la prevención de las infecciones y en todo caso, favorecer en el aislamiento el contacto auditivo y/o/ visual, junto a medidas de distracción: lectura, música, televisión.
Dolor
Es ampliamente reconocida la interrelación entre el dolor y la ansiedad: A mayor ansiedad, aumento del dolor. Cuando el dolor está presente durante el ingreso, a veces promovido por el tratamiento, en otros momentos de orígen subjetivo, entonces la reacción emocional más frecuente es la actitud de temor y rechazo por parte del paciente. En algunos casos aparece el “síndrome” conocido como disforia ante las curas, que se manifiesta con signos de irritabilidad, malestar, cambios de humor y aumento de la ansiedad anticipatoria, perpetuándose el circuito dolor-ansiedad.
Aunque se contempla en los protocolos de actuación médica el uso habitual de anagésicos, en algunas personas atendidas Incluso con dosis altas de analgésicos experimentan dolor durante las curas. Entonces se produce un aumento en las demandas del paciente hacia el equipo, con el deterioro de la relación entre él y el equipo, ya que lsoprofesionales perciben las demandas como continuas e insatisffactorias. El dolor, además del ingreso hospitalrio per se, favorece las conductas regresivas.
La premisa inicial y primordial es la dispensación adecuada del tratamiento analgésico. A veces no suele adecuarse en las dosis requeridas por temor a la aparición de cuadros de dependencia tóxica. Pero la evidencia en este campo ha demostrado que el riesgo es muy bajo y no correlaciona con la dosis administrada, sino que depende de otros factores, no siempre bien establecidos ni conocidos. En algunas circunstancias específicas, resulta de gran utilidad plantear la analgesia autocontrolada.
Este tratamiento médico es compatible con la inclusión de técnicas cognitivo-conductual de autocontrol: diferentes técnicas de relajación, adecuadas a las posiblidades del paciente, abordaje de esquemas y pensamientos distorsionados, trabajo en exposición, han mostrado su eficacia en esta población.
En algunos pacientes, que cursan el ingreso con presencia de algún trastorno psicopatológico o sin ella, se utilizan también psicofármacos antidepresivos-ISRS, benzodiazepinas y antipsicóticos por su efecto analgésico y/o sedante demsotrado, frente al dolor.
El abordaje de las Secuelas
La experiencia del equipo asistencial en la Unidad de Quemados adultos, lleva a que se tenga una información basada en la praxis, muy extensa. La información y el conocimiento determinado por el trabajo con cientos de pacientes es de gran ayuda para que la persona atendida puede ir configurando un “proyecto” de su estancia hospitalaria y del alta. También es el equipo quien va identificando los mecanismos de protección psicológica” que el paciente va expresando en el proceso, largo y doloroso. Frente a los mecanismos más frecuentes, se sugiere:
Negación
Respetar la negación, pues es conocido que esta mejora paulatinamente cuando la percepción de la situación hace disminuir la percepción de amenaza.
Frente a un paciente que realiza una negación, el equipo sanitario suele solicitar la intervención del Equipo de Salud Mental. El conocimiento ofrecido por las investigaciones en estrés y trauma, considera que la salud mental, en ciertas situaciones, requiere negación de la realidad. Como también el sostener la “creación de ilusión”, por parte del paciente.
La negación puede ser vista metafóricamente como un injerto para la piel dañada: nos protege del dolor, la ansiedad o la tristeza causados por una realidad que no podemos cambiar en espera de que la persona recupere la fuerza suficiente para afrontar la nueva situación.
Información
El ritmo con el cual el paciente aprende sobre sus cambios físicos, sobre las nuevas deformidades e incapacidades, debe ser progresivo y marcado por su propia “curiosidad”: Es importante responder cuando pregunta como también cuando expresa temor o desesperanza.
Conociendo los “Estilos de comunicación” habituales, pueden utilizarse estrategias adecuadas para interaccionar con el tipo de información:
-estilo “Evitador” : preferible información general por sobre la información específica.
- estilo “No evitador” : es recomendable dar información específica, atendiendo al contenido de la pregunta expuesta.
Se considera que frente a las secuelas físicas, es adecuado el ayudar a crear una atmósfera que resulte escasamente amenazadora para el paciente. Esto comporta :
- Aceptación “gradual” de la situación.
- Búsqueda de aspectos positivos: concentrarse en los aspectos que mejoran y en las posibilidades de éxito (creación de “ilusión” o esperanza).
- Ayudar a entender cuales aspectos pueden ser diferidos o demorados en su abordaje, para concentrar los esfuerzos en los más inmediatos y/o urgentes
La pérdida de la propia integridad física supone para los pacientes aceptar un cambio extremo y permanente en su vida. Debe ayudarse el paciente a elaborar este duelo y otros que también atravesará.
Regresión
Una regresión limitada es aceptable: concentrar los esfuerzos en sí mismo y aceptar ayuda permiten al paciente adaptarse a la situación de dependencia que supone el ingreso; pero la regresión excesiva junto a una posible inhibición depresiva pueden dificultar la rehabilitación por falta de colaboración.
La regresión mejora al favorecer conductas más activas asociando al paciente al proceso terapéutico. Debe favorecerse el control de la situación y alentar la autonomía : en el baño, con las comidas, llamdas telefónicas, lectura y escritura, etc.
Incertidumbre /Sensación de control
En general, durante el ingreso, el estrés empeora con la incertidumbre: sobre la gravedad, evolución, posibles secuelas, etc. , y la ausencia de control sobre la situación, dado el desconocimeinto y la sitaución de pasividad que implica el ingreso en la Unidad. .
Cuanta más información y planificación, en la medida de los posible, se favorece la “previsibilidad” de la evolución y aumenta la sensación de control.
En este sentido, dar al paciente una participación en la toma de decisiones, tales como la analgesia autocontrolada, preveer o pautar el momento de las curas, la llegada del momento de la rehabilitación fisioterapéutica, aspectos de hosteleria, etc. , suele ser muy positivos
C . - fase DE ADAPTACIÓN Reacciones frente a las secuelas:
Existe una etapa más, pero de la que escasamente se ha estudiado, que ocurre a partir del alta de la sala. No sólo se predice un alto impacto emocional, por cuanto la persona volverá seguramente al “escenario” del accidente, sino que en muchas ocasiones deberá readaptarse al entorno previo o deberá implementar muchos cambios para que la adaptación sea exitosa.
Los últimos dias del ingreso el paciente es más consciente de que:
- Cicatrización no es sinónimo de recuperación completa.
- Percibe más acusadamente el déficit funcional y estético.
Como consecuencia, aumenta la ansiedad ante la incertidumbre que supone la confrontación con las dificultades de adaptación al modo de vida anterior.
Adaptación a los cambios en la imagen corporal
Una mayoría de pacientes se adapta bien al cambio y a las secuelas. Para ellos, el regreso a su modo de vida anterior no presenta excesivos conflictos.
Algunos estudios, encuentran que aceptar los cambios en la imagen corporal depende más de la personalidad del paciente y la percepción de apoyo social que de la severidad o visibilidad de las cicatrices (4)
En los pacientes quemados la presencia de cicatrices visibles, especialmente con deformaciones faciales dificulta especialmente la adaptación. El grado de retraimiento social correlaciona con la severidad de la deformación facial.
Los pacientes con cicatrices visibles refieren que cuando están en lugares públicos notan rechazo social particularmente en forma de miradas fijas, preguntas sobre la desfiguración o comentarios a sus espaldas. ( Sus respuestas más frecuentes eran :desafio, chistes sobre ellos mismos y conductas de evitación ).
En los pacientes con cicatrices visibles es útil identificar las fuentes de autoestima del paciente.
Las cicatrices visibles se aceptan peor y producirán una adaptación más difícil en aquellos pacientes cuya autoestima esté basada principalmente en el atractivo físico o la aceptación social.
Adaptación familiar
La familia, como el paciente, pasa por una situación de duelo que debe elaborar.
Una familia funciona como un sistema en equilibrio. El trauma de la quemadura altera este equilibrio.
Si el sistema es abierto y flexible se adaptará bien, si es rígido y cerrado la nueva situación será percibida como una amenaza para su equilibrio y son posibles dos tipos de respuestas indeseables:
- Su “utilización”: pasa a ser parte del sístema y necesaria para su manteniento.
- El rechazo: este rechazo puede expresarse directamente o a través de formaciones reactivas: sobreprotección o ansiedad excesiva.
Adaptación psicosocial
Existe controversia sobre la adaptación psicosocial a largo plazo. (4, 5).
Hay estudios de adaptación satisfactoria de un 20-70 % de los pacientes, mientras que otros sugieren que un 30-40 % de los pacientes sufren consecuencias negativas que dificultan su adaptación social.
Esta variabilidad puede ser debida a varios motivos, pero es importante destacar que el seguimiento, basado en metodologías bien establecidas, es bastante difícil con esta población. Un gran número de pacientes suele evitar el contacto, después de su recuperación, a las referencias de recuerdos dolorosos.
2. Con la familia y su entorno psicosocial
Tabla II. Trabajo con el paciente y con la familia
Conclusiones
El trabajo terapéutico con pacientes ingresados en la Unidad de quemados adultos, implican varios aspectos y desafíos para el profesional de la Salud Mental. Entre los más destacables, es que gran parte de la población asistida no presenta patología psiquiátrica previa. La que puede ser objetivada durante el ingreso, es mayoritariamente abordable con recursos breves. El poder presentar una patología psiquiátrica previa, es un indicador de mayor vulnerabilidad a presentar psicopatología asociada al estrés, por lo tanto es la población que requiere mayor seguimiento durante la hospitalización y al alta.
Es durante esa última fase, la que implica el afrontamiento del paciente al marco socio-familiar previo el que causa un distrés relevante y que por las dificultades de los seguimientos, se pierde la posibilidad de mantener contacto con ellos.
Bibliografía
1)Burnside, Iain: “Psychological aspects of burn injuries”, en “Principles and Practice of Burns Managment”, Settle, JA. Editor. Churchill Livingstone ediciones, 2000
2)Curso “Abordaje integral del paciente quemado”, VIII Edición, enero 2005, Servicio de Cirugia plastica y quemados, hospital Universitario Vall d?hebron, Barcelona, conjuntamente con la Universitat autónoma de barcelona
3)Gilboa, D. , Friedman, M, Tsur, H: “The burn as a continuous traumatic stress: implications for emotional tretament during hospitalization”, Journal of Burn Care & Rehabilitation, 1994(15)-1:86-94
4)Gilboa, D: “Long-term psychosocial adjustment after burn injury”, Burns 27(2001) 335-341
5)Willebrand, M. ; Andersson, G. , Ekselius. , “Prediction of psychological health after an accidental burn”, Journal of trauma, august 2004 57(2)367-74
IMPORTANTE: Algunos textos de esta ficha pueden haber sido generados partir de PDf original, puede sufrir variaciones de maquetación/interlineado, y omitir imágenes/tablas.

Eje torácico-límbico-cognitivo en las malformaciones de la pared torácica: integración evolutiva, neurobiológica y clínica
Prof. Lic. Giselle Corti
Fecha Publicación: 13/02/2026
IA y Salud Mental - Hacia una Medicina 5P centrada en la persona
Marc Moreno
Fecha Publicación: 11/02/2026
¿POR qué NO?: Cómo prevenir y ayudar en la adicción a la pornografía
Adamed Laboratorios
Fecha Publicación: 27/01/2026
Contar lo vivido: cuando la narrativa personal ayuda a comprender el malestar emocional
Marco Antonio Aguilar Ramírez
Fecha Publicación: 05/01/2026
¿Por Qué es Esencial la Psiquiatría en la Cirugía Bariátrica? Impacto en Ansiedad, Depresión y Comportamiento Alimentario
Deldhy Nicolás Moya-Sánchez
Fecha Publicación: 28/12/2025
A solas conToni Ramos-Quiroga
Adamed Laboratorios
Fecha Publicación: 01/12/2025