Repositorio de Artículos | Congreso Virtual Internacional de Psiquiatría, Psicología y Salud Mental (Interpsiquis) | IX Edición | 2008
Trastornos relacionados con el alcohol, enfoque teórico-práctico.
Autor/autores: I. Morán Sánchez
RESUMEN
El alcoholismo constituye una fuente importante de morbi-mortilidad. Según la OMS es la tercera causa en el mundo occidental de años de vida con discapacidad. Se le atribuyen 20. 000 muertes anuales en España siendo los costes asociados a su consumo excesivo superiores a los 3600 millones de euros anuales.
Supone un importante problema de salud que requiere atención clínica tanto a nivel ambulatorio como en las urgencias de los hospitales generales. Nuestro objetivo es hacer una revisión de los aspectos más destacados que nos encontramos en nuestro quehacer clínico desde un enfoque teórico-práctico.
Palabras clave: alcohol
Tipo de trabajo: Conferencia
Área temática: Adictivos, Trastornos relacionados con sustancias y trastornos adictivos .
Trastornos relacionados con el alcohol, enfoque teórico-práctico.
Morán Sánchez I; De Concepción Salesa A; Lopez Marco Deborah, Guillamon Véliz MA.
El alcoholismo constituye una fuente importante de morbi-mortilidad. Según la OMS es la tercera causa en el mundo occidental de años de vida con discapacidad. Se le atribuyen 20. 000 muertes anuales en España siendo los costes asociados a su consumo excesivo superiores a los 3600 millones de euros anuales. Supone un importante problema de salud que requiere atención clínica tanto a nivel ambulatorio como en las urgencias de los hospitales generales. Nuestro objetivo es hacer una revisión de los aspectos más destacados que nos encontramos en nuestro quehacer clínico desde un enfoque teórico-práctico.
Introducción
Entendemos alcoholismo como “el problema social determinado por el consumo de alcohol exagerado en la colectividad” (1)
El alcohol constituye la tercera causa en el mundo occidental de años de vida con discapacidad (2) por detrás del tabaco y la hipertensión. Se le atribuyen 20. 000 muertes anuales en España y los costes asociados a su consumo excesivo superan los 3600 millones de euros anuales (3). En España (4) el 16, 4% población entre15 y 65 años son bebedores de riesgo, de los cuales un 22, 1% son varones y un10, 6% mujeres.
El patrón de consumo vitivinícola se está sustituyendo por consumo de cerveza y destilados, concentrados en fin de semana sin distinción de sexos y asociado con el “ocio y diversión”. Este nuevo patrón de consumo comporta mayor prevalencia de alteraciones psiquiátricas y conductuales que el realizado por nuestros antepasados.
Abordaremos dos grandes bloques sintomáticos: Consumo de riesgo y perjudicial, síndrome de Dependencia Alcohólica (SDA), Intoxicación etílica aguda.
Consumo de riesgo y consumo perjudicial
La OMS (5) define el consumo de riesgo (harzadous drinking) como un patrón de consumo actual que si se mantiene puede acabar ocasionando daños para la salud física o mental al individuo, sin que este refiera tener problemas médicos o psiquiátricos en la actualidad. Se considera consumo de riesgo
Existen otros instrumentos no validados aún, específicos para gestantes y urgencias hospitalarias. No se recomienda utilizar los marcadores bioquímicos como instrumento de cribado de consumo excesivo.
Técnicas de consejo breve
El término engloba dos tipos distintos de intervenciones destinadas a la reducción del consumo en bebedores de riesgo:
Intervenciones mínimas: son muy breves (5-10 minutos). Se basan en la administración de un consejo breve al paciente.
Intervenciones breves: son breves pero no tanto (15-20 min. ). Se basan en la teoría transteórica del cambio (9) y en los principios de la entrevista motivacional (10). El terapeuta intenta promover cambio de hábitos generando una relación empática que haga al paciente protagonista de su propio cambio potenciando su autoeficacia y su nivel de responsabilidad y compromiso con el proceso. La evidencia científica avala la eficacia y efectividad de estas intervenciones con una reducción de consumos de un 20% con una permanencia de los efectos positivos durante largo tiempo.
Síndrome de dependencia alcohólica
Se utilizan los criterios del DSM-IV(11) de los trastornos relacionados con sustancias (ver tabla). Los criterios del SDA son cualitativos a diferencia de los que se utilizan para el consumo de riesgo que son cuantitativos.
Tratamiento
Se ha producido un cambio en el abordaje terapéutico desde modelos de confrontación y autoritarios hasta en los que se tienen en cuenta aspectos bipsicosociales con un terapeuta que acompaña y asesora
Distinguimos dos fases: desintoxicación (1-2 semanas) y deshabituación (aprox. 2 años). Ambas se suceden sin solución de continuidad.
Desintoxicación alcohólica (2; 12; 13)
Incluye tanto el tratamiento como la prevención del SAA. Constituye la fase inicial del tratamiento del SDA y persigue la interrupción de los consumos. Puede realizarse de forma programada o presentarse como urgencia médica. Será una emergencia cuando exista: a) algún signo o síntoma de abstinencia b) alguna complicación médica grave (ascitis, etc. ) d) trastornos familiares o sociales graves.
La desintoxicación se realiza con tratamiento farmacológico en la mayoría de los casos. Está indicada si:
a) Existe algún signo o síntoma de abstinencia en el mto de la exploración
b) Si el paciente bebe en ayunas, refiere temblores u otros signos matutinos de abstinencia
c) Si existen antecedentes de cuadros abstinenciales
No se puede predecir con exactitud la aparición del SAA al no existir ningún marcador biológico fiable, por lo que muchos autores recomiendan el uso de fármacos de forma preventiva en todas las desintoxicaciones. Otros autores afirman que la interrupción del consumo de alcohol de forma brusca produzca siempre un SAA subclínico que a través de un mecanismo de sensibilización neuronal o kindling puede generar daño cerebral y mayor riesgo de posteriores síndromes de abstinencia.
A pesar de todo lo anterior existen algunas situaciones en las que la desintoxicación está contraindicada o es innecesaria:
a) Pacientes que beben intermitentemente y nunca han presentado un SAA
b) Pacientes que no hayan ingerido alcohol en las últimas 72 horas y no presenten ningún signo o síntoma de abstinencia (siempre descartando la ingesta de benzodiacepinas o anestésicos que pudieran haber retrasado el SAA)
c) Pacientes que no acepten una abstinencia absoluta de alcohol a corto plazo
El tratamiento para evitar el SAA se basa en:
1. Fármacos sedantes para la hiperexcitabilidad del SAA
2. Vitaminoterapia
3. Restablecimiento del equilibrio electrolítico
1. Fármacos sedantes
Se utilizan fármacos con tolerancia cruzada con el alcohol, de elección son las BZD de vida media larga ya que previenen las convulsiones y/o el delirium:
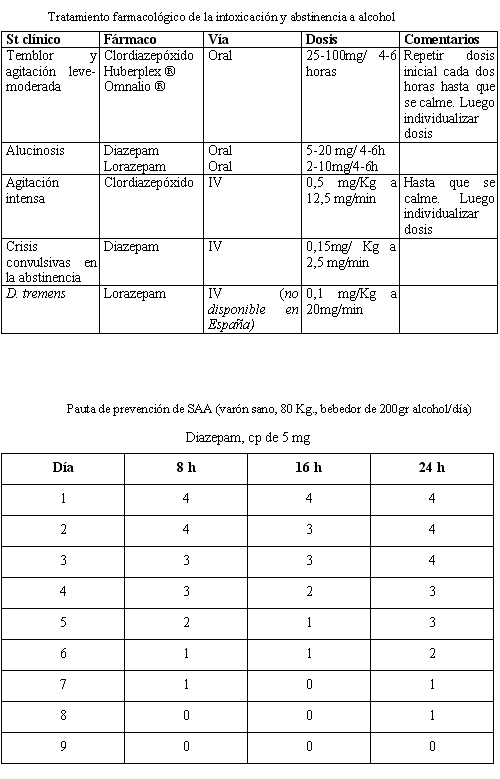
a) BZD de vida media larga: Diazepam, clordiazepato, clonacepam y clordiazepóxido a dosis mayores que las ansiolíticas, en pautas decrecientes durante menos de dos semanas. Las dosis dependen del peso del paciente y de la cantidad de alcohol ingerida habitualmente (Ver tablas al final de apartado)
b) BZD de vida ½ corta: lorazepam y el oxazepam en pacientes con signos o sospecha de hepatopatía y también en ancianos
c) Clormetiazol (Distraneurine®) que por su potencial adictivo, riesgo de hipotensión y depresión repiratoria deben reservarse para medio hospitalario. (7-14 cápsulas vía oral/día en 4 tomas y pauta decreciente de 1 cáps. por día hasta retirada)
d) La carbamazepina a dosis de 800mg/día ha demostrado ser eficaz. Tiene como ventajas un riesgo de abuso mínimo y como limitaciones sus efectos secundarios e interacciones. En los últimos años se están usando otros anticomiciales asociados a benzodiacepinas. Los resultados son buenos pero la experiencia es limitada y carecemos de datos en monoterapia
e) Otros fármacos coadyuvantes: antagonistas de los receptores β -adrenérgicos, clonidina y la tiaprida. No son eficaces para el tratamiento de las crisis convulsivas. La tiaprida no tiene capacidad adictiva ni es hepatotóxica ni potencia los efectos del alcohol ni produce depresión respiratoria. Indicada si existen dudas sobre la abstinencia y para tratamiento dependencia leve-moderada a dosis de 300-1000 mg/día
2. Vitaminoterapia
Administrar 100-200 mg tiamina IM durante 3 días y 300mg vía oral el resto de la desintoxicación (1 comprimido Benerva®) para prevenir encefalopatía de Wernicke-Korsakoff. Siempre previo a la administración de glucosa. También un complejo polivitamínico (B6, B12) y ácido fólico.
3. Restablecimiento del equilibrio electrolítico
La reposición de líquidos está indicada en caso de hTA, vómitos, diarrea, diaforesis o fiebre. No sobrehidratar de forma rutinaria. Tampoco indicados de forma rutinaria α -2 agonistas, Mg (salvo déficit o arritmias cardiacas) o antipsicóticos para el SAA.
Deshabituación (2; 12; 13)
Se debe organizar una estrategia terapéutica a largo plazo (1-2 años) con una buena alianza terapéutica y combinación de recursos psicoterapéuticos y farmacológicos. Tiene como objetivos:
a) Que el paciente se recupere de las secuelas psíquicas, familiares y sociolaborales de su dependencia
b) Que aprenda a llevar una vida satisfactoria en ausencia de bebidas alcohólicas
c) Que adquiera conciencia de enfermedad y habilidades para prevenir recaídas
a) Tratamientos farmacológicos: los únicos de eficacia comprobada son el disulfiram, acamprosato, naltrexona y topiramato.
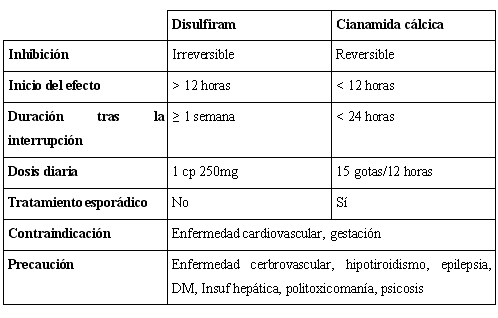
1. Fármacos antidipsotrópicos, aversivos o interdictores: inhiben la aldehído deshidrogenasa y provocan un incremento de los niveles plasmáticos de acetaldehído, provocando la “reacción antabús” (taquicardia, hTA, rubefacción, cefalea…). El temor a la reacción condiciona al paciente a no consumir. El número de estudios que demuestran su eficacia es escaso. Ésta aumenta con la supervisión de un familiar o persona responsable y asociando el tratamiento con disulfiram con otros programas de tratamiento, tanto psicosocial como farmacológico. Se recomienda no utilizarlos en pacientes con enfermedades médicas graves. La evidencia no sostiene el uso de implantes.
Se emplean el disulfiram y la cianamida cálcica (Colme ®) El metronidazol, el ketoconazol y la cefotaxima tienen también ese efecto si se mezclan con el alcohol. La cianamida tiene menos efectos tóxicos (aunque es más hepatotóxico) y es menos efectiva como aversivo.
Como efectos secundarios: somnolencia inicial (dar por la noche), fatiga, sabor metálico, ocasionalmente cefalea, exantema, neuropatía, impotencia. La mayoría de las reacciones alcohol-disulfiram son limitadas y ceden a los antihistamínicos orales. En ocasiones arritmias e hTA grave que precisan antihipertensivos y corticoides IV.
2. Fármacos anti-craving: actúan disminuyendo el deseo compulsivo o imperioso de alcohol o craving. Los clasificaremos según el sistema neurotransmisor donde actúan (14):
1. Fármacos gabaérgicos y de acción sobre el sistema NMDA-glutamato: acamprosato. Derivado simple del aminoácido taurina. Es agonista GABA e inhibidor en los receptores glutamatérgicos tipo NMDA. Tiene eficacia demostrada en a) prevención de recaídas a medio y largo plazo; b) incremento de la adhesión al tratamiento, y c) una posible reducción del craving para alcohol. La dosis es de 1998 mg/ día (6 cápsulas) repartidos en tres tomas, antes de las comidas, durante al menos seis meses. Efecto secundario más frecuente: diarrea. No interacciona con el alcohol ni con otros fármacos usados en el tratamiento del alcoholismo, no está contraindicado en casos de hepatopatía, sí en insuficiencia renal. Previene la abstinencia pero no tiene efecto sobre el paciente que reinicia el consumo
2. Antagonistas opiáceos: inhiben las propiedades reforzantes del alcohol derivadas de la activación del sistema opioide endógeno y modulan la actividad dopaminérgica que se ha relacionado con el craving. La naltrexona reduce la liberación refleja de DA en el núcleo accumbens. Es el fármaco más utilizado, un antagonista opioide puro. En diversos estudios controlados y metaanálisis la naltrexona vs placebo mejora las siguientes variables: tasa de recaída, tiempo hasta el primer consumo, días de consumo y niveles de consumo. También se ha usado en sujetos no dependientes que abusan del alcohol y en programas de reducción de daños. En sujetos que reinician consumo durante la deshabituación la naltrexona evita el descontrol. Es útil en sujetos con dependencia psicológica marcada y si se asocia a terapia cognitivo-conductual. Dosis única de 50mg por la mañana (o por la noche si experimenta somnolencia). efectos secundarios más frecuentes: nauseas y cefalea. Si se suprime en el 3-4 mes desaparece su efecto terapéutico. Duración del tratamiento: mínimo 6 meses.
3. Topiramato: evidencia consistente pero incipiente y escasa. topiramato vs placebo mejora las siguientes variables: menor número de consumiciones alcohol/ día consumo; menos días de consumo excesivo, más días de abstinencia y mayor disminución de la GGT. No se han replicado estos resultados con otros antiepilépticos. Desventajas: posología ascendente (se alcanza la dosis de 150-200mg al segundo mes de tratamiento) Efectos secundarios: parestesias, somnolencia, enlentecimiento psicomotor, déficit de memoria y pérdida de peso. Tiene acción antiimpulsiva inespecífica que lo hace útil tanto en pacientes en desintoxicación como en los que siguen bebiendo.
b) tratamiento. psicológico: el proyecto MATCH (15) ha demostrado la efectividad de tres tipos de tratamiento psicológico: motivacional, cognitivo-conductual y orientado a los “12 pasos”( alcohólicos Anónimos), sin encontrar diferencias relevantes entre los tres. Están en desuso los tratamientos conductuales y los de exposición a estímulos, mientras que los tratamientos motivacionales (ya comentados, son los más utilizados, sobre todo en formato grupal)y los de prevención de recaídas (de orientación cognitivo-conductual, que agrupa las situaciones de riesgo en cuatro categorías: a) frustración y enfado; b) tentaciones interpersonales; c) estados emocionales negativos y d) tentaciones interpersonales)son los más utilizados tanto en formato grupal como individual
Intoxicación etílica aguda
La Intoxicación Etílica Aguda (IEA) es un síndrome clínico producido por la ingesta de bebidas alcohólicas en cantidad superior a la capacidad metabólica de la persona. El cuadro clínico depende de la cantidad ingerida y de la tolerancia individual.
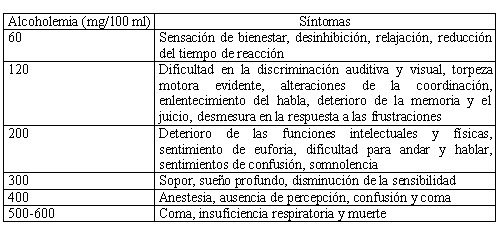
Se suele distinguir entre embriaguez típica y atípica. Los primeros signos de embriaguez aparecen con alcoholemias relativamente bajas, y el riesgo de muerte por insuficiencia respiratoria aparece a partir de los 400-500mg/dl de alcohol en sangre. Las fases de la embriaguez típica son las siguientes:
Las embriagueces atípicas se caracterizan por cursar con cambios bruscos y graves del comportamiento, excitación psicomotora, heteroagresividad ilusiones y/o alucinaciones. Se presentan con alcoholemias inferiores a 150 mg/dl y se han descrito aunque raramente en alcoholemias inferiores a 40 mg/dl.
Tratamiento (2; 12; 13)
El tratamiento es sintomático y varía en función del nivel de conciencia del paciente y el tiempo transcurrido desde la ingesta:
• Personas sin dependencia etílica y alcoholemias inferiores a 200mg/100ml: reposo y observación, control de constantes, decúbito lateral y ambiente tranquilo y con poca luz
• Intoxicaciones etílicas moderadas: lo anterior más 100mg tiamina IM en dosis única y 300mg/ día vía oral 3 días consecutivos
• Intoxicaciones graves o riesgo evidente de coma etílico: control constantes y evitar complicaciones (insuficiencia respiratoria, broncoaspiración, hipoglucemia y shock. )
• Si: paciente estuporoso, Glasgow inferior a 10, abolición reflejo tusígeno o nauseoso, insuficiencia respiratoria, acidosis metabólica o PAS< 90 mmHg: tratamiento hospitalario (cuadro remite normalmente en menos de 24 horas)
Síndrome de abstinencia (2; 12; 13)
La abstinencia a alcohol incluso cuando no exista delirium tremens (DT) puede ser un cuadro grave con crisis comiciales e hiperactivación autónoma. Predisponen o agravan la abstinencia: la fatiga, la desnutrición, las enfermedades físicas y la depresión. El DSM- IV (11) enumera los criterios clínicos (Ver tabla).
Diagnóstico y manifestaciones clínicas
El signo clásico del SAA es el temblor. Aparece 6-8 horas después del último consumo. Los st psicóticos y perceptivos entre las 8-12 horas y las crisis entre las 12-24 horas. El DT a las 72 horas (puede aparecer en la primera semana). A veces El SAA no sigue esta progresión y parece directamente un DT. El temblor puede ser parecido al fisiológico con temblores continuos de gran amplitud y superiores a 8 Hz o al temblor familiar con actividad inferior a 8 Hz.
Las crisis son generalizadas, estereotipadas y de tipo tónico-clónicos. Suelen tener más de una crisis 3-6 horas después de la primera. El estatus epiléptico es infrecuente (menos de un 3% de los pacientes) la actividad comicial debe hacernos pensar en lesiones cerebrales, infecciones, neoplasias SNC y otras enfermedades cerebrovasculares. El abuso crónico de alcohol produce hipoglucemia, hiponatremia e hipomagnesemia, trastornos que se asocian a las crisis convulsivas.
Otros síntomas: irritabilidad general, trastornos gastrointestinales y aumento actividad del sistema nervioso simpático (ansiedad, activación, sudor, rubor facial, midriasis, aumento frecuencia cardiaca e HTA leve.
Tratamiento
El tratamiento de las formas leves y moderadas es similar a las pautas de prevención del mismo, aunque las dosis de benzodiacepinas sean algo mayores y se requiera mayor monitorización. Las formas más graves requieren tratamiento hospitalario
Delirium (2; 12; 13)
El DT es la forma más grave del SAA y es una urgencia médica. Si no se trata su tasa de mortalidad es del 20% (normalmente por enfermedades intercurrentes, neumonía, enfermedades renales, insuficiencia hepática y fallo cardiaco). Aproximadamente el 5% de los pacientes con trastornos relacionados por el alcohol que ingresan en un hospital padecen DT. Aparecen en personas de 30-40 años tras 5-15 años de ingesta excesiva. La hepatitis o la pancreatitis predisponen al DT
Tratamiento
El mejor tratamiento es la prevención. Las pautas de tratamiento ya las hemos señalado. Se deben evitar los antipsicóticos porque disminuyen el umbral convulsivo y suministrar una dieta rica en calorías y carbohidratos y vitaminas. En la medida de lo posible hay que evitar la contención mecánica y los anticomiciales ya que no sirven para el tratamiento de las crisis de la abstinencia.
Bibliografía
(1) Freixa F, Soler Insa PA. Toxicomanías: un enfoque multidisciplianario. Barcelona: Fontanela, 2007.
(2) Gual A. alcoholismo. In: Vallejo Ruiloba J, editor. Introducción a la psicopatología y a la psiquiatría. Barcelona: Masson, 2006: 599-615.
(3) Portella E, Ridao M, Carrillo E. El alcohol y su abuso; impacto socioeconómico. Madrid: Editorial Médica Panamericana, 1998.
(4) Plan Nacional de drogas 2005 Encuesta domiciliaria. Plan Nacional de drogas. Madrid: Ministerio de Sanidad, 2005.
(5) Trastornos mentales y del comportamiento CIE 10. Organización Mundial de la salud. Madrid: Meditor, 1992.
(6) Contel M, Gual A, Colom J. Test para la identificación de trastornos por uso de alcohol (AUDIT): traducción y validación al catalán y al castellano. Adicciones 1999.
(7) Gual A, Segura L, Contel M. Audit-3 and Audit-4: Efectiveness of two short forms of the alcohol use disorders identification test. alcohol 2002; 37:591-596.
(8) Gual A, Contel M, Segura L. El ISCA (Interrogatorio Sistematizado de Consumos Alcohólicos), un nuevo instrumento para la identificación precoz de bebedores de riesgo. Med Clin 2001; 117:685-689.
(9) Prochaska JO, Di Clemente CC. Towards a comprehensive model of change. In: Miller WR, Heather N, editors. Treating addictive behaviours: Processes of change. Nueva York: Plenum, 1986.
(10) Miller WR, Rollnick S. La entrevista motivacional. preparar para el cambio de las conductas adictivas. Barcelona: Adiciones Paidós Ibérica SA, 1999.
(11) American Psychiatric Association. Diagnostic and Statiscal Manual of Mental Disorders DSM-IV. 4 ed. Barcelona: Masson, 2002.
(12) Kaplan HI. Trastornos relacionados con al alcohol. In: Kaplan HI, Sadock BJ, editors. Sinopsis de psiquiatría. Madrid: Panamericana, 2007: 445-463.
(13) Poyo Calvo F. Tratamientos farmacológicos en alcoholismo. In: Poyo Calvo F, González Sánchez JC, editors. Manual práctico sobre manejo de adicciones y patología asociada. Madrid: Bristol- Myers Squibb, 2006: 59-69.
(14) Soyka M. Relapse prevention in alcoholism. Recent advances and future possibilities. Drug Therapy 1997; 7:313-327.
(15) Project MATCH Research Group. Project MATCH Research Group: Matching alcoholism treatments to client heterogeneity: treatment main effects and matching effects on drinking during treatment. J Stud alcohol 1998; 59:631-639.
IMPORTANTE: Algunos textos de esta ficha pueden haber sido generados partir de PDf original, puede sufrir variaciones de maquetación/interlineado, y omitir imágenes/tablas.



Articulos relacionados
-
Propuesta de tratamiento integrador para el consumo perjudicial de alcohol Mª Jesús García Cantalapiedra et. al
Fecha Publicación: 18/05/2025-
EMT en el tratamiento de la abstinencia en el consumo de sustancias Sara Márquez Sánchez et. al
Fecha Publicación: 18/05/2025-
Proyecto UNATI. Los efectos del alcohol a partir de los 50 años Adamed Laboratorios
Fecha Publicación: 01/10/2024-
Alcohol y patología dual María Robles Martínez
Fecha Publicación: 11/06/2024-
Motivos de reingreso en la Unidad Patología Dual de CAEM en pacientes con diagnóstico de abuso o dependencia de alcohol Raúl Guijarro Palma et. al
Fecha Publicación: 20/05/2024-
La terapia de aceptación y compromiso y sus beneficios en la patología dual: a propósito de un caso Valeria Villarino Hernández et. al
Fecha Publicación: 20/05/2024
-
-
-
-
-



