El trastorno por Deficit de atención con hiperactividad (TDAH) es un tratorno de conducta que comienza en niños que puede continuar en la adolescencia y que se prolonga en los adultos. El objetivo del trabajo es valuar la eficacia del programa de seguimiento a los adolescentes diagnosticados con TDAH dirigido por especialistas en salud mental.
Se aplicará un diseño de intervención, en adolescentes diagnosticados de trastorno por Deficit de atención e hiperactividad segun los criterios del DSM-IV, de ambos sexos, con edades comprendidas entre los 12 y 18 años. El programa de seguimiento esta constituido por 3 periodos: formación, visitas sucesivas, y evaluación.
Programa de seguimiento en adolescentes con TDAH y consumo de sustancias dirigido por enfermeros especialistas en salud mental.
Beatriz Parrado Soto*; Elsa Castellà Lázaro**.
EUI Sant Joan de Déu
PALABRAS CLAVE: Deficit de atención con hiperactividad, adolescencia, Consumo de sustancias, Educación para la salud.
(KEYWORDS: Deficit of Attention with Hyperactivity, Teenagers, Substances addiction, Education for the health. )
Resumen
El trastorno por Deficit de atención con hiperactividad (TDAH) es un tratorno de conducta que comienza en niños que puede continuar en la adolescencia y que se prolonga en los adultos. El objetivo del trabajo es valuar la eficacia del programa de seguimiento a los adolescentes diagnosticados con TDAH dirigido por especialistas en salud mental. Se aplicará un diseño de intervención, en adolescentes diagnosticados de trastorno por Deficit de atención e hiperactividad segun los criterios del DSM-IV, de ambos sexos, con edades comprendidas entre los 12 y 18 años. El programa de seguimiento esta constituido por 3 periodos: formación, visitas sucesivas, y evaluación.
Abstract
The disorder for Deficit of Attention with Hyperactivity (TDAH) is a problem of conduct that begins in children that it can continue in the adolescence and maybe it extends in the adults. The aim of the work is value the efficiency of the program of follow-up to the teenagers diagnosed with TDAH directed by specialists in mental health. A design of intervention will be applied, in teenagers diagnosed of Disorder by Deficit of Attention and Hyperactivity according to the criteria of the DSM-IV, of both sexes, by ages included between 12 and 18 years. The program of follow-up this one constituted by 3 periods: training, successive visits, and evaluation.
Introducción
El trastorno por Deficit de atención con hiperactividad (TDAH) es un tratorno de conducta que comienza en niños que puede continuar en la adolescencia y que se prolonga en los adultos. afecta a un 3-6% de la población infantil o sea una gran parte de la población española. Si ya es impactante esta cifra, hay que tener en cuenta que el 50- 60 % de niños con TDAH continuan con la clínica en la adolescencia y adultez, la enfermedad se cronifica. Pero ahí no acaba todo; la comorbilidad, las conductas de riesgo y de relación con trastornos de personalidad y otras enfermedades mentales graves es muy elevada.
El TDAH puede empezar a observarse en los primeros tres años de vida. En esta etapa neonatal y primera infancia se observa en dicho niños problemas en el sueño, en la alimentación, inquietud e irritabilidad.
Pero es a partir de los 4 -6 años de edad y coincidiendo con la escolarización, cuando se detecta la disminución de la atención, considerado uno de los síntomas que definen al niño con TDA-H junto a la impulsividad e hiperactividad. Estas tres manifestaciones son comunes en todos los niños con este cuadro clínico, sin embargo el grado de severidad es diferente en cada caso.
si la enfermedad evoluciona agravandose con el tiempo causan una serie de síntomas diferentes a los que se presentan en la infancia como son
• la alteración en el rendimiento académico
• problemas en la adaptación laboral
• problemas en las relaciones interpersonales
• conducción temeraria
• conductas delictivas.
No solo se agrava la clínica sino que fomenta la posibilidad de padecer otras enfermedades mentales:
• drogodependencias (25-50%)
• T. bipolar (10%)
• ansiedad (10-30%)
• Sd Tourette ( 34%)
• Alta prevalencia con Trastornos de la personalidad limite, antisocial, disocial, trastorno explosivo intermitente, T. Negativista Desafiante…
Tras conocer esta morbilidad nos preguntamos…Si Nosotros como profesionales sanitarios de salud mental observados los antecendentes psiquiatricos infanto juveniles de pacientes con una enfermedad mental severa como T. E. A, T por ansiedad, drogodependecias…¿encontraremos un TDAH de base que no ha sido diagnosticado?
A pesar de la repercusión clinica, la prevalencia y la morbilidad de esta enfermedad son escasos los estudios que se han llevado a cabo hasta ahora, poniendose de manifiesto la necesidad de desarrollar y evaluar mas estratégias terapéuticas y preventivas en estas personas.
En la actualidad se han incrementado las investigaciones y trabajos publicados Se estan dando pasos agigantados que permitiran conocer mejor la patología , pero. . . ¿Por que aún existe un gran desconocimiento de la sociedad e incluso de los profesionales sanitarios acerca de como actuar y que hacer con el niño, adolescente o adulto que padece TDAH?
Son numerosas areas las que necesitan ser estudiadas mas a fondo y todavia queda un largo camino por recorrer en el estudio de esta enfermedad.
. ANTECEDENTES
Aunque en la actualidad el TDAH se esta convirtiendo en un “trastorno de moda” que aparece reiteradamente en periodicos, revistas y incluso en debates de televisión, estamos hablamdo de una patología descrita desde hace más de 100 años.
Ha recibido una gran variedad de nombres a lo largo de la historia. Entre ellos se destacan el de “ disfunción cerebral menor”, ” lesión cerebral mínima”, “disfunción cerebral mínima”, “síndrome del niño hiperactivo”, “reacción hipercinética de la infancia” y “síndrome hipercinético. ”1
En la actualidad se define como “Déficit de atención con hiperactividad” según los criterios diagnosticos del DSM-IV. 2
Si hacemos referencia a los antecedentes históricos de esta enfermedad se observa que el TDAH se ha descrito desde la antigüedad.
Miles de años atrás, concretamente en la éra prehistórica, la actitud hiperactiva permitía explorar rápidamente amenazas para defenderse, encontrar cobijo y comida. El temperamento innato del hiperactivo su impulsividad e inquietud, eran fundamentales para el clan, se puede decir que la persona que tuviera estas características, era la “voz cantante”, el jefe del grupo.
Remontadonos a la edad contemporánea, esta actitud hiperactiva se ha descrito incluso en personajes de la literatura infantil tan famosos como Tom Sawyer. El relato de este personaje describe su comportamiento que es característico del niño hiperactivo.
En el siglo pasado, no se conocen exactamente cuales fueron los primeros estudios acerca de la hiperactividad. Uno de los pioneros Henreich Hoffman( Alemania, año 1845) fue el primero que describió la “inestabilidad motora”, dandole Denoor el nombre de “corea mental” en 1901 en la obra sobre Educación Infantil. Para este autor los niños que padecen este trastorno podían presentar retraso mental, o no, y clínicamente se caracterizarían por:
• Una afectividad voluble.
• Un déficit muy importante en los mecanismos de inhibición conductual y en la atención sostenida
• Necesidad constante de movimiento y de cambios constantes en su entorno inmediato y estimular. 3
En 1897, Bourneville describe “niños inestables” caracterizados por una inquietud física exagerada, una actitud destructiva, a la que se suma un leve retraso mental. 4
En el año de 1902 el doctor George Still presentó una primera descripción de esta enfermedad, definiéndola como un “defecto anormal en el control moral en los niños”5 , Still consideró que los rasgos de estos niños obedecian a un tratornode caràcter crónico , de origen biológico (innato) y que no estaba causado por una educación inadecuada o por un ambiente adverso 6. Por otra parte , este autor, agrupa de forma precisa esta patología; señala niños inquietos, violentos y molestos, revoltosos, destructivos, dispersos. . . 4
La primera descripción como síndrome, aunque incompleta y en la línea pedagógica la propuso Boncourt en 1905. 3 Este autor describe al “escolar inestable” como aquel que presenta grandes dificultades de aprendizaje que relaciona con los déficit atencionales “ sea para escuchar, responder o aprender.
En la década de 1930, Charles Bradley supuso que la administración de benzedrina, una anfetamina racémica, en pacientes a los que se les realizaba una punción lumbar, estimularía la secreción del plexo coroides, con lo que disminuirían los dolores de cabeza provocados por la punción. El efecto sobre el dolor de cabeza fue insignificante, pero para su sorpresa, los profesores reportaron una mejoría en el aprendizaje y la conducta de algunos niños, que cesó cuando la benzedrina fue suspendida. Bradley utilizó entonces la benzedrina en un ensayo abierto en 1937; el resultado fué que la mitad de los jóvenes mostraron “dramático mejoramiento en el aprendizaje y conducta; estaban más interesados en su trabajo y lo realizaban más rápido y eficientemente”. Bradley apuntó que el mejoramiento escolar era notable debido a que los niños eran de inteligencia normal. Además del beneficio escolar, Bradley observó mejoría en la conducta social y familiar con aparente incremento del control voluntario. A pesar de esta evidencia “el uso del medicamento en niños fué condenado y repleto de controversias, falsos reportes y antagonismos”, por lo que este revolucionario descubrimiento fue largamente ignorado hasta la década de 1960 cuando el metilfenidato se encontró efectivo en el tratamiento de los trastornos de atención 5
En 1931 Shilder realiza una observación clara que mantiene hasta nuestros tiempos. Refiere la presencia de la hipercinesia en pacientes con antecedente de sufrimiento neonatal señalando una base organica en esta patología. 4
En 1934 Kahn y cohen proponen el termino “sindrome de impulsividad organica” para explicar el origen del TDAH. Estos autores proponen la disfunción troncoencefálica como origen de la labilidad psíquica de estos niños y otras patologías conductuales. 4
Continuando con las teorias etiologicas del TDAH, Blau en 1938 describió trastornos crónicos de la conducta en niños que sufrieron lesiones cefálicas: al estudiar un grupo de doce casos, al menos en cinco pudo demostrar fractura del frontal en la placa de rayos x. La alteración esencial en estos niños fué un cambio en la personalidad y el carácter “la conducta se torna hiperquinética, irresponsable, irrestricta, inmanejable y antisocial, con una relativa conservación de las facultades intelectuales”. 5
Levin en 1938, describió la relación entre la falta de descanso en niños y lesiones cerebrales, principalmente del lóbulo frontal, y comentó la consistencia con estudios realizados años antes en primates. En efecto, en 1876 Ferrier había publicado que primates con lesiones del lóbulo frontal presentaban sobreactividad sin descanso, alternando momentos de apatía con agitación y deambulación sin propósito, fenómeno que explicó como defecto de una función motor-inhibitoria del lóbulo frontal 5
En las decadas de 1950 y 1960, se acuña el termino de “disfunción cerebral minima”. los investigadores empezaron a darse cuenta de que la mayoria de los niños con TDAH nunca habian sufrido daño cerebral alguno, esto implicaba que el cerebro era normal pero tenía una leve disfunción que era la que ocasionaba en relaidad conductas problematicas. 6
El doctor Ben Feingold, antiguo profesor de alergia en San Francisco fue el primero en sugerir la existencia de una relación entre la dieta y la hiperactividad en 1973. 6
Con la publicación del DSM-III se sustituye el termino de disfunción cerebral minima por el de deficit de atención que más tarde en 1987 con la revisión del DSM-III se presentó el término actual “Trastorno por Déficit de la atención e Hiperactividad”, como actualmente se define tambien el DSM-IV. 6
. SITUACIÓN ACTUAL
Durante todos estos años se ha centrado el estudio del TDAH en la población infantil, pero actualmente cada vez se identifican más en mujeres, adolescentes y adultos . 9
Hasta mediados de la decada de los 80 creiamos que se trataba de un trastorno que parece llegar hasta la pubertad. Pero eso no es del todo cierto, el TDAH continua con la edad adulta en un 50- 60% de los individuos que lo padecian siendo jovenes. 7
al cronificarse la enfermedad, los síntomas se agravan incrementado las posibilidades de padecer trastornos comorbidos relacionados.
El National Institute Of Mental Health correlacionó los trabajos publicados por el Prof. R. A. Barkley en J. Am Acad. Child Adolesc. Psychiatry en 1998 ofreciendo unos datos relevantes: “Mas del 50% de los niños o adolescentes con TDAH presentan como mínimo un trastorno comorbido “En dicho estudio se concluye que entre el 40-60% de la población con TDAH, presentan un trastorno negativista desafiante y el 20-40% un trastorno disocial, son pacientes con alto riesgo de presentar conductas de abuso de sustancias, violencia y delincuencia, así como la presencia de un mayor número de embarazos en adolescentes TDAH. 8
Otros trastornos mentales como por ejemplo los T. Por ansiedad se hayan en los niños diagnosticados de TDAH en un 25% mientras que la población general infantil se situa alrededor del 5%. 9
Uno de los trabajos más concluyentes en la investigación del TDAH es el estudio Milwaukee del grupo del Profesor Barkley, publicado en el año 2002, recoge el seguimiento de una población de 123 adolescentes TDAH con un grupo control de 60 pacientes sanos desde los 6 hasta los 21 años de edad, estudio que en su inicio se exigió un criterio selectivo de exclusión: los problemas de conducta.
Las conclusiones del trabajo analizan entre otras variables la comorbilidad de los pacientes TDAH con trastorno disocial y los comparan con el grupo control. La realidad confirma la teoría, observandose una mayor incidencia de robos, destrucción de propiedad, crueldad con las personal y animales e incendios provocados en la población TDAH comorbida con trastorno de conducta disocial. 8
Según se puso de manifiesto durante las segundas Jornadas sobre trastorno por Déficit de atención e hiperactividad celebradas en Madrid el 20 de Diciembre de 2004, el adolescente en edad crítica con TDAH sin haber sido tratado presentaría una serie de síntomas más marcados que en la edad infantil y pueden llegar a mostrar otras alteraciones asociadas como ansiedad, trastornos de conducta, inadaptación social, consumo de sustancias, etc. 10
En los últimos años, ha habido un incremento del reconocimiento de la comorbilidad común del trastorno por déficit de atención e hiperactividad (TDAH) y el trastorno por consumo de sustancias entre adolescentes y adultos.
Se ha observado en estudios prospectivos y controlados de seguimiento hasta la edad adulta de pacientes diagnosticados de tdah en la infancia que uno de los trastornos comorbidos mas frecuentes son los trastornos relacionados con el consumo de sustancias tóxicas 4 hasta un 20-25%. Algunas sustancias con riesgo a consumir son el alcohol , cannabis y la cocaína, drogas que hoy en dia y en nuestra sociedad están al alcance de la población juvenil y adulta.
Blouin y Cols en 1978 utilizo para su estudio una muestra de 64 sujetos control, estos individuos presentaban una edad en el seguimiento de 14 años. Los hallazgos fueron los siguientes; un 50% de los adolescentes con TDAH comsumen alcohol más de una vez al mes. 9
Por otro lado Barkley y Cols en 1990 en una muestra de 66 sujetos control evaluando a un grupo de adolescentes entre 12 y 20 años hallaron que un 48% de adolescentes TDAH consumen tabaco, un 40% alcohol, un 17% marihuana, un 6% estimulantes y un 14% padecen un TRS. 9
Estudios realizados por Biederman y cols en 1995 destacan como principal sustancia objeto de abuso y dependencia el cannabis. La literatura al respecto indica que los menores con TDAH incurre primero al consumo de cigarrillos, más tarde al alcohol y finalmente, al consumo de drogas 9
En otros trabajos se ha afirmado que el fármaco de elección del TDAH, el methilfenidato y sus efectos son parecidos a los de la cocaína. Las diferencias entre estos dos estimulantes se evidenciaron en un artículo llamado “Is methilfenidate like cocaíne?” de Volkow et al. 11
Un número significativo de los adultos que abusan de la cocaína y solicitan tratamiento tienen una historia de TDAH en la infancia, asi como de otros trastornos presentes o pasados. 13
Aunque la literatura apoya la existencia de una estrecha relación entre el TDAH y TRS (trastornos relacionados con sustancias), la naturaleza de esta asociación permanece confusa. En estudios sobre poblaciones dependientes de drogas y alcohol, la mejoría de déficit y síntomas pisquiátricos mediante sustancias de abuso ha sido propuesta como una explicación plausible de los TRS. Estas hipótesis de automedicación es convincente en el caso de los TDAH , considerando que el trastorno es crónico y a menudo se halla asociado con desmoralización y fracaso, factores relacionados frecuentemente a TRS en adolescentes y adultos jovenes. Por otra parte, el juicio pobre, la agresividad y la impulsividad en estos jovenes pueden conducir particularmente al desarrollo de un TRS, considerado que la adolescencia es una etapa de alto riesgo para el desarrollo de este tipo de trastornos. 9
La asociación de TDAH y los trastornos relacionados con sustancias es particularmente interesante desde el punto de vista evolutivo, puesto que el TDAH se manifiesta antes que los TRS; por lo tanto es poco probable que los TRS sea factor de riesgo de los TDAH 9
La edad de inicio del consumo de drogas es relevante; los estudios demuestran que las personas con tdah en la infancia inician el consumo de sustancias a una menor edad y la evolución hacia el consumo es mucho mas rápida que en la población general 10
Según el DSM- IV los trastornos por consumo de sustancias surgen en niños con TDAH con mayor antelación y frecuencia que en los que no sufren este trastorno (Pomolean y Cols 1995). 2
Por otro lado la relación entre el TDAH y el abuso de sustancias según el DSM-IV puede explicarse probablemente por la comorbilidad, por ejemplo con el disocial del niño y la personalidad antisocial o el t. de la personalidad en el adulto. 2
Puede ser difícil diagnosticar la enfermedad y llegar a transcurrir hasta 5 años desde los primeros síntomas clínicos hasta el diagnostico 10. Hoy se considera que el tdah puede ser el trastorno psiquiatrico no diagnosticado mas común en los adultos. Por lo que el niño TDAH llega a la adolescencia sin cumplimiento terapéutico y esto supone un riesgo adicional a desarrollar complicaciones tales como el consumo de sustancias.
. JUSTIFICACIÓN
La adolescencia se considera una etapa compleja de la vida de cualquier persona. El niño TDAH al llegar a la edad adolescente tiene un alto potencial de padecer un trastorno comorbido como anteriormente en la bibliografía comentada se ha podido evidenciar.
Si ademas de estos factores, sumamos un 25- 50% riesgo de consumo de sustancias tóxicas en estos adolescentes TDAH…¿ no es evidente la importancia de aportar las ayudas necesarias tanto dichos jóvenes como a sus familias?
Para empezar, el “buen” diagnóstico y tratamiento medico en estos adolescentes es indispensable, si se retrasa en llevar a cabo un correcto tratamiento se incrementa considerablemente el riesgo a consumir sustancias tóxicas.
Tal como ha apuntado el doctor Jose RaMÓN Gutierrez Casares, Jefe de Psiquiatria Infanto Juvenil del hospital Reina Cristina de Badajoz, “el TDAH en el adolescente sin tratamiento se acompaña de un deterioro en las relaciones con los compañeros y podria asociarse a conductas de riesgo que podrían llevar hacia una mayor fecuencia de embarazos no deseados o consumo de sustancias”. 10
El doctor Gabriel Rubio, Jefe de Salud Mental y Coordinador del programa de alcoholismo del Area Sanitaria de Retiro de Madrid apunta, a su vez, que “ el perfil del consumidor de alcohol ha cambiado y en la actualidad las drogodependencias son en su mayoria secundarias a otra patología previa no diagnosticada a tiempo , entre las que no es raro encontrar un TDAH no tratado. 10
Algunas hipótesis como la “hipótesis de la automedicación” relacionan una enfermedad Psiquiatrita, en este caso el TDAH con las drogodependencias.
En concreto, la segunda linea de investigación de la “ hipótesis de la automedicación”, considera que los efectos psicoactivos específicos de las sustancias químicas que denominamos drogas son aprobechadas por pacientes con trastornos psíquicos diversos para aliviar el cuadro clínico que padecen y mejoran la calidad de vida. 12 Todo esto quiere decir que de alguna manera el paciente TDAH pueden consumir sustancias para aliviar los síntomas de la enfermedad.
Hay estudios que analizan la eficacia de un correcto tratamiento farmacológico en pacientes con TDAH y dependencia a cocaína, Los autores hallaron una mejoría de la sintomatología del TDAH , sin producirse un incremento en el consumo de cocaína ni efectos secundarios destacables.
La clave de la disminución del consumo de sustancias tóxicas en los adolescente con TDAH no solo está en un correcto cumplimiento del tratamiento farmacológico. El control de los impulsos tambien puede ser interesante desde el punto de vista terapéutico. Se sabe que las conductas impulsivas propias de la clínica del TDAH, o la problemática social, podrian predisponer al consumo de sustancias.
En este estudio se cree oportuno que en el equipo multidisciplinar que trabaja con los adolescentes con TDAH no puede faltar la presencia del enfermero especialista en salud mental que aportaría una ayuda necesaria para el correcto cumplimiento terapéutico de estos adolescentes.
Como enfermera especialista en salud mental apuesto por un programa de seguimiento en estos adolescentes diagnosticados de TDAH donde se llevaran a cabo las siguientes estrategias:
• prevención terciaria( disminución o abandono del habito tóxico)
• la psicoeducación
• el control de la causas que puedan llevar a cabo un consumo de sustancias en estos jóvenes entre las cuales estan el abandono del cumplimento del tratamiento médico y el control de la implusividad.
• fomentar la calidad de vida tanto del diagnosticado de TDAH como de sus padres o tutores.
La buena relación enfermero paciente es necesaria para llevar a cabo este programa de seguimiento, no obstante la familia tambien es fundamental para nuestro trabajo.
Los padres son una gran fuente de información para completar nuestro estudio y nuestra obligación es fomentar al maximo posible los lazos de unión de el adolescente con su familia.
Seguramente, muchos padres de niños o adolescentes con TDAH se han preguntado mas de una vez ¿ que hago con mi hijo?. . . A pesar de todas las posibles estrategias utilizadas para/ con su hijo/a puede que no se consigan resultados efectivos en su conducta y a largo plazo lo que en la infancia habia sido un TDAH en la adolescencia o adultez puede convertirse en complicaciones como; consumo de sustancias tóxicas, delincuencia o enfermedades mentales mas graves. Es frecuente entonces que se genere un sentimiento de culpabilidad en los padres de estos niños ¿ que he hecho mal con mi hijo/a?.
En España existen aproximadamente 30 asociaciones de padres y familiares con hijos TDAH repartidas por las comunidades autonomas.
“ Recuerden , el TDA-H es un trastorno comórbido, es un ICEBERG y de él solo vemos una pequeña parte, pensemos y estudiemos el resto. ”
Hipótesis
La aplicación de un programa de seguimiento en adolescentes diagnosticados de TDAH dirigido por enfermeros especialistas en salud mental disminuye el consumo de sustancias tóxicas en este grupo de adolescentes.
Objetivos
. Objetivo General:
Evaluar la eficacia del programa de seguimiento a los adolescentes diagnosticados con TDAH dirigido por especialistas en salud mental.
. Objetivos específicos:
• Evaluar si la aplicación del programa de seguimiento disminuye el consumo de sustancias tóxicas y aumenta el numero de abandonos en los adolescentes diagnosticados de TDAH.
• Comparar el nivel de conocimientos acerca de su enfermedad, el cumplimiento del tratamiento farmacológico del adolescente diagnosticado de TDAH al comienzo y a la finalización del programa.
• Evaluar si disminuye la impulsividad de los adolescentes disgnosticados de TDAH al aplicar el programa de seguimiento propuesto.
• Comprobar si mejora la calidad de vida de los adolescente diagnosticados de TDAH desde el cominzo hasta la finalización del estudio.
Material y métodos
. DISEÑO:
Se aplicará un diseño de intervención.
. LUGAR DEL ESTUDIO:
Este estudio se llevara a cabo en las consultas externas de la unidad de psiquiatria del hospital infantil Sant Joan de Déu de Barcelona.
. PERIODO DE ESTUDIO:
El programa de seguimiento se aplicara durante un periodo de tiempo de 17 meses a contar desde la fecha del inicio del estudio.
. POBLACIÓN DIANA:
Adolescentes diagnosticados de trastorno por Deficit de atención e hiperactividad segun los criterios del DSM-IV, de ambos sexos, con edades comprendidas entre los 12 y 18 años.
. POBLACIÓN DE ESTUDIO
Los Adolescentes diagnosticados de trastorno por Deficit de atención e hiperactividad y consumo de sustancias tóxicas que acuden a la unidad de psiquiatria del hospital infantil de Sant Joan de Déu, siempre y cuando cumplan los criterios de selección de la muestra.
Criterios de inclusión:
• Adolescentes que hayan sido diagnosticados de TDAH
• Que acudan a visitarse durante el periodo de estudio en la unidad de psiquiatria del hospital Sant Joan de Déu.
• Que consuman sustancias tóxicas.
• Adolescentes de ambos sexos
• Edades comprendidas entre los 12 y 18 años.
• Que los padres o tutores acepten con un consentimiento informado las condiciones del programa de seguimiento a aplicar.
Criterios de exclusión:
• Adolescentes que padezcan un trastorno de consumo de sustancias tóxicas que no hayan sido diagnosticados según criterios del DSM-IV de TDAH
• Adolescentes TDAH con un abuso de sustancias grave.
• Pacientes que se visiten en CAS o centros de desintoxicación.
• Que cursen con una enfermedad mental grave o retraso mental.
• Adolescentes que rechacen el seguimiento.
Todos los adolescentes que cumplan los criterios de inclusión formaran parte de la muestra de este programa de seguimiento. En cambio los adolescentes que muestren criterios de exclusión no podran formar parte del estudio.
. TAMAÑO DE LA MUESTRA
Es dificil calcular la muestra matematicamente ya que existen escasos estudios de investigación acerca del TDAH y el consumo de sustancias tóxicas.
Por ello utilizaremos como referencia los aproximadamente 80 adolescentes con TDAH que se visitan en unidad de consultas externas de psiquiatria Infantil del hospital Sant Joan De Déu. Estas visitas son dirigidas por psiquiatría y psicología. De estos 80 pacientes constituiran la muestra aquellos con los criterios de selección adecuados.
El tamaño de la muestra es reducido, pero se estima que en el futuro se incremente el numero de niños adolescentes o adultos diagnosticados y la muestra sea mayor.
. RECLUTAMIENTO DE LA MUESTRA
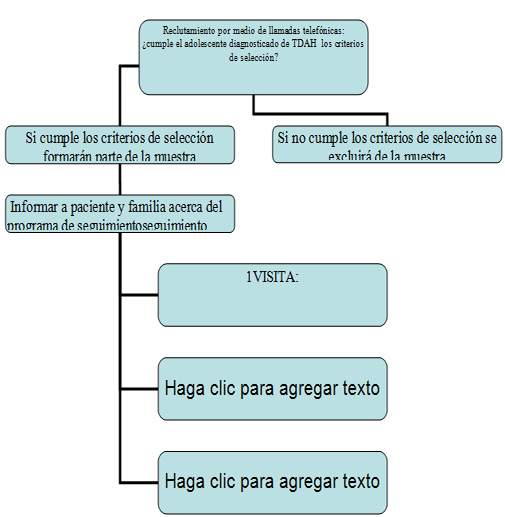
Los adolescentes diagnosticados de TDAH que forman parte de la base de datos de la unidad de psiquiatría del hospital infantil Sant Joan de Déu seran seleccionados por via telefonica al azar mediante una tabla de reclutamiento aleatorio. Esta selección se llevara a cabo durante los 3 primeros meses que coincidiran con la formación del programa de seguimiento del enfermero especialista en salud mental.
. METODOLOGÍA DE LA RECOGIDA DE DATOS
El programa de seguimiento esta constituido por 3 periodos que a continuación se desarrollan.
1ER PERIODO:
Periodo de formación / reclutamiento
Duración de 3 meses (a contar desde el comienzo del inicio del estudio):
Durante este periodo de tiempo la enfermera responsable del programa de seguimiento propuesto, se formará y conocerá el programa. Deberá saber cuales son los criterios de inclusión/ exclusión para reclutar adecuadamente la muestra.
A su vez, durante estos 3 meses la enfermera responsable de llevar a cabo el programa de seguimiento, contactara por via telefónica con los familiares de los adolescentes diagnosticados de TDAH que se visitan en la unidad de consultas externas de psiquiatria del hospital Infantil de Sant Joan de Déu de Barcelona.
A continuación se explica más detalladamente el procedimiento del reclutamiento:
• Se llamara telefonicamente a los padres o tutores de estos adolescentes. Los numeros telefónicos se localizaran tras revisar las historias clínicas de los adolescentes diagnosticados de TDAH y se selecionaran al azar mediante una tabla de reclutamiento aleatorio?.
• Preguntaremos a los padres o tutores si desean que sus hijos formen parte del estudio. Previamente se les explicará en que consiste el estudio como se llevarà a cabo y la finalidad de este.
• Comprobaremos telefonicamente si el adolescente cumple los criterios de selección( inclusión/exclusión).
• Si aceptan, tanto los familiares y el sujeto al que se le aplicarà el estudio, se les citaran para una primera sesión. Esta primera visita se realizará al comienzo del segundo periodo, fuera del periodo de reclutamiento.
2º PERIODO:
1ª visitas / Inicio del programa y desarrollo.
Duración 12 meses (desde la finalización del 1 periodo hasta el comienzo del 3 periodo)
1ª visita:
En el primer dia de visita la/el enfermera/o especialista en salud mental acogerá al adolescente sujeto del estudio y a su familia, se presentarà y a continuación explicarà más detaladamente el estudio a realizar: objetivos del estudio, duración y numero de sesiones(facilitaremos un cronograma) , material que utilizaremos (escalas, hoja de recogida de datos, hoja de valoración. . . ) y finalidad del programa. Le explicaremos que el programa estarà constituido tambien por unas sesiones de psicoeducación, control del tratamiento farmacológico, y evaluación en cada sesión del un consumo de sustancias tóxicas a traves de un screening de tóxicos por medio de un analisis de orina. Se les indicarán a paciente y familia que la enfermera medirá a traves de este analisis si el paciente a consumido THC o cocaína.
Se revisarán los criterios de inclusión/exclusión, y si finalmente se cumplen y el paciente y familiares estan de acuerdo con participar en el estudio, se les facilitará a los familiares, (dada la menoría de edad del adolescente) una hoja de consentimiento informado. En esta sesión tambien se cumplimentará una recogida de datos. La duración de esta 1ª visita será de 1 hora y media aproximadamente para tener el tiempo suficiente para informar y recoger los datos del paciente y familiares.
Se citarán de nuevo al adolescente y familiares mediante una hoja de citación que incluye un organigrama del programa. Este documento servirá para informarles de los periodos del estudio y los horarios y fechas de las visitas respectivas.
Inicio del programa:
El segundo día de encuentro del enfermero especialista en salud mental con el paciente y sus padres o tutores comenzará el programa de seguimiento.
• Se le pedirá al adolescente que rellene una valoración de enfermería. Esta valoración se pasará de nuevo al final el programa de seguimiento, de modo que servirà para comparar el nivel de conocimientos acerca de su enfermedad, el cumplimiento del tratamiento farmacológico y la mejora de la calidad de vida del adolescente diagnosticado de TDAH, uno de los objetivos específicos del estudio. ???????
• Se rellenará una hoja de valoración de recogida de datos, diseñada para este estudio que cumplimentaremos con la información que nos aporte el paciente y sus familiares.
• Se utilizará tambien La escala de impulsividad de Baraatt, que se rellenará antes y despues del programa, para evaluar si disminuye este síntoma.
• Por último el paciente completarà La escala de evaluación de consumo de drogas, antes y despues de la aplicación del programa, para observar si disminuye el habito tóxico o se producen abandonos de alguna o todas las sustancias tóxicas.
Esta sesión tendrá una duración de 1 hora 30 minutos aproximadamente para asegurar que se pasarán las escalas y valoración con tiempo suficiente. Se les citarà a familiares y paciente para la próxima visita.
Las siguientes citas se programarán cada 4 semanas y el tiempo aproximado de estas visitas serán de 60 minutos. El contenido de las sesiones se basarán en la psicoeducación para incrementar el nivel de conocimientos acerca de la enfermedad, ayudar en el cumplimiento del tratamiento farmacológico y aumentar la calidad de vida del paciente y su familia. Por otro lado comprobaremos que la impulsividad disminuye y el consumo de tóxicos se ve reducido hasta llegar a abandonarlo. Asi se iran cumpliendo a lo largo del desarrollo del programa los objetivos del estudio.
A su vez se llevara a cabo el control de tóxicos por medio de un analisis de orina. Concretamente analizaremos por medio de las tiras reactivas el consumo de cocaína y THC. Las actividades que se plantearan en las visitas se podran modificar a petición de la familia y en función de sus inquietudes. Se estableceran 10 minutos ultimos en cada sesión para resolver dudas o preguntas del adolescente y de sus familiares.
3ER PERIODO:
Analisis de los datos/ conclusiones.
Duración del periodo; 2 meses.
Tras los 15?????? jjjjjjjjjjjjj meses anteriores, se finalizará el estudio evaluando los resultados obtenidos y valorando si los objetivos establecidos se han cumplido.
En la penultima visita evaluaremos todos los datos, asi que se volvera a rellenar todas las escalas propuestas y realizar el último screening de tóxicos ( cocaína o THC). Esta visita tendra una duración de 1 hora y media aproximadamente para cercionarnos de que se cumplimentaran con tiempo.
La última visita se finalizara el programa analizando las escalas , los resultados obtenidos, el cambio apreciable por el mismo adolescente y por la familia, en definitiva sacaremos conclusiones del estudio. Se les facilitará además una serie de bibliografía recomendada, para complementar la información aportada en el programa psicoeducativo y las direcciones y telefonos de todas las asociaciones Españolas de TDAH. Se resolveran todas las dudas pendientes y se efectuarà la despedida.
La duración de esta última visita se estima de 1 hora y media aproximadamente.
ESQUEMA DE LA METODOLOGÍA DEL ESTUDIO
. INSTRUMENTOS PARA LA RECOGIDA DE DATOS:
Se utilizaran para la recogida de la información una serie de escalas y hojas de recojida de datos, algunas ya existentes y publicadas y otras diseñadas para ser aplicadas en el estudio.
A continuanción se explicarà detalladamente las fuentes de recojida de información que se utilizaran en el programa que se visualizarán en los anexos del estudio.
Hoja de recojida de datos:
Este documento, diseñado a tal efecto, se cumplimentara con la información que nos aportarà el adolescente y su familia en la primera visita del programa de seguimiento
Escala de evaluación de consumo de drogas:
La escala de evauación del conumo de drogas ( Drug Taking Evaluation Scale, DTES) fue creada por Holsten y Waal en 1980 como instrumento para evaluar el consumo de drogas desde una perspectiva multidimensional.
Consta de 4 subescalas o dimensiones; consumo de drogas, funcionamiento social, identidad social y pertenencia, y salud mental.
Es una escala heteroaplicada, en la que el clínico tiene que puntuar cada una de las subescalas o dimensiones utilizando una escala de 9 valores, cada uno de los cuales está definido con una palabra clave e ilustrado con una descripción clínica breve.
Los valores 1-3 se consideran detro de la normalidad, 4-6 como sintomático y 7-9 como presencia de la enfermedad. Proporciona una puntuación total suma de las puntuaciones en cada una de las subescalas.
Escala de impulsividad de Barratt ( Barrat Impulsiveness Scale)
Esta escala es un intrumento diseñado para evaluar impulsividad.
Consta de 30 ítems que se agrupan en 3 subescalas de impusividad; Cognitiva ( 8 ítems), Motora ( 10 ítems) e impulsividad no planeada (12 ítems)
Cada ítems consta de 4 opciones de respuesta
Es un istrumento autoaplicado.
Escala de Calidad de vida (Quality of Life Scale, QLS)
Originalmente esta escala se diseño para evaluar la disfunción del paciente esquizofrénico, sin embargo, en la mayor parte de los estudios se aplica con la intención de determinar el nivel de la calidad de vida del paciente.
Consta de 21 ítems que se agrupan en las siguientes categorias o factores; funciones intrapsíquicas( cognición, conación y afectividad), relaciones interpersonales (experiencia interpersonal y social), rol instrumental ( trabajo, estudio, deberes parentales), Uso de objetos comunes y actividades cotidianas,
Cada ítems puntual según una escala Likert de 7 valores, que oscilan entre 0 y 6.
Otra medida que utilizaremos es el screening de tóxicos concretamente de cocaína y THC a traves de un analisis de orina.
. VARIABLES DE LA MUESTRA:
Variables independientes:
Participación en el programa
Adolescentes con TDAH
Edad
Sexo
Situación familiar
Relaciones intermpersonales
Genética
Problemas en la gestación
Variables dependientes:
Consumo de sustancias tóxicas
Impulsividad
Cumplimiento terapéutico.
Análisis estadístico
Se utilitzarà el programa SPSS versión 15. 0 para la explotación estadística de los datos.
Se realitzará un análisis descriptivo de los datos, y se construiran intervalos de confianza, al 95%.
Para el anàlisis bivariante, se utilitzará Xi2, t de Student, ANOVA y regresión y correlación. Se establecerá un nivel de significación estadística de p<0. 05.
Cuando las condiciones de aplicación no se cumplan se aplicaran pruebas no paraméétricas.
Limitaciones
. LIMITACIONES TÉCNICAS:
A la hora de reclutar la muestra de sujetos podemos presentar ciertas dificultades; puede ocurrir que la selección de la muestra no nos proporcione los sujetos que se habian estimado, que sea una muestra demasiado pequeña en la que no podamos actuar.
Otra limitación que se ha de tener en cuenta es que los pacientes a los que se les aplicará el estudio pueden negar el consumo de tóxicos si estan delante de sus familiares o del personal sanitario. Esto supone el rechazo de estos sujetos por no cumplir los criterios de selección cuando realmente los cumplen.
Si se produce una falta de asistencia del personal sanitario, es decir de la enfermera especialista en salud mental encargada del programa de seguimiento, se podria atrasar el estudio.
. ASPECTOS ÉTICOS Y LEGALES:
No se observan limitaciones eticas o legales significativas en este estudio.
Aún así se adoptarán las medidas necesarias para que el estudio sea confidencial y se recojan todos los datos aportados por el sujeto y su familia tras haber firmado el consentimiento informado previamente.
Para valorar los benificios o riesgos de la investigación el estudio se someterá al Comité de investigación clinica.
Instalaciones, intrumentos y técnicas empleadas
El hospital Sant Joan de Déu de Barcelona es un hospital infanto-juvenil y de atención Obstétrica que atiende todas las especialidades médicas y quirurgicas.
La unidad de psiquiatría y psicología infanto juvenil estan divididos en varios servicios:
Por un lado la unidad de hospitalización que atiende toda la patología psiquiátrica y los trastornos de conducta alimentaria. Este servicio se encuentra en la octava planta del hospital Sant Joan de Déu y contiene quince camas repartidas por la planta.
Por otro lado las consultas externas de psiquiatria y psicología que estan ubicadas tambien en la zona hospitalaria. En este recinto se lleva a cabo el diagnostico y tratamiento psiquiatrico y psicológico individual y de grupo, orientación y tratamiento familiar, interconsulta hospitalaria, hospital de día, Logopedia, programas especificos. . .
En el año 2004 se atendieron 658 primeras visitas psiquiátricas y 3. 840 visitas sucesivas.
La unidad de psiquiatria de Sant Joan de Déu tiene una serie de unidades extrahospitalarias repartidas por diferentes zonas geográficas de Barcelona.
Estas unidades son los centros de salud mental infantil y juvenil (CSMIJ) y hospital de Día ; CSMIJ Cornellá, CSMIJ Garraf, CSMIJ Vilafranca, CSMIJ Granollers, CSMIJ Mollet, hospital de Día para adolescentes de Mollet, hospital de día de Garraf, CAP Sant Sadurní d´anoia y centro asistencial de acción educativa intensiva dependiente de la Dirección General de atención a la infancia y adolescencia del departamento de Bienestar y Familia de la Generalitat de Cataluña.
El hospital de Sant Joan de Déu de Barcelona dispone de una unidad de docencia e investigación, en ella se imparten clases de postgrado y máster de Enfermería en Salud Mental. Dispone además una Biblioteca que aporta material bibliográfico de todas las patologías médicas y articulos y revistas cientificas. Todo ello garantizará información extra para la puesta en marcha del proyecto de investigación.
Perdidas de seguimiento
Se excluirán del estudio los sujetos que;
• Abandonen de forma voluntaria el estudio.
• Que no cumplan una asistencia mínima de un 70% a las visitas establecidas en el programa.
• Los familiares de los menores que participan en el estudio decidan que sus hijos o tutorizados deben abandonar el estudio.
Bibliografía
1. Como vivir con un niño/a hiperactivo/a . Comportamiento, diasgnóstico, tratamiento, ayuda familiar y escolar. C. Ávila y A. Polaino Lorente. Narcea S. A. Ediciones Madrid. 1999.
2. DSM-IV . Tratado de psiquiatría. TomoI. Robert E. Hales, Stuart C. Yudofsky, John A. Talbott. 3ª Edición Editorial Masson 1999.
3. Monografias de psiquiatria infanto- juvenil trastorno por deficit de atención con hiperactividad. Perspectiva biopsicosocial joaquin díaz Atenza. Ediciones infancia y adolescencia “Los Millares” 2006
www. paidopsiquiatria. com/TDAH/Hiperactividad1. pdf
4. trastorno por deficit de atención con hiperactividad (TDAH) Abordaje multidisciplinar. Dr Alberto Fernandez Jaén Dra. Beatriz Calleja Pérez. www. anshda. org/tdha2004. pdf
5. bases biológicas del trastorno por déficit de la atención e hiperactividad. Dr. Omar Felipe Dueñas García. espanol. geocities. com/aguilera99/volumen49. htm#ANTECEDENTES%
6. El niño muy movido y despistado. Entender el trastorno por déficit de atención con hiperactividad TDAH, christopher green kit chee ediciones medici. 2005.
7. trastorno por deficit de atención con hiperactividad guia clinica de diagnostico y tratamiento para profesionales de la salud. Larry b. silver. Ediciones Ars medica. 2004
8. Fundación adana problemas asociados al TDAH II jornada.
Trastorno por def. de at. con o sin hiperactividad. comorbilidad (trastornos asociados) DR. Jordi sasot llevadot psiquiatra y pediatra presindente de la societat catalana de piquiatría infanto –juvenil. www. f-adana. org/uploads/jornadas/Trastorno%20por%20d%C3%A9fi
9. trastorno por Deficit de atención y Comorbilidades en niños, Adolescentes y adultos. Thomas E. Brown. Editorial Masson. 2003.
10. El adolescente con deficit de atención que no ha sido tratado tiene más probabilidades de consumir sustancias tóxicas. Articulo de la Asociación Mexicana por el déficit de atención , hiperactividad y trastornos Asociados. A. C. http//www. deficitdeatención. org
11. TDAH y drogodependencias. Dr Ramos-Quiroga JA, Escuder G, Bosch R, Castells X, Casas M. www. f-adana. org/uploads/jornadas/TDAH_y_drogodependencias. pd
12. Hipotesis de la automedicación. . . .
13. trastornos de psiquiatría de la infancia y adolescencia Ed. Masson. Jerry M. Wiener, M. K. Dulcan.
Memoria 2004 hospital Sant Joan de DÉU INFANTO JUVENIL DE BARCELONA
Anexos
- Consentimiento informado
- Organigrana y fechas de visitas para infromar a pacientes y familias.
- Hoja de registro de asistencia
- Hoja de recogida de datos
- escala de evaluación de consumo de drogas ( drug taking evaluation scale).
- escala de integración sociofamiliar
- escala del estado psiquico
- Programa psicoeducativo dirigido por enfermeros especialistas en salud mental para adolescentes diagnosticados de tdah y consumo de sustancias tóxicas
IMPORTANTE: Algunos textos de esta ficha pueden haber sido generados partir de PDf original, puede sufrir variaciones de maquetación/interlineado, y omitir imágenes/tablas.
Crónica de la segunda sesión de Literariamente 2025: Elogio de la melancolía
Literariamente: Literatura y salud mental
Fecha Publicación: 28/05/2025
Impacto del Trastorno de Apego Reactivo en la Conducta y Emociones de los Adolescentes en Acogimiento
Alba Espuig Añó et. al
Fecha Publicación: 18/05/2025
Acerca del sufrimiento en los márgenes y la construcción de un síntoma
Gabriel Letaif
Fecha Publicación: 18/05/2025
Trauma relacional en la adolescencia
Francisco Javier Pino Calderón
Fecha Publicación: 18/05/2025
Drogas en el ámbito laboral: de la productividad al deterioro funcional
Judit López Díaz et. al
Fecha Publicación: 18/05/2025
Proyecto COMPASS
Adamed Laboratorios
Fecha Publicación: 25/11/2024