Los síntomas neuropsiquiátricos forman parte del cuadro clínico de la demencia tipo Alzheimer desde las fases iniciales de la enfermedad y, en gran medida, determinan su gravedad e impacto sociofamiliar. En el tratamiento de esta sintomatología no cognitiva ( agitación, trastornos del estado de ánimo, ansiedad, psicosis, delirium. . ) hay que considerar las peculiaridades del paciente anciano y las limitaciones de un arsenal terapéutico no exento de efectos secundarios.
Los estudios sobre la eficacia, tolerancia y manejo clínico de los psicofármacos en la enfermedad de Alzheimer (especialmente desde la introducción de los últimos neurolépticos, antiepilépticos y antidepresivos) son todavía escasos y controvertidos en algún caso. Esta revisión ofrece, mediante búsqueda bibliográfica, un acercamiento a los últimos hallazgos sobre esta cuestión y pretende aportar datos que faciliten el tratamiento de estos pacientes en la práctica clínica.
Tratamiento farmacológico de los síntomas no cognitivos de la enfermedad de Alzheimer.
Santiago Añó Torres1; Cloe Llorente Sarabia1; Marta Presa García1; Iván Lerma Carrillo2; Javier Conejo Galindo3.
1) Medico Interno Residente, 2º año. interconsulta y psiquiatría de Enlace. Servicio de psiquiatría II. HGU Gregorio Marañón. Madrid.
2) Medico Interno Residente, 2º año. Servicio de psiquiatría. hospital Rodríguez Lafora. Madrid.
3) Adjunto de psiquiatría. interconsulta y psiquiatría de Enlace. Servicio de psiquiatría II. HGU Gregorio Marañón. Madrid.
Resumen
Los síntomas neuropsiquiátricos forman parte del cuadro clínico de la demencia tipo Alzheimer desde las fases iniciales de la enfermedad y, en gran medida, determinan su gravedad e impacto sociofamiliar. En el tratamiento de esta sintomatología no cognitiva ( agitación, trastornos del estado de ánimo, ansiedad, psicosis, delirium. . ) hay que considerar las peculiaridades del paciente anciano y las limitaciones de un arsenal terapéutico no exento de efectos secundarios. Los estudios sobre la eficacia, tolerancia y manejo clínico de los psicofármacos en la enfermedad de Alzheimer (especialmente desde la introducción de los últimos neurolépticos, antiepilépticos y antidepresivos) son todavía escasos y controvertidos en algún caso. Esta revisión ofrece, mediante búsqueda bibliográfica, un acercamiento a los últimos hallazgos sobre esta cuestión y pretende aportar datos que faciliten el tratamiento de estos pacientes en la práctica clínica.
Introducción
La demencia es un síndrome caracterizado por el deterioro múltiple de las funciones cognitivas sin alteración de la conciencia. Las funciones cognitivas que pueden afectarse son la inteligencia general, el aprendizaje y la memoria, el lenguaje, la solución de problemas, la orientación, la percepción, la atención y concentración, el juicio y las capacidades sociales, así como la personalidad del paciente. Además, el diagnóstico de demencia, según el DSM-IV, requiere que los síntomas supongan un deterioro significativo del funcionamiento ocupacional y social e implique un declive considerable del nivel funcional previo. ( Kaplan-Sadock)
La demencia es esencialmente una enfermedad senil. De entre todos los pacientes con demencia, un 50-60% sufren una demencia de tipo Alzheimer, la más frecuente de entre estos trastornos.
Junto al déficit cognitivo, los síntomas neuropsiquiátricos forman parte del cuadro clínico de la demencia tipo Alzheimer desde las fases iniciales de la enfermedad y, en gran medida, determinan su gravedad e impacto sociofamiliar. En el tratamiento de esta sintomatología no cognitiva hay que considerar las peculiaridades del paciente anciano y las limitaciones de un arsenal terapéutico no exento de efectos secundarios.
Los estudios sobre eficacia, tolerancia y manejo clínico de los psicofármacos son todavía escasos y controvertidos. En este trabajo se revisa la literatura científica con el propósito de arrojar algo de luz en la cuestión del manejo de psicofármacos en la enfermedad de Alzheimer (EA).
Clínica de los síntomas no cognitivos de la EA
A pesar de la heterogeneidad de los síntomas no cognitivos, la mayoría aparecen en el contexto de determinadas agrupaciones sindrómicas: trastornos del estado de ánimo, trastornos ansioso-fóbicos, psicosis, trastornos de la actividad, agresividad /agitación y delirium.
TABLA 1. Trastornos neuropsiquiátricos observados en la EA (De Cummings, 1995)
La importancia de la presencia de estos síntomas se basa en que, por un lado, provocan graves alteraciones en las relaciones sociales y familiares de los pacientes afectados, y por otro suelen ser precipitantes de que las personas encargadas de su cuidado busquen la ayuda del especialista.
A continuación se describen brevemente los principales cuadros neuropsiquiátricos que constituyen el espectro clínico de la EA.
Agitación
Bajo este término se engloban trastornos del comportamiento que incluyen las agresiones ( auto y heteroagresiones), la combatividad, la hiperactividad y la desinhibición. Más de la mitad de los pacientes presentan conductas agresivas, incluyendo entre ellas las agresiones verbales, físicas y sexuales.
La agitación en un paciente con demencia puede tener distintos significados clínicos. Puede tener un carácter “situacional”, como expresión de las dificultades de adaptación a su ambiente; en contra de la agitación “endógena” o “primaria”, más relacionada con los cambios neurodegenerativos de la enfermedad. En tercer lugar, los episodios agresivos “secundarios” se asocian a otros síndromes psicopatológicos como alucinaciones, delirios, etc.
Según Cohen- Mansfield, la agresividad se clasifica en cuatro subtipos: físicamente no agresiva, físicamente agresiva, verbalmente no agresiva y verbalmente agresiva. Este autor diseñó un instrumento para la valoración de la agitación ( Cohen- Mansfield Agitation Inventory) del cual existe una versión en castellano validada por Cervilla y cols.
Los fármacos más empleados para el tratamiento de los cuadros de agitación son los neurolépticos, especialmente atípicos, y una variedad de otras sustancias, como el trazodone, anticonvulsivos o – puntualmente- las benzodiacepinas.
Trastornos del estado de ánimo
Existen series que indican tasas de prevalencia de depresión entre pacientes con EA entre el 20-30%. La apatía, definida como la falta de iniciativa con indiferencia afectiva, es el síntoma conductual más prevalente de la EA ( 42% en los pacientes con demencia leve, 80% en los moderados y 92% en los casos de demencia grave).
Actualmente se acepta que las causas y mecanismos más probables de los síntomas afectivos son atribuibles a las lesiones cerebrales primarias.
Los fármacos de primera elección son los ISRS – los más estudiados son el citalopram y la sertralina- y otros antidepresivos como la venlafaxina y la mirtazapina.
Ansiedad
Incluye la ansiedad generalizada, la ansiedad respecto a acontecimientos futuros (sd. de Godot), ante las demandas, por aislamiento o por falta de vínculos y la ansiedad por problemas médicos o sensibilidad a los medicamentos. Es más habitual que aparezca asociada a cuadros depresivos y de agitación que como síntoma aislado.
El tratamiento de los trastornos de ansiedad en la EA exige primeramente una valoración integral que considere los aspectos somáticos, psiquiátricos, farmacológicos, ambientales y sociales del paciente de cara a dirigir el tratamiento hacia las causas primarias.
Los psicofármacos que se utilizan son fundamentalmente las BZD y los neurolépticos, aunque también resultan relevantes los anticomiciales, B-bloqueantes, hidroxacina, ISRS y buspirona.
Psicosis
Los cuadros psicóticos son menos frecuentes que los trastornos anteriores. Los delirios aparecen más frecuentemente en la demencia moderada; suelen estar mal sistematizados, predominando las temáticas de perjuicio, infidelidad y abandono.
Las alucinaciones visuales pueden ser, en la demencia, más frecuentes que las auditivas, en relación con la pérdida de agudeza visual, la presencia de agnosia visual y atrofia selectiva a nivel del lóbulo occipital.
Los fármacos antipsicóticos son de primera elección para el tratamiento de estos síntomas, especialmente los neurolépticos atípicos, mucho mejor tolerados que las sustancias clásicas.
Alteraciones de la actividad
Incluyen la deambulación errante, trastorno muy refractario al tratamiento farmacológico; la actividad involuntaria (abulia cognoscitiva) y actividades repetitivas simples sin ninguna finalidad; así como las conductas ritualistas.
En el abordaje de estas alteraciones son primordiales las medidas psicosociales y ambientales y la instauración de un tratamiento anticolinesterásico precoz y adecuado.
Síndrome confusional agudo
El delirium puede presentarse en los pacientes con EA como una complicación en el curso de la evolución de la demencia. Frecuentemente está asociado a los procesos somáticos intercurrentes o a una causa farmacológica, y es preciso tener en cuenta en su abordaje, en primer lugar, la identificación y el tratamiento de la causa subyacente.
La terapia farmacológica de elección para el control de los síntomas psicóticos, la agitación o los trastornos del comportamiento asociados al delirium son los neurolépticos, en muchos casos con predominio de los clásicos como el haloperidol.
Otros trastornos:
Desinhibición sexual: Puede presentarse en el 5-12% de los pacientes ancianos con demencia e incluye la verbalización de comentarios sexuales inapropiados, proposiciones sexuales o exhibicionismo.
Los ISRS se utilizan como primera elección ( a dosis elevadas). Algunos anticomiciales han resultado eficaces.
Hiperfagia y otros cambios alimentarios: La hiperfagia y el aumento de peso suceden en menos del 10% de los pacientes con EA.
Trastornos del sueño: En un trabajo reciente se ha documentado la somnolencia excesiva (40%); despertar precoz (31%) e interrupción del sueño nocturno (24%).
El síndrome del anochecer hace referencia a la aparición o exacerbación de trastornos conductuales que aparecen en las últimas horas de la tarde y a primeras horas de la noche (antes y después de cenar).
Los hipnóticos como el zolpidem y fármacos como el trazodone podrían resultar eficaces en estos trastornos.
Tratamiento farmacológico de los síntomas
NO COGNITIVOS
De forma general, como paso previo a la administración de cualquier fármaco en un paciente afectado de Alzheimer con síntomas neuropsiquiátricos, es fundamental realizar una exhaustiva valoración del estado físico y de los tratamientos farmacológicos a los que está sometido en ese momento. En ocasiones, el tratamiento correcto de una enfermedad física concurrente y , a veces, el ajuste de una dosis o el cambio de un fármaco pueden corregir estos síntomas, evitando al paciente el sometimiento a un nuevo tratamiento químico.
El tratamiento sintomático debe incluir el mantenimiento de una dieta nutritiva, ejercicio adecuado, terapia de actividades y recreativa, asistencia a los problemas visuales y auditivos y tratamiento de los problemas médicos asociados. Se debe prestar especial atención a los cuidadores y familiares que deben aprender a manejar la frustración, el duelo y el agotamiento psicológico derivados de la atención continua al paciente durante un largo periodo.
En el diagnóstico y tratamiento de estos pacientes es imprescindible la colaboración interdisciplinar entre la neurología y la psiquiatría; ésta debe integrar además a otros profesionales implicados en el tema para intentar dar soluciones a los complejos problemas médicos y sociosanitarios asociados a las demencias.
Anticolinesterásicos
En los estudios publicados existen evidencias de que los fármacos inhibidores de la acetil-colinesterasa comercializados (donepezilo, rivastigmina y galantamina) pueden ser útiles en otras áreas psicopatológicas, además del deterioro cognitivo. Se han demostrado mejorías significativas en el control de las alteraciones psiquiátricas y conductuales de la EA, especialmente en las áreas de apatía, ansiedad, depresión, alucinaciones, delirios y comportamiento psicótico, disminuyendo asimismo el uso de medicación psicotrópica concomitante.
Por lo tanto la pauta de indicación en el tratamiento de los síntomas neuropsiquiátricos pasaría por la instauración, en primer lugar, de un anticolinesterásico, para posteriormente tratar los síntomas psiquiátricos que no cedan o aparezcan de nuevo.
(BIB. 1, 2, 3)
Antipsicóticos
TABLA 2. Pautas para la utilización de fármacos AP en los ancianos. (M. M. Carrasco)
· antipsicóticos clásicos:
De entre los más utilizados destacan el haloperidol, tioridazina y levomepromazina. Han sido los fármacos de elección para el control de la agitación, del delirium y de los síntomas psicóticos asociados. Sin embargo los EC y metaánalisis existentes revelan una eficacia modesta y una alta prevalencia de efectos secundarios; especialmente extrapiramidales y también sedación, efectos anticolinérgicos e hipotensión. No se observan diferencias entre neurolépticos de alta o baja potencia, tanto en la eficacia como en la tolerancia global.
Los mejores resultados se obtienen con dosis bajas, comprendidas entre 2-3 mg/día (de haloperidol). No está justificado mantener el tratamiento durante periodos prolongados (más allá de 4-8 semanas) porque no está contrastado su uso para intervalos superiores.
Habrá que seleccionar el fármaco teniendo en cuenta el perfil de efectos adversos y de las necesidades del paciente, si bien es preferible el uso de AP atípicos por ser mejor tolerados. No obstante, algunos autores siguen considerando el haloperidol como fármaco de primera elección en algunos trastornos como el delirium o la agitación.
(BIB. 4, 5, 6, 7, 8)
· antipsicóticos atípicos:
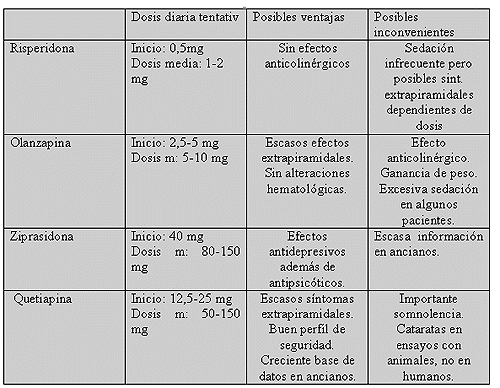
Lo primero a señalar respecto al uso de AP atípicos es la escasez de estudios a doble ciego bien diseñados en pacientes ancianos, particularmente en sujetos con demencia. Estos estudios han demostrado una eficacia de estos fármacos para el tratamiento de síntomas psiquiátricos bastante modesta, similar a la encontrada para los AP clásicos. No obstante, se ha señalado que los nuevos antipsicóticos pueden ofrecer una mejor relación riesgo/beneficio, ya que presentan menores proporciones de efectos adversos, incluso en el área cognitiva. Los fármacos más prometedores parecen ser olanzapina, risperidona, ziprasidona y quetiapina, ya que clozapina puede tener un uso más restringido en población geriátrica por su perfil anticolinérgico.
Se ha señalado una mejor tolerancia comenzando el tratamiento a dosis bajas que se incrementarán progresivamente. Algunos autores apuntan que quetiapina y clozapina podrían ser más efectivos en la sintomatología psiquiátrica que acompaña a la enfermedad de Parkinson. No todos los síntomas obtienen la misma respuesta, observándose mejores resultados en el tratamiento de la agitación y la agresividad que en los síntomas del espectro psicótico. En una encuesta realizada a expertos, éstos eligieron la risperidona como primera elección en la EA.
En cuanto al riesgo de ACV, los resultados de ensayos clínicos controlados y aleatorizados de SCPD (síntomas conductuales y psicológicos de demencia) en pacientes ancianos tratados con risperidona y olanzapina indicaban la existencia de tasas más elevadas de estos fenómenos respecto a los que recibieron placebo. La industria farmacéutica se apresuró a matizar estos resultados. Los últimos estudios demuestran que muchos sujetos de los ensayos tenían previamente factores de riesgo CV que no habían sido tratados adecuadamente y ponen de manifiesto el hecho de que el riesgo de ictus es semejante al que existe asociado al tratamiento con clásicos u otros fármacos. Además se hace constar que con el uso de neurolépticos clásicos sí existe un mayor riesgo de hospitalización, en este caso por arritmia ventricular o paro cardíaco.
Se precisan estudios más extensos y rigurosos. Mientras tanto habrá que valorar el riego/beneficio y ofrecer cumplida información al paciente y su familia.
(BIB. 9, 10, 11, 12, 13, 14, 15)
Clozapina
Aunque clozapina es muy eficaz en el tratamiento de las psicosis primarias de los ancianos, su utilización en los pacientes de mayor edad debe ser cuidadosa debido a la importancia de los efectos adversos (delirium, somnolencia, hipotensión, leucopenia. . . ) Existen pocos estudios y señalan una mejoría sintomática.
Se sugiere comenzar con dosis muy bajas, entre 6, 25 y 12, 5 mg/dia, para poder realizar incrementos inferiores a los 100 mg/d en pacientes con demencia.
(BIB 16, 17)
Risperidona
Risperidona es el antipsicótico atípico más utilizado en la EA, entre otras razones por haber sido el primero en el que se ha estudiado su eficacia y seguridad en este contexto.
Los diferentes trabajos evaluados coinciden en que risperidona mejora significativamente la sintomatología psicótica, afectiva y los trastornos de conducta asociados a la EA con una menor gravedad de los síntomas extrapiramidales en comparación con NL clásicos. La dosis media es de 1mg/día.
(BIB 18, 19, 20, 21, 22, 23, 24, 25)
Olanzapina
Los estudios con olanzapina señalan asimismo una eficacia superior a la de placebo en el tratamiento de la agitación, delirios y alucinaciones; a dosis bajas (5-10 mg/d) y con un perfil de seguridad favorable. Resultó especialmente interesante la falta de efectos adversos de tipo anticolinérgico. En comparación con risperidona no se observan diferencias significativas.
(BIB 26, 27, 28, 29, 30)
Quetiapina
El tratamiento con quetiapina a dosis medias de 50-150 mg/d ha obtenido buenos resultados en algunos estudios para el tratamiento de los síntomas psicóticos y la agresividad. Su tolerancia resulta aún controvertida. Aunque presenta buen perfil de seguridad y baja actividad anticolinérgica, algunos autores han obtenido un empeoramiento en la función cognitiva.
(BIB 31, 32, 33, 34)
Ziprasidona
Todavía existe poca información acerca de su utilización en ancianos, aunque parece ser un fármaco seguro y eficaz en los síntomas psicóticos en esta población, con un efecto antidepresivo del que se pueden beneficiar algunos pacientes con demencia.
(BIB. 35, 36)
Aripiprazol
En el estudio de un caso se obtuvieron buenos resultados en el tratamiento de la agitación y la psicosis con buena tolerancia.
(BIB. 37)
TABLA 3. Utilización de nuevos neurolépticos en las demencias. (M. M. Carrasco)
Antidepresivos
Los AD tricíclicos clásicos ( imipramina, amitriptilina y clorimipramina) tienen un perfil de efectos secundarios que desaconsejan su uso en pacientes ancianos con demencia.
Los fármacos de primera elección en el tratamiento de los cuadros depresivos en la EA son los ISRS (fluoxetina, fluvoxamina, sertralina, paroxetina, citalopram). Todos ellos tienen probada eficacia y escasez de efectos secundarios en los ancianos. sertralina y citalopram han sido los más estudiados y son los que con menor frecuencia dan lugar a interacciones farmacológicas.
El tratamiento AD debe administrarse durante periodos prolongados- al menos 6 meses- para evitar recaídas y es preciso reevaluarlo periódicamente. Además del componente afectivo, estos fármacos pueden mejorar otros síntomas como la ansiedad, la irritabilidad, los estados de agitación y agresividad, la impulsividad y el insomnio.
Entre otros fármacos que se utilizan en los cuadros depresivos de esta enfermedad se encuentra la venlafaxina, a menores dosis que en pacientes jóvenes y vigilando la T. A. ; y la mirtazapina o el trazodone que por su efecto sedante pueden resultar útiles en la ansiedad y las alteraciones del ritmo sueño-vigilia.
(BIB. 38, 39, 40, 41, 42, 43, 44)
TABLA 4. Uso de antidepresivos en la demencia (M. M. Carrasco)
Anticomiciales
Existen varios estudios que confirman la eficacia y la tolerancia de la carbamazepina, el valproato y la gabapentina en el tratamiento de la agitación y la agresividad en pacientes con EA y en algunas ocasiones se convierten en alternativas al tratamiento con antipsicóticos. Puede observarse mejoría significativa al cabo de 2-6 semanas con dosis de 200-400 mg/dia de carbamazepina, 250-2500 mg/d de valproato y alrededor de 900 mg/dia de gabapentina. Carbamazepina y gabapentina podrían resultar eficaces en cuadros refractarios al tratamiento con neurolépticos y han obtenido resultados prometedores en el control de la desinhibición sexual asociado a la EA.
(BIB. 45, 46, 47, 48, 49, 50, 51, 52)
Benzodiacepinas e hipnóticos
A la hora de considerar la utilización de BZD debe tenerse en cuenta el riesgo de caídas y la afectación posible de las capacidades de atención, concentración y memoria. La edad avanzada de los pacientes supone cambios a nivel farmacocinético y farmacodinámico e interacciones con otros medicamentos prescritos que es preciso valorar. Por todo ello es preferible el uso de BZD de vida media corta (lorazepam, oxazepam) frente a las de vida media larga que se metabolizan por oxidación y tienen mayor riesgo de acumulación.
Las BZD de vida media ultracorta pueden provocar agravamiento de los síntomas cognitivos y otros efectos indeseables.
Las dosis requeridas de BZD deben ser individualizadas para cada caso concreto, aunque en general van a ser inferiores a las necesarias para jóvenes. Debe procurarse que los tratamientos tengan una duración limitada.
Debido a las dificultades mencionadas no es infrecuente es uso de NL como alternativa en los cuadros de ansiedad; 1-3 mg/d de risperidona; 2, 5-5 mg/d de olanzapina o 25 mg/d de quetiapina pueden resultar una opción eficaz.
En los casos en que la ansiedad es secundaria a un trastorno depresivo u otra patología psiquiátrica se aconseja realizar un tratamiento específico.
TABLA 5. Uso de benzodiacepinas en la demencia. ( De Agüera LF, 1998)
En cuanto a las alteraciones del sueño, el tratamiento farmacológico se debe instaurar cuando las medidas comunes de higiene del sueño hayan resultado inefectivas o exista una “sobrecarga” familiar importante. Cuando el insomnio es de inducción, el fármaco de elección es el clometiazol, administrado inmediatamente antes de acostarse. Si el insomnio cursa con despertar precoz se pueden utilizar NL a dosis bajas o AD como el trazodone.
(BIB. 53, 54, 55, 56)
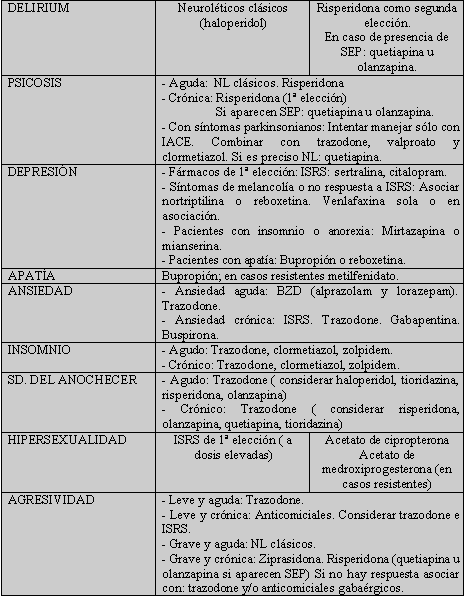
Para finalizar ofrecemos una guía orientativa para el tratamiento psicofarmacológico de los síntomas no cognitivos en la EA. (BIB. 57, 58)
TABLA 6. Guía orientativa para el tratamiento psicofarmacológico de los trastornos neuropsiquiátricos asociados al síndrome demncial
Bibliografia
- Kaplan-Sadock. Sinopsis de psiquiatría. Ed. médica panamericana. 1996.
- Manuel Martín Carrasco. La enfermedad de Alzheimer –un trastorno neuropsiquiátrico-. Cap. 9 de P. L. Moreno Flores. psiquiatría Editores S. L. 2004.
- psiquiatría de enlace. neurología. Capítulo Demencias. C. Pelegrín Valero, E. Marta Moreno, F. J. Olivera Pueyo, J. Marta Moreno. Scientific Communication Management, S. L. 2004.
- Martín Carrasco M, Agüera Ortiz M, Pelegrín Valero C, Moríñigo Domínguez A. Las demencias. psiquiatría Geriátrica. Barcelona: Masson. 2002.
Artículos médicos:
1. Cummings JL. Cholinesterase inhibitors: a new class of psychotropic agents. Am J Psychiatry 2000.
2. Rösler M, Anand R, Cicin-Sain A, Gauthier S, Ayid Y, Dal-Bianco P et al. Efficacy and safety of rivastigmine in patients with Alzheimer´s disease : international randomised controlled trial. BMJ 1999.
3. Gauthier S, Feldman H, Hecker J, Vellas B, Emir B, Subbiah P. Functional, cognitive and behavioral effects of donepezil in patients with moderate Alzheimer´s disease. Curr Med Res Opin 2002.
4. Schneider LS, Pollock VE, Lyness SA. A meta-analysis of controlled trials of neuroleptic treatment in dementia. J Am Geriatr Soc 1990.
5. Lanctot KL, Best TS, Mittmann M, Liu BA, Oh PL, Einarson TR et al. Efficacy and safety of neuroleptics in behavioral disorders associated with dementia. J Clin Psychiatry 1998.
6. Miller CH, Mohr F, Umbricht D, Woerner M, Fleischhacker WW. The prevalence of acute extrapyramidal signs and symptoms in patients treated with clozapine, risperidone and conventional antipsychotics. J Clin Psychiatry 1998.
7. Sink KM, Holden KF, Yaffe K. Pharmacological treatment of neuropsychiatric symptoms of dementia: a review of the evidence. JAMA 2005.
8. Lonergan E, Luxenberg J, Colford J. haloperidol for agitation in dementia. Cochrane Database Syst Rev 2001.
9. Stoppe G, Brandt CA, Staedt JH. Behavioral problems associated with dementia: the role of newer antipsychotics. Drugs Aging 1999.
10. Motsinger CD, Perron GA, Lacy TJ. Use of atypical drugs in patients with dementia. Am Fam Physician 2003.
11. Tariot PN, Profenno NA, Ismail MS. Efficacy of atypical antipsychotics in elderly patients with dementia.
12. Herrmann N, Mamdani M, Lanctot KL. Atypical antipsychotics and risk of cerebrovascular accidents. Am J Psychiatry 2005.
13. Schneider LS, Dagerman KS, Insel P. Risk of death with atypical antipsychotic drug treatment for dementia: meta-analysis of randomized placebo-controlled trials. JAMA 2005.
14. Lee PE, Gill SS, Freedman M, Bronskill SE, Hillmer MP, Rochon PA. Atypical antipsychotic drugs in the treatment of behavioural and psychological symptoms of dementia: a systematic review. BMJ 2004.
15. Alexopoulos GS, Streim J, Carpenter D, Docherty JP. Using antipsychotic agents in older patients. J Clin Psychiatry 2004.
16. Maixner SM, Mellow AM, Tandon R. The efficacy, safety and tolerability of the antipsychotics in the elderly. J Clin Psychiatry 1999.
17. Oberholzer RJ, Hendriksen C, Monsch AU, Heierli B, Stahelin HB. Safety and effectiveness of low-dose clozapine in psychogeriatric patients: a preliminary study. Int Psychogeriatr. 1992.
18. Rabinowitz K, Katz IR, De Deyn PP, Brodaty H, Greenspan A, Davidson M. Behavioral and psychological symptoms in patients with dementia as a target for pharmacotherapy with risperidone. J Clin Psychiatry 2004.
19. De Deyn PP, Katz IR, Brodaty H, Lyons B, Greenspan A, Burns A. Management of agitation, aggression and psychosis associated with dementia: a pooled analysis including three randomized, placebo-controlled double-blind trials in nursing home residents treated with risperidone. Clin Neurol Neurosurg 2005.
20. Tune LE. Risperidone for the treatment of behavioural and psychological symptoms of dementia. J Clin Psychiatry 2001.
21. Goldberg RJ, Goldberg J. Antipsychotics for dementia-related behavioral disturbances in elderly institucionalized patients. Clin Geriatric 1996.
22. Goldberg RJ, Goldberg J. risperidona for dementia-related disturbed behaviour in nursing home residents: a clinical experience. Int Psychogeriatr. 1997.
23. Katz IR, Jeste DV, Mintzer JE, Clyde C, Napolitano J, Brecher M. Comparison of risperidone and placebo for psychosis and behavioral disturbances associated with dementia: a randomized, double blind trial. J Clin Psychiatry 1999.
24. Frenchman IB, Prince T. Clinical experience with risperidone, haloperidol and thioridazine for dementia associated behavioral disturbances in nursing home residents. Int Psychogeriatr 1996.
25. Barcia D, Giles E, Herraiz M, Moríñigo A, Roca M, Rodríguez A, . Risperidone in the treatment of psychotic, affective and behavioral symptoms associated to Alzheimer disease. Actas Esp Psiquiatr 1999.
26. Madhusoodanan S, Sinha S, Brenner R, Gupta S, Bogunovic O. Use of olanzapine for elderly patients with psychotic disorders: a review. Ann Clin Psychiatry. 2001.
27. Street JS, Clarck WS, Gannon KS, Cummings JL, Bymaster FP. Olanzapine treatment of psychotic and behavioral symptoms in patients with Alzheimer disease in nursing care facilities: a double-blind, randomized, placebo-controlled trial. Arch gen Psychiatry. 2000
28. Deberdt WG, Dysken MW, Rappaport SA, Feldman PD, Young CA, Hay DP. Comparison of olanzapine and risperidone in the treatment of psychosis and associated behavioral disturbances in `patients with dementia. Am J Geriatr Psychiatry. 2005
29. Cummings JL. The Neuropsychiatry Inventory: assessing psychopathology in dementia patients. Neurology 1997.
30. Streets JS, Clark WS, Kadam DM, Mitan SJ, Juliar BE, Feldman PD et al . Long-term efficacy of olanzapine in thecontrol of psychotic and behavioral symptoms in nursing home patients with Alzheimer´s dementia. Int J Geriatr Psychiatry. 2001
31. Tariot PN, Ismail MS. Use of quetiapine in elderly patients. J Clin Psychiatry. 2002
32. Ballard C, Margallo-Lana M, Juszczak E, Douglas S, Swann A. Quetiapine and rivastignine decline in Alzheimer´s disease: randomised double blind placebo controlled trial. BMJ 2005.
33. Madhusoodanan S, Brenner R, Alcantara A. Clinical experience with quetiapine in elderly patients with psychotic disorders. J Geriatr Psychiatry Neurol 2000.
34. Scharre DW, Chang SI. Cognitive and behavioral effects of quetiapine in Alzheimer´s disease patients. Alzheimer Dis Assoc Disord 2002.
35. Wilner KD, Tensfeldt TG, Baris B, Smolarek TA, Turncliff RZ. Single and multiple dose pharmacokinetics of ziprasidone in healthy young and elderly volunteers. Br J Clin Pharmacol 2000.
36. Cole SA, Saleem R, Shea WP, Sedler M, Sablosky M, Jyringi D, Smith A. Ziprasidone for agitation or psychosis in dementia: four cases. Int J Psychiatry. 2005.
37. Laks J, Miotto R, Marinho V, Engelhardt E. Use of aripiprazole for psychosis and agitation in dementia. Int Psychogeriatry 2005.
38. Karlsson I. Pharmacologic treatment of non-cognitive symptoms of dementia. Acta Neurol Scand Suppl. 1996.
39. Flint AJ. Choosing appropriate antidepressant therapy in the elderly. Drugs Aging. 1998.
40. Gottfries cg, Nyth AL. Effect of citalopram, a selective 5-HT reuptake blocker, in emotionally disturbed patients with dementia. Ann N Y Acad Sci. 1991.
41. Lyketsos CG, Sheppard JM, Steele CD et al. Randomized, placebo-controlled, double-blind clinical trial of sertraline in the treatment of depression complicating Alzheimer´s disease. Am J Psychiatry. 2000.
42. Magai C, Kennedy G, Cohen CI, Gomberg D. A controlled clinical trial of sertraline of the treatment in nursing home patients with late-stage Alzheimer´s disease. Am J Geriatr Psychiatry. 2000.
43. Pollock BG, Mulsant BH, Rosen J et al. Comparison of citalopram, perphenazine, and placebo for the acute treatment of psychosis and behavioral disturbances in hospitalized, demented patients. Am J Psychiatry. 2002.
44. Sultzer DL, Gray KF, Gunay I, Berisford MA, Mahler ME. A double-blind comparison of trazodone and haloperidol for treatment of agitation in patients with dementia. Am J Geriatr Psychiatry. 1997.
45. Tariot PN, Erb R, Podgorski CA, Cox C, Patel S, Jakimovich L et al. Efficacy and tolerability of carbamazepine for agitation and aggression in dementia. Am J Psychiatry. 1998.
46. Kunik ME, Puryear M, Orengo CA, Molinari V, Workman RH. The efficacy and tolerability of divalproex sodium in elderly demented patients with behavioral disturbances. Int J Geriatr Psychiatry. 1998.
47. Grossman F. A review of anticonvulsivants in treating agitated demented elderly patients. Pharmacotherapy. 1998.
48. Porsteinsson AP, Tariot PN, Erb R, Cox C, Smith E, Jakimovich L, Noviasky J, Kowalsky L, Holt CJ, Irvine C. Placebo-controlled study of divalproex sodium for agitation in dementia.
49. Meinhold JM, Blake LM, Mini LJ, Welge JA, Schwiers M, Hughes A. Effect of divalproex sodium on behavioural and cognitive problems in elderly dementia. Drugs Aging. 2005.
50. Freymann N, Micheal R, Dodel R, Jessen F. Successful treatment of sexual disinhibition in dementia with carbamazepine. Pharmacopsychiatry. 2005.
51. Miller LJ. Gabapentin for treatment of behavioral and psychological symptoms of dementia. Ann Pharmacother.
2001.
52. Alkhalil C, Tanvir F, Alkhalil B, Lowenthal DT. Treatment of sexual disinhibition in dementia: case reports and review of the literature. Am J Ther. 2004.
53. Sadavoy J, LeClair JK. Treatment of anxiety disorders in late life. Can J Psychiatry. 1997.
54. Devanand DP. Behavioral complications and their treatment in Alzheimer´s disease. Geriatrics. 1997.
55. Salzman C. Treatment of agitation, anxiety, and depression in dementia. Psychopharmacol Bull. 1988.
56. Harenko A. A comparison between chlormetiazole and nitrazepam as hypnotics in psychogeriatric patients. Curr Med Res Opin. 1974.
57. Cummings JL, Framk JC, Cherry D, Kohatsu ND, Kemp B, Hewett L et al. Guidelines for managing Alzheimer´s disease. Am Fam Physician 2002; Suppl. 127:20-36.
58. Pelegrín C, Marta E, Corbera M. tratamiento sintomático de las demencias. Act Esp Psiquiatr ( en prensa).
IMPORTANTE: Algunos textos de esta ficha pueden haber sido generados partir de PDf original, puede sufrir variaciones de maquetación/interlineado, y omitir imágenes/tablas.






Consejos Prácticos para el Cuidador del Paciente con Demencia.
JANIER RAMIREZ RODRIGUEZ
Fecha Publicación: 20/09/2025
Deterioro cognitivo leve: concepto, subtipos y neuropsicología clínica
Iván Zebenzui Moreno González et. al
Fecha Publicación: 18/05/2025
Síntomas psiquiátricos en la Enfermedad de Alzheimer.
Sandra Puyal González et. al
Fecha Publicación: 20/05/2024
Compulsión motriz en el Trastorno Obsesivo Compulsivo
Liuba Yamila Peña Galbán et. al
Fecha Publicación: 18/05/2023
¿Tenemos muchos pacientes en tratamiento para el TDAH? Prevalencia en una región sanitaria y medicación asociada
laura Gascó Serna et. al
Fecha Publicación: 18/05/2023
Fases de deterioro lingüístico de la enfermedad de Alzheimer.
Horus Laffite Cabrera et. al
Fecha Publicación: 11/02/2023