Iniciamos esta ponencia plasmando los dos hechos más importantes que a juicio de Friedman se han producido en el campo de la psicofarmacología del trastorno por estrés Posttraumático (de aquí en adelante TEPT): la publicación de unas guías prácticas sobre el tratamiento psicofarmacológico del TEPT , , y la reciente aprobación por la Food and Drug Administratios (FDA) de la sertralina como fármaco indicado para el tratamiento del TEPT .
Hasta hace pocos años los pacientes y los clínicos tenían unas expectativas muy limitadas sobre los resultados del tratamiento del TEPT. Sin embargo, los estudios que se han venido realizando en los últimos años sobre la eficacia de las intervenciones con nuevos psicofármacos y de las intervenciones psicológicas han cambiado radicalmente las expectativas reales en el momento actual.
Así, en muchos pacientes es un objetivo real del tratamiento la remisión o desaparición de la mayoría de los síntomas, y en otros muchos pacientes sino la remisión si al menos la mejoría sustancial. Los resultados de los estudios indican que aproximadamente un 70% de los pacientes mostrarán un beneficio de moderado a marcado con el tratamiento psicofarmacológico . No obstante, en la mayoría de los pacientes algunos síntomas leves ligados al recuerdo del trauma como el embotamiento afectivo o la irritabilidad, permanecerán durante prolongado tiempo.
Tratamiento biológico del trastorno de estrés postraumático (TEPT).
Julio Bobes; MP González; MT Bascarán; M Bousoño; PA Sáiz; A Calcedo.
página 1
[otros artículos] [21/2/2002]
Iniciamos esta ponencia plasmando los dos hechos más importantes que a juicio de Friedman se han producido en el campo de la psicofarmacología del trastorno por estrés Posttraumático (de aquí en adelante TEPT): la publicación de unas guías prácticas sobre el tratamiento psicofarmacológico del TEPT , , y la reciente aprobación por la Food and Drug Administratios (FDA) de la sertralina como fármaco indicado para el tratamiento del TEPT .
Hasta hace pocos años los pacientes y los clínicos tenían unas expectativas muy limitadas sobre los resultados del tratamiento del TEPT. Sin embargo, los estudios que se han venido realizando en los últimos años sobre la eficacia de las intervenciones con nuevos psicofármacos y de las intervenciones psicológicas han cambiado radicalmente las expectativas reales en el momento actual. Así, en muchos pacientes es un objetivo real del tratamiento la remisión o desaparición de la mayoría de los síntomas, y en otros muchos pacientes sino la remisión si al menos la mejoría sustancial. Los resultados de los estudios indican que aproximadamente un 70% de los pacientes mostrarán un beneficio de moderado a marcado con el tratamiento psicofarmacológico . No obstante, en la mayoría de los pacientes algunos síntomas leves ligados al recuerdo del trauma como el embotamiento afectivo o la irritabilidad, permanecerán durante prolongado tiempo3.
A pesar de los estudios, todavía existen más controversias de las deseables con respecto al tratamiento del TEPT. Aunque cada vez se van delineando con mayor rigor y acuerdo pautas de actuación para este trastorno, los grupos de expertos2, 3 todavía no han establecido unas pautas tan claras y estándares como las propuestas para otras enfermedades como la depresión o la esquizofrenia.
Por poner un ejemplo sobre la indeterminación existente, en la actualidad existen al menos dos escuelas respecto al papel del tratamiento psicofarmacológico en el TEPT ; para una de ellas este tipo de tratamiento se entiende como un mero agente coadyuvante del tratamiento psicológico que facilitaría la aplicación de las técnicas psicológicas , y para la otra representaría el tratamiento indicado para las alteraciones biológicas que subyacen al trastorno. Para la primera escuela el TEPT es conceptualizado como la respuesta normal a un acontecimiento traumático, siendo el evento traumático el responsable directo de la aparición de los síntomas, mientras que para la segunda escuela el TEPT representa un proceso maladaptativo debido a alteraciones en los sistemas biológicos del sujeto.
Con respecto a las limitaciones actuales en el conocimiento sobre el tratamiento psicofarmacológico, una de las referidas con mayor frecuencia en la literatura, es el hecho de que la mayor parte de la información de que disponemos proviene de estudios realizados con los veteranos de guerra en Estados Unidos, existiendo poca información sobre los resultados en población civil, que como los estudios epidemiológicos demuestran (ver capítulo 2) representa un importante porcentaje de los pacientes. Otra de las limitaciones tiene que ver con la escasez de estudios publicados, y dentro de esa escasa literatura disponible la relativa baja frecuencia de estudios controlados.
Siguiendo a la segunda escuela anteriormente comentada, puesto que el TEPT supone la reacción psicobiológica de una persona ante un acontecimiento traumático acaecido en el entorno, parece lógico pensar que los psicofármacos jueguen un papel importante en su manejo, y que despierten cada vez un mayor interés en la investigación . Sin embargo, en el momento actual todavía existe un gran nivel de indeterminación acerca del tratamiento biológico del TEPT. Aunque se conoce que este tipo de tratamiento es eficaz y que acorta la duración del cuadro , incluso a la mitad del tiempo , el conocimiento sobre los mecanismos de la respuesta terapéutica son todavía insuficientes .
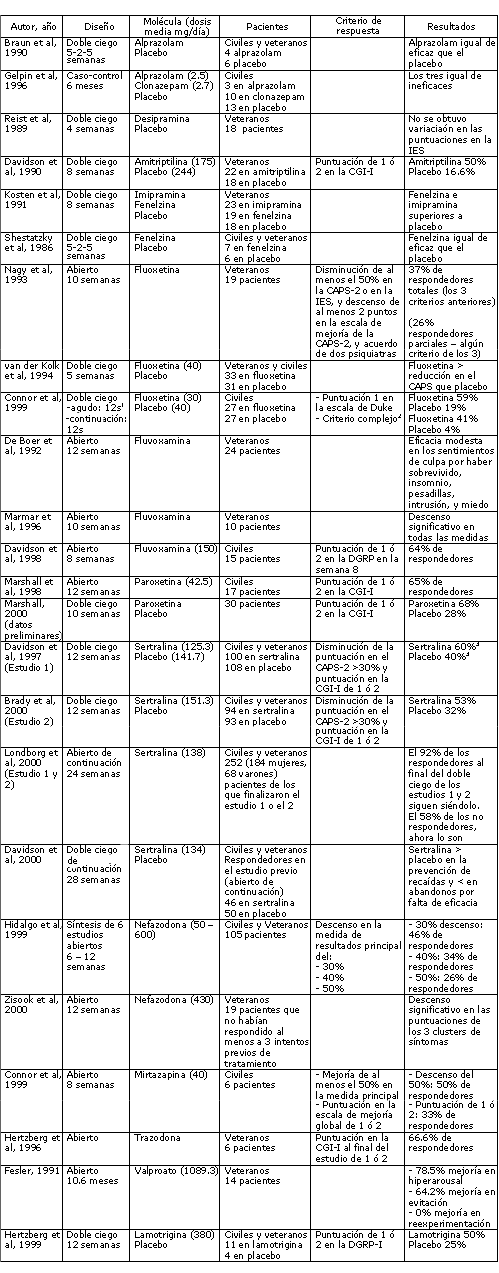
A lo largo de este capítulo pretendemos proporcionar información general sobre cómo abordar desde una perspectiva biológica este trastorno, sobre cómo abordar algunos problemas específicos de especial relevancia por su frecuencia y/o gravedad, y finalmente, proporcionamos una descripción detallado de los estudios realizados con los distintos psicofármacos, así como una tabla resumen en la que se recogen los principales resultados (tabla 8. 1).
Recomendaciones generales del tratamiento biologico
Si bien hubo un tiempo en el que era importante diferenciar, a la hora de establecer el tratamiento, si se trataba de un TEPT agudo o crónico en estos momentos esta diferenciación tan sólo es relevante en el caso de que se produzca respuesta parcial al primer intento terapéutico y en la duración el tratamiento de mantenimiento. Por tanto, en principio se asume que se aplicará el mismo tratamiento agudo para el TEPT agudo y crónico.
A la hora de iniciar el tratamiento psicofarmacológico del TEPT es necesario tener en cuenta que éste comprende 3 fases : estabilización, mantenimiento, y discontinuación, y que, por tanto, la duración del mismo va a ser prolongada. Aproximadamente se calcula que estabilizar a un paciente lleva 2-3 meses, mantenerlo, como mínimo 12 meses, más el tiempo que empleemos en retirar la medicación (unas 2-4 semanas). Por tanto, es necesario preparar e informar al paciente de que vamos a iniciar un tratamiento que durará al menos un año y medio, y en algunos casos quizás durará toda la vida.
Independientemente del marco conceptual en el que nos movamos, los objetivos del tratamiento psicofarmacológico del TEPT se resumen en los siguientes:
Objetivos del tratamiento psicofarmacológico
1. mejora de la sintomatología, que Davidson y van der Kolk subtipifican del siguiente modo:
1. 1. reducir los síntomas intrusivos y la tendencia a interpretar los estímulos como recurrencias del trauma
1. 2. disminuir la conducta de evitación
1. 3. mejorar el embotamiento, el distanciamiento, y el humor
1. 4. disminuir la hiperactivación, tanto tónica como la desencadena por la exposición a un recuerdo del trauma
1. 5. disminuir la impulsividad y los síntomas psicóticos o disociativos
2. aumento de la capacidad de adaptación al estrés
3. disminución del riesgo de comorbilidad secundaria al TEPT (uso/abuso de alcohol u otras sustancias, conductas violentas, suicidio, . . . )
4. mejora del funcionamiento del paciente
5. mejora de su calidad de vida
En este apartado intentaremos sintetizar la información de la literatura para responder a preguntas como ¿qué tipo de fármaco se debe utilizar preferentemente?, ¿cuánto tiempo es necesario mantener el fármaco para obtener respuesta?, ¿qué sucede tras la interrrupción del tratamiento?, ¿son necesarios tratamientos de mantenimiento o preventivos?, y otras similares que todo clínico se plantea en su ejercicio cotidiano.
Para ello, tomaremos como referentes de primer orden al grupo de Expertos del Consensus para las Pautas Guía para el tratamiento del TEPT2 (GE), y el Consensus realizado por el grupo Internacional de Consensus en depresión y ansiedad (GICDA)3. Completaremos además sus recomendaciones por las proporcionadas por autores de prestigio en este campo y por la experiencia de nuestro equipo.
Tratamiento biológico desde Psiquiatría
¿Qué fármacos son las más indicados para el tratamiento del TEPT?
La mayor parte de las referencias de la literatura (ensayos clínicos y estudios clínicos abiertos) aconsejan utilizar como fármacos de primera elección a los ISRSs, dada su eficacia sobre todo el espectro sintomatológico del TEPT y sus escasos y bien tolerados efectos secundarios.
El único psicofármaco que hasta el momento ha obtenido la indicación específica y aprobación por la Food and Drug Administration para el tratamiento del TEPT es la sertralina4. Sin embargo, distintos estudios controlados han demostrado la eficacia de éste y otros psicofármacos en el TEPT. En una excelente revisión Davidson9 cita también como psicofármcos eficaces los antidepresivos tricíclicos, los IMAOs, el resto de ISRSs, y los anticonvulsivantes. Sin embargo señala que la eficacia de todos ellos se reduce casi exclusivamente a la mejora de los síntomas, habiendo sido insuficientemente estudiado su efecto sobre el funcionamiento y la calidad de vida de los pacientes. Por su parte, Shalev y cols. indican que la eficacia de estos fármacos sobre el TEPT dista mucho de ser la misma que presentan sobre la depresión mayor o el trastorno de pánico, ya que las tasas de remisión completa de síntomas son mucho más bajas en el TEPT que en los otros dos trastornos.
El GE2 no ha respondido a esta pregunta de forma global, sino que han establecido los fármacos indicados según cuál sea el síntoma/s predominante y también según el tipo de agente estresante desencadenante del cuadro. Sin embargo, a pesar de no haber tratado la cuestión de forma global, los resultados son concluyentes, e independientemente del tipo de síntoma y del tipo de trauma los fármacos de primera elección recomendados para iniciar el tratamiento biológico fueron los que aparecen reflajados en la siguiente tabla:
De acuerdo con esta propuesta de fármacos de primera elección, Davidson14 aconseja como fármacos de 2ª ó 3ª línea a los tricíclicos y a los IMAOs debido fundamentalmente a sus efectos secundarios, riesgo en sobredosis, bajas tasas de adherencia terapéutica, y síndrome de discontinuación.
Por su parte, el GICDA3 analiza la eficacia clínica demostrada por los distintos psicofármacos estudiados, y que mostramos en la siguiente tabla.
En base a estos resultados, concluyen que los fármacos de primera elección para el tratamiento del TEPT son los Inhibidores Selectivos de la recaptación de Serotonina (5-HT). Además entre sus acciones estarían, la mejora de la sintomatología, de la capacidad de adaptación al estrés, y del nivel de discapacidad, así como el tratamiento de la depresión y de la ansiedad comórbida.
Por tanto, parece que existe acuerdo bastante unánime entre los distintos autores a la hora de indicar a los ISRSs como los fármacos de primera elección para el tratamiento del TEPT, señalando además su eficacia sobre los tres clusters sintomatológicos.
- Indicación según el tipo de clínica
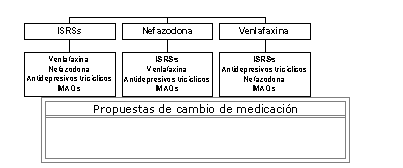
Con la excepción del síntoma trastornos del sueño, el GE2 recomienda como fármaco de primera elección para todos los síntomas analizados los ISRSs, la nefazodona, y la venlafaxina (por este orden), tal como se muestra en la siguiente tabla.
Con respecto a la utilización de las benzodiacepinas para el tratamiento de los trastornos del sueño en los pacientes con TEPT, el GICDA3 recomienda evitar su uso, incluso para el manejo a corto plazo, debiendo utilizar preferentemento los hipnóticos no benzodiacepínicos. Tampoco aconsejan el uso de antidepresivos tricíclicos dada la somnolencia diurna y la alteración del tiempo de reacción que producen con el consiguiente riesgo de accidentes de tráfico, así como su cardiotoxicidad en sobredosis.
Además de los fármacos expresamente recomendados, el GE2 señala que también se pueden considerar otros fármacos según qué síntoma;
o los antidepresivos tricíclicos podrían considerarse también como una opción en el tratamiento de todos los síntomas enumerados
o las benzodiacepinas en el tratamiento de:
. la evitación, pánico, o miedo relacionado con el trauma (clonazepam)
. ansiedad general (hiperarousal, hipervigilancia, sobresalto)
o los antiadrenérgicos y la buspirona en el tratamiento de la ansiedad general (hiperarousal, hipervigilancia, sobresalto)
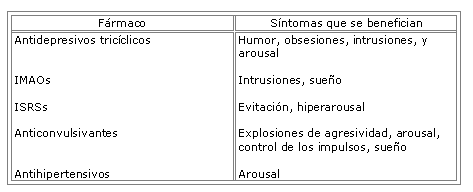
Yehuda6, en discrepancia con lo manifestado por el GE, considera que raramente un único fármaco es eficaz en el manejo de todos los clusters de síntomas o produce la remisión del cuadro, sino que fármacos concretos son eficaces en clusters de síntomas determinados, tal como expone en la siguiente tabla.
- Indicación por tipo de trauma
Como ya hemos comentado al principio de este punto, para todos los tipos de trauma analizados (guerra, trauma sexual en un adulto, abuso físico o sexual durante la infancia, accidentes, catástrofes naturales, víctima de crimen violento o tortura, otros como p. e. haber sido testigo de un acontecimiento traumático) los fármacos recomendados son los ISRSs, nefazodona, y venlafaxina. Recomiendan considerar además:
o los antidepresivos tricíclicos en todos los tipos de trauma
o las benzodiacepinas en trauma sexual en un adulto, accidentes, y catástrofes naturales
o los estabilizadores del humor en guerras, abuso físico o sexual durante la infancia, víctima de crímenes violentos o tortura
Aunque el GE2 recomienda para algunos síntomas y algunos acontecimientos traumáticos las benzodiacepinas, los resultados de los estudios con estos fármacos son controvertidos. Un estudio controlado no encuentra que el alprazolam sea eficaz en el TEPT, mientras que un estudio abierto encuentra que el clonazepam resultó eficaz sobre el sueño, las pesadillas, y los flashbacks. Por otra parte, el GICAD3 y Turner7 desaconsejan su uso, especialmente en estos pacientes por su riesgo de dependencia.
¿Cuándo iniciar el tratamiento en un paciente que ha sufrido un trauma?
El GICDA3 recomienda considerar la necesidad de iniciar el tratamiento si pasadas 3 semanas desde que el sujetó vivió el acontecimiento traumático no se observa mejoría en la respuesta de estrés agudo.
¿Cómo debe iniciarse el tratamiento psicofarmacológico?
Debe iniciarse a dosis bajas e ir aumentandolas progresivamente hasta alcanzar, como mínimo, las dosis terapéuticas para la depresión3.
¿Qué se entiende por respuesta en el TEPT?
El GE2 ha establecido unos criterios operativos para definir una serie de conceptos básicos para determinar la eficacia de nuestras intervenciones, siguiendo el modelo ya clásico de Kupffer para los trastornos depresivos.
Si bien el que existan unos criterios operativos facilita el consenso, en estos momentos existen dificultades respecto a con qué instrumento se ha de determina si se cumplen o no esos criterios. Como señalan Davidson16 e Hidalgo , en estos momentos no existe un instrumento de oro para evaluar los resultados de nuestras intervenciones, ya que ninguno ha demostrado superioridad sobre el resto para detectar las diferencias entre los fármacos y el placebo. Por tanto, los distintos autores utilizan los instrumentos que consideran más apropiados. Así, unos estudios utilizan la escala de mejoría de la Impresión Clínica Global (CGI-I), otros utilizan la Duke Global Rating for PTSD (Duke), otros la Clinician-Administered PTSD Scale (CAPS), etc.
¿Cuánto tiempo es necesario esperar para saber si existe o no respuesta al tratamiento biológico?
En el momento actual se considera que es necesario esperar 8 semanas antes de decidir si se ha producido o no respuesta al tratamiento.
Los resultados de varios estudios sugieren que el tratamiento psicofarmacológico necesita un periodo de tiempo relativamente prolongado para demostrar su eficacia. Así por ejemplo, ya en 1990 Davidson y cols demostraron como los síntomas seguían mejorando entre la semana 4 y 8 de tratamiento con amitriptilina.
El GE2 recomienda esperar 8 semanas antes de decidir que no se ha producido respuesta al tratamiento psicofarmacológico, y el GICDA3 12 semanas.
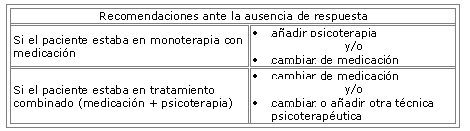
¿Qué hacer cuando no existe respuesta al tratamiento biológico?
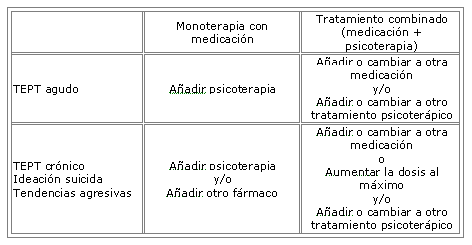
En general se recomienda bien añadir psicoterapia y/o bien cambiar de medicación eligiendo como segunda opción un antidepresivo tricíclico o un IMAO.
Las recomendaciones son las mismas para un cuadro agudo o crónico, o si existe ideación suicida o agresividad manifiesta.
- Cambio de medicación en caso de ausencia de respuesta
En el esquema se exponen los cambios sugeridos por el GE2 para el cambio de medicación en los casos en los que el tratamiento fuese uno de los 3 fármacos o grupos de fármacos recomendados.
El GE2 también contempla los cambios a realizar en el caso de que el paciente estuviese recibiendo los siguientes tratamientos:
. Estabilizadores del humor por un comportamiento violento, agresivo, irritable, o explosivo:
o otro estabilizador del humor, ISRSs, antipsicóticos atípicos, venlafaxina, nefazodona, antidepresivos tricíclicos
. Estabilizadores por comorbilidad con trastorno bipolar: añadir al estabilizador del humor un ISRS
. antipsicótico atípico por un comportamiento violento, agresivo, irritable, o explosivo:
o estabilizador del humor, antidepresivo, otro antipsicótico atípico
. antipsicótico atípico por reviviscencias, síntomas disociativos, o síntomas psicóticos prominentes asociados al TEPT:
o estabilizador del humor, antidepresivo, otro antipsicótico atípico, antipsicótico convencional
¿Qué hacer cuando existe respuesta parcial al tratamiento biológico?
Cuando existe respuesta parcial se aconseja continuar con el tratamiento actual y añadir otro fármaco y/o psicoterapia.
El GE2 recomienda dos estrategias diferenciadas en función de que se trate de un TEPT agudo o de que sea crónico o presente ideación suicida o agresividad importante, tal como aparece en la tabla.
- Medicación coadyuvante indicada en caso de respuesta parcial
Si el tratamiento inicial era un ISRS, nefazodona, o venlafaxina el GE recomienda añadir un estabilizador del humor (en el caso de que fuese un ISRS también recomiendan en segundo lugar un antidepresivo tricíclico).
Si el tratamiento inicial era un estabilizador del humor bien por conducta violenta o agresiva bien por comorbilidad con trastorno bipolar recomiendan en primer lugar un ISRS.
o Si estaba tomando el estabilizador por culpa de una conducta agresiva el GE también recomienda por este orden antipsicóticos atípicos, otro estabilizador del humor, nefazodona, venlafaxina, . . .
o Si el motivo por el que tomaba el estabilizador del humor era un trastorno bipolar comórbido recomiendan como otras opciones la nefazodona, la venlafaxina, antipsicótico atípico, . . .
Finalmente, si estaba tomando un antipsicótico atípico bien por conducta violenta o explosiva bien por síntomas psicóticos, disociativos, o reviviscencias recominedan añadir en primer término un estabilizador del humor y en segundo lugar un antidepresivo.
¿Qué hacer cuando no existe respuesta a múltiples intentos de tratamiento biológico?
El GE2 recomienda ante esta situación realizar en primer lugar una evaluación cuidadosa buscando las posibles causas de la falta de respuesta (p. e. , abuso de sustancias, comorbilidad, etc. ), así como reconsiderar el diagnóstico de TEPT.
El segundo paso iría encaminado a desarrollar un plan de tratamiento comprensivo utilizando técnicas psicofarmacológicas y psicoterápicas de forma conjunta y sistemática, hasta determinar el programa de tratamiento más adecuado para ese paciente concreto. A la hora de diseñar el tratamiento recomiendan considerar como primera opción la combinación de un antidepresivo y un estabilizador del humor, si bien también consideran otras opciones como añadir un antipsicótico a esta combinación, o sustituir el estabilizador del humor por el antipsicótico, etc.
Finalmente, ponen especial énfasis en la necesidad de considerar la hospitalización en caso de detectar elevado riesgo de suicidio o de daño a otras personas.
¿Qué es el tratamiento de mantenimiento?
El tratamiento de mantenimiento es aquel tratamiento que sigue al agudo y que se caracteriza por ser obligatorio en todos los pacientes, utilizar el/los mismo/s fármaco/s y a la/s misma/s dosis que en el tratamiento agudo, durar un periodo de tiempo prolongado, y tener como objetivo disminuir las probabilidades de recaída de los pacientes.
Siguiendo el modelo de otros trastornos, el tratamiento de mantenimiento en el TEPT es aquel tratamiento que sigue al agudo y cuya finalidad es mantener al paciente en remisión (disminución de los síntomas de al menos el 75%) durante un tiempo prolongado con el fín de disminuir el porcentaje de recaídas.
¿Qué fármacos hay que utilizar en el tratamiento de mantenimiento?
Este tratamiento es una prolongación del tratamiento agudo y los fármacos y dosis a utilizar son los mismos que los utilizados en la fase aguda.
¿Cuánto tiempo dura el tratamiento de mantenimiento?
La duración de la fase de mantenimiento que recomienda el GE2 depende del tipo de TEPT (agudo o crónico) y del grado de buena respuesta que ha obtenido el paciente (tabla adjunta).
Estos períodos de tratamiento recomendados deberán prolongarse en el caso de que se de alguna de las siguientes condiciones:
o Estresores presentes
o Soporte social pobre
o persistencia de algunos síntomas
o Elavado riesgo de suicidio en el pasado
o Historia de violencia
o comorbilidad con otro trastorno del eje I
o Síntomas de larga evolución
o Funcionamiento pobre cuando los síntomas estaban presentes
o Historia de síntomas de TEPT graves
El GICDA3 recomienda continuar con el tratamiento, una vez ha demostrado su eficacia, al menos durante 12 meses dependiendo de la gravedad y la duración de la enfermedad.
¿Cómo discontinuar el tratamiento?
Para evitar el síndrome de discontinuación el GE2 recomienda ir disminuyendo la dosis durante un período de 2 a 4 semanas. En el caso de las benzodiacepinas, el periodo recomendado es de 4 semanas o más.
En aquellos pacientes con factores de riesgo de recaída recomiendan prolongar el periodo de discontinuación para evitar la recaida. El periodo recomendado es de 4 a 12 semanas, y en el caso de las benzodiacepinas más de 12 semanas.
Tratamiento desde atención Primaria
Puesto que el TEPT es uno de los trastornos listados en las clasificaciones de Trastornos Mentales y del Comportamiento para atención Primaria ((DSM-IV atención Primaria) nos parece conveniente dedicar un espacio al manejo de este trastorno desde la atención Primaria.
Las Pautas Guía para la intervención y manejo del TEPT desde la atención Primaria establecidas por el GE2 siguen el mismo esquema que las desarrolladas para psiquiatría, por lo que tratan básicamente los mismos aspectos.
¿Cuándo iniciar el tratamiento biológico?
Según el GE2, el médico generalista ha de iniciar el tratamiento biológico si, habiendo durado los síntomas del TEPT al menos 1 mes sin experimentar mejoría significativa, el sujeto presenta alguna de las siguientes características:
1. los síntomas son graves y/o persistentes
2. el funcionamiento diario está seriamente afectado
3. existe insomnio grave
4. existe comorbilidad psiquiátrica (depresión, ansiedad, ideación suicida)
5. experimenta un nivel elevado de estrés
6. a pesar de estar bajo tratamiento psicoterápico sigue presentando síntomas significativos
Por su parte, el GICDA3 recomienda considerar la necesidad de iniciar el tratamiento si pasadas 3 semanas desde que el sujetó vivió el acontecimiento traumático no se observa mejoría en la respuesta de estrés agudo. Otra opción ante esta situación es derivar al paciente a la atención especializada.
¿Cuál es el fármaco más indicado para iniciar el tratamiento?
En atención Primaria los fármacos recomendados por el GE2 y por el GICDA3 como de primera elección son los inhibidores de la recaptación de serotonina (ISRSs), manteniéndolos durante al menos 8 semanas para determinar su eficacia. Durante estas 8 semanas recomiendan visitas cada 1-2 semanas para evaluar la respuesta y ajustar la dosis según las necesidades.
¿Cómo debe iniciarse el tratamiento psicofarmacológico?
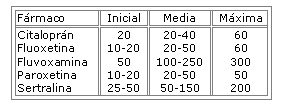
Debe iniciarse a dosis bajas e ir aumentandolas progresivamente hasta alcanzar, como mínimo, las dosis terapéuticas para la depresión3. Por su parte, el GE2 recomienda las siguientes dosis inicial, media, y máxima.
¿Qué hacer si a las 8 semanas no existe respuesta?
. Ante respuesta parcial el GE2 recomienda añadir un estabilizador del humor (p. e. ácido valproico, gabapentina, etc. ).
. Ante no respuesta el GE2 recomienda cambiar a nefazodona (dosis inicial: 100 mg, dosis media: 300-500 mg; dosis máxima: 600) o a venlafaxina (dosis inicial: 75 mg; dosis media: 75-225; dosis máxima: 225).
¿Cuándo remitir el paciente al especialista en psiquiatría?
Independientemente de que existan algunas circunstancias específicas que aconsejen al médico generalista derivar a un paciente concreto a la atención especializada (preferencias del paciente, incomodidad del clínico, . . . ), el GE2 enumera las siguientes situaciones como de obligatoria derivación.
Tratamiento de problemas específicos
. MANEJO DE LOS PROBLEMAS DEL SUEÑO
Los problemas de sueño que presentan los pacientes con TEPT son uno de los síntomas que más discapacitan a estos enfermos perpetuando su aislamiento, debilitando su soporte social, y haciendo que demanden tratamiento.
El GICAD3 recomienda tratar los problemas agudos de sueño que presenten los pacientes con TEPT con un hipnótico no benzodiacepínico. Además, especificamente recomiendan no utilizar benzodiacepinas ni antidepresivos tricíclicos.
Datos de estudios que específicamente han dado resultados sobre la eficacia en los problemas del sueño demuestran la eficacia de la imipramina34 y el clonazepam19 en el tratamiento de las pesadillas, y del clonazepam19 y la nefazodona49, 50 sobre las dificultades con el sueño.
. MANEJO DE LA AGRESIVIDAD
Si la ira y la agresividad son hallazgos típicos del TEPT, ¿por qué no figuran entre los criterios diagnósticos de las clasificaciones al uso?. Esta pregunta provocadora de Yehuda6, nos parece idónea para iniciar un apartado sobre el manejo de los pacientes que presentan agresividad. Sin embargo, la ausencia formal de la agresividad en el listado de criterios diagnósticos, fundamentalmente por razones de índole ajena a la clínica, no ha sido óbice para que los estudios epidemiológicos llamen la atención de los clínicos sobre la elevada prevalencia de actos de agresividad física, verbal, y/o psicológica entre los veteranos de guerra con TEPT, y la necesidad de establecer unas pautas de manejo específicas en estos casos.
Los resultados de distintos estudios indican que los estabilizadores del humor serían los fármacos de elección para el tratamiento de las explosiones de agresividad y de ataques de ira. El racional que subyace a la eficacia de estos agentes sobre la agresividad es la consideración de que estos síntomas están desencadenados por fenómenos de kindling, y, por tanto, los agentes antikindling serán eficaces.
Los estabilizadores que han demostrado su eficacia son el litio , , la carbamazepina23, , , y el valproato , aunque son necesarios estudios más rigurosos metodológicamente que confirmen estos resultados.
El GE2 considera indicados para el tratamietnto de la ira y la irritabilidad los ISRSs, la nefazodona, y la venlafaxina. Además, si un paciente con TEPT está recibiendo un estabilizador del humor por su comportamiento violento, y no se observa respuesta recomienda cambiar la medicación a otro estabilizador, un ISSR, un antipsicótico atípico, venlafaxina, nefazodona, o a un antidepresivo tricíclico.
Estudios con psicofármacos
A continuación describimos los estudios realizados hasta la fecha sobre la eficacia de los distintos psicofármacos en el tratamiento del TEPT. Es necesario señalar el escaso número de estudios realizados, especialmente si se compara con otros trastornos mentales y del comportamiento, y sobre todo, los déficits metodológicos que presentan un porcentaje considerable de los mismos. Nos referimos fundamentalmente a que una gran parte de los estudios son abiertos, están realizados sobre muestras pequeñas, formadas muchas veces exclusivamente por veteranos de guerra, y el tiempo de observación es reducido, no superando las 8 semanas de tratamiento en la mayor parte de los casos (tabla 1).
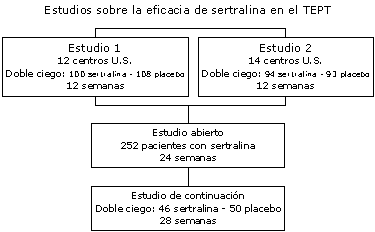
Estas dificultades que señalamos limitan el valor de las evidencias encontradas hasta tal punto que se podría afirmar, que con la excepción de la sertralina, no existen resultados concluyentes sobre la eficacia de los psicofármacos sobre el tratamiento agudo y de mantenimiento del TEPT.
- ESTUDIOS CON BENZODIACEPINAS
Braun P, Greenberg D, Dasberg H, Lerer B (J Clin Psychiatry 1990; 51(6): 236-238)
Diseño: doble ciego controlado con placebo de 5 semanas.
Moléculas: alprazolam y placebo.
Pacientes: civiles y veteranos referidos para el tratamiento ambulatorio del TEPT (criterios DSM-III).
Antes de iniciar el tratamiento se les retiró cualquier tipo de psicofármaco durante al menos 2 semanas, tiempo en el que se confirmó el diagnóstico y se realizaron las evaluaciones basales. Al cabo de ese tiempo los sujetos fueron aleatoriamente asignados al grupo de tratamiento con alprazolam o con placebo.
La dosis inicial de alprazolam fue de 1. 5 mg/d, pudiendo aumentarla hasta un máximo de 6 mg/d en 2 semanas. La dosis máxima fue mantenida durante otras 3 semanas más, y después durante las 2 semanas siguientes se fue disminuyendo la dosis y sustituyendo el alprazolam por placebo. Pasado ese tiempo se inicio la segunda fase de tratamiento de 5 semanas de duración, en la que los pacientes que en la primera fase recibieron alprazolam ahora reciben placebo, y los de placebo pasan a recibir ahora alprazolam. En total el estudio duró 12 semanas, dos fases de tratamiento de 5 semanas de duración cada una y 2 semanas para la fase de cambio.
Medidas de resultados: las evaluaciones se realizaron en forma ciega respecto al grupo de tratamiento. Como medidas de resultados el evaluador administró las siguientes escalas: la escala de TEPT y las Hamilton (HDRS y HARS). Además los pacientes cumplimentaron la IES y una escala analógica visual en la que reflejaban su impresión sobre su estado clínico.
Las evaluaciones se realizaron en la línea de base y semanalmente.
Resultados: de los 16 pacientes que iniciaron el estudio, en la primera fase 7 fueron aleatoriamente asignados al grupo de alprazolam y 9 al de placebo. En esta fase 6 pacientes (3 de cada grupo) abandonaron el estudio y en ningún caso se debió a efectos secundarios. En el análisis de los datos únicamente incluyeron los datos de los 10 pacientes que completaron las 5 semanas en ambas fases de tratamiento.
El alprazolam demostró ser superior al placebo tan sólo en la escala de ansiedad de Hamilton (descenso de 7. 7 puntos para el alprazolam y aumento de 0. 2 puntos para el placebo, p < . 02).
Conclusión: el alprazolam demostró tener un efecto muy marginal en el tratamiento del TEPT, si bien son necesarios más estudios con muestra más amplias que confirmen estos resultados.
Gelpin E, Bonne O, Peri T, Brandes D, Shalev AY (J Clin Psychiatry 1996; 57(9): 390-394)
Diseño: estudio caso control con seguimiento a los 6 meses.
Moléculas: alprazolam, clonazepam, y placebo.
Pacientes: 13 civiles supervivientes de un acontecimiento traumático que a juicio del clínico requerían tratamiento agudo con benzodiacepinas de elevada potencia, y 13 civiles supervivientes que no precisaban el tratamiento con benzodiacepinas y que estaban apereados con el grupo de benzodiacepinas para el sexo y la puntuación en la semana 1 en la escala IES.
Medidas de resultados: se utilizaron las siguientes escalas: el SCID para el DSM-IIIR, la CAPS, la IES, el STAI, y la MISS. También se utilizó como medida de resultados la frecuencia cardíaca. Las evaluaciones se realizaron al mes y a los 6 meses de ser incluidos en el estudio. El evaluador y el clínico que llevaba los pacientes estaban ciegos uno respecto del otro.
Resultados: de los 13 pacientes que recibieron tratamiento agudo, 10 recibieron clonazepam y 3 alprazolam.
El tiempo medio transcurrido desde el trauma hasta que recibieron el tratamiento fue de 6. 7 dias, y la dosis media de clonazepam fue de 2. 7 mg/d y de alprazolam de 2. 5 mg/d.
No se encontraron diferencias significativas en las puntuaciones entre los dos grupos ni en la visita basal, ni al mes, ni a los 6 meses.
Además, en ninguno de los dos grupos se produjo un descenso significativo en las puntuaciones a los 6 meses (únicamente descenso en el STAI –p< . 03-y en la MISS –p< . 04-).
Conclusión: la administración precoz de benzodiacepinas no modifican el curso de los síntomas del TEPT en supervivientes de un trauma reciente.
- ESTUDIOS CON antidepresivos triciclicos E IMAOs
Reist C, Kauffmann CD, Haier RJ, Sangdahl C, DeMet EM, Chicz-DeMet A, Nelson JN (Am J Psychiatry 1989; 146(4): 513-516)
Diseño: estudio doble ciego, controlado con placebo, de 4 semanas de duración.
Moléculas: desipramina y placebo.
Pacientes: veteranos de guerra en tratamiento hospitalario que cumplían los criterios DSM-III para el TEPT. Los pacientes estuvieron sin medicación por lo menos durante la semana previa a la inclusión en el estudio, y aquéllos con historia de uso de alcohol permanecieron abstinentes durante al menos las 2 semanas previas a su inclusión en el estudio.
Durante la primera semana de ingreso los pacientes fueron aleatoriamente asignados al grupo de tratamiento con desipramina o con placebo. La dosis inicial era de 50 mg/d y se podía ir incrementando a razón de 50 mg/d hasta un máximo de 200 mg/d. Después de 4 semanas de tratamiento los pacientes fueron cambiados de grupo (período de cambio de 4 días), y siguieron con el nuevo tratamiento otros 25 días.
Medidas de resultados: los síntomas del TEPT fueron evaluados mediante la Impact of Event Scale (IES). Los síntomas de ansiedad y de depresión fueron evaluados mediante los Hamilton (HDRS y HARS) y el inventario de depresión de Beck (BDI). Las evaluaciones se realizaron en la línea de base y semanalmente a lo largo del estudio.
La comorbilidad con el eje I se estableció mediante el SCID-I para el DSM-III, y con el eje II mediante el SCID-II para el DSM-IIIR.
Resultados: de los 27 pacientes iniciales el análisis de los resultados se realizó en 18 pacientes (6 pacientes abandonaron el estudio, 2 pacientes tenían niveles de desipramina en plasma de menos de 1 mg/ml, y otro paciente tuvo que ser excluido por razones técnicas).
El nivel medio final de desipramina en plasma fue de 107 ng/ml.
No se encontraron diferencias estadísticamente significativas entre los resultados obtenidos en el grupo de la desipramina y en el de placebo en cuanto a los síntomas del TEPT; es más, en ninguno de los dos grupos se evidenciaron cambios en las puntuaciones en la IES.
Conclusión: los resultados de este estudio cuestionan la eficacia de la desipramina en el tratamiento del TEPT. Serían aconsejables estudios en muestras más amplias y que incluyesen población civil para confirmar o rechazar estos resultados.
Davidson J, Kudler H, Smith R, Mahorney SL, Lipper S, Hammet E, Saunders WB, Cavenar JO (Arch gen Psychiatry 1990; 47: 259-266)
Diseño: estudio doble ciego controlado con placebo de 8 semanas de duración.
Moléculas: amitriptilina y placebo.
Pacientes: veteranos de guerra con diagnóstico de TEPT crónico (criterios DSM-III) hospitalarios y ambulatorios.
Para su inclusión en el estudio era necesario que los pacientes no tuviesen un diagnóstico de esquizofrenia ni de trastorno bipolar, no tuviesen historia de violencia en los últimos 5 años, ni ninguna enfermedad o trastorno médico que contraindicase el uso de amitriptilina. Los pacientes que en la inclusión del estudio estaban siguiendo tratamiento hospitalario, fueron dados de alta a las 4 semanas y seguidos en régimen ambulatorio.
Los pacientes fueron asignados al grupo de tratamiento con amitriptilina o con placebo mediante un proceso aleatorio balanceado que tenía en cuenta la presencia o ausencia de comorbilidad psiquiátrica, la condición de ingresado o ambulatorio, y la guerra en la que había sido combatiente.
La dosis inicial de amitriptilina fue de 50 mg/d, aumentándose hasta 100 mg/d en la primera semana, hasta 200 mg/d antes de finalizar la segunda semana, y pudiendo aumentarse hasta 300 mg/d en función de las necesidades y tolerancia individuales.
Medidas de resultados: el diagnóstico se estableció con la ayuda del SIP. Como medidas de resultados utilizaron los Hamilton (HDRS y HARS), el SIP, la IES, el EPI, y las escalas de Impresión Clínica Global de gravedad y de mejoría (CGI-S y CGI-I).
Las evaluaciones se realizaron en la línea de base y a las semanas 2, 4, 6, y 8. Además en la semana 1 se realizó una evalución de los efectos secundarios.
Respuesta al tratamiento: la respuesta se definió como un descenso de al menos el 50% en las puntuaciones en los dos Hamilton y en el SIP. También se definió, y fue el criterio utilizado para dividir a los pacientes en respondedores y no respondedores, como una puntuación en la CGI-I de 1 ó 2 (muchísima o mucha mejoría).
Resultados: de 46 pacientes que fueron incluidos en el estudio, 40 completaron al menos 4 semanas de tratamiento, y 33 completaron las 8 semanas del estudio.
Un total de 22 pacientes fueron asignados al grupo de amitriptilina y 18 al de placebo. La dosis media de amitriptilina en la semana 8 fue de 175 mg/d y de placebo de 244 mg/d.
A las 8 semanas la amitriptilina demostró ser superior al placebo en las medidas de ansiedad y de depresión de Hamilton ( p . 01 y p . 002 respectivamente), en la CGI-S (p . 02), y en la IES, tanto en la puntuación total como en la escala de evitación (p . 04 y p . 02 respectivamente). No se encontraron efectos significativos sobre los resultados ni por parte del tipo de guerra ni del régimen de tratamiento de los pacientes.
En cuanto a la tasa de respondedores, según el criterio de una puntuación de 1 ó 2 en la CGI-I el 50% de los pacientes en amitriptilina y el 16. 6% de los pacientes en placebo fueron considerados respondedores (p . 06). Con el criterio de descenso de al menos el 50% en la HDRS, fueron respondedores el 59% de los pacientes en amitriptilina y el 11. 1% de los pacinetes en placebo (p . 002). Obtuvieron al menos un 50% de descenso en la puntuación en la HARS el 45. 4% de pacientes en amitriptilina y el 22. 2% de pacientes en placebo (p n. s. ). Finalmente más de un 50% de descenso en la puntuación en la puntuación del TEPT (SIP) se obtuvo en el 27. 2% de pacientes en amitriptilina y en el 16. 6% de pacientes en placebo (p n. s. ).
Conclusión: los resultados muestran una eficacia modesta de la amitriptilina en el tratamiento del TEPT. De nuevo son necesarios estudios con muestras más amplias y variadas que confirmen o rechazen estos resultados.
Kosten TR, Frank JB, Dan E, McDougle CJ, Giller EL (J Nerv Ment Dis 1991; 179: 366-370)
Previamente a este artículo los autores publicaron datos preliminares de este estudio en el año 1988.
Diseño: estudio doble ciego de 8 semanas de duración.
Moléculas: imipramina, fenelzina, y placebo.
Pacientes: veteranos de la guerra del Vietnam que demandaban tratamiento en tres centros de Connecticut. Los pacientes cumplían los criterios diagnósticos para TEPT según el DSM-IIIR. Fueron excluidos los pacientes que presentaban trastorno por abuso de sustancias, esquizofrenia, o trastorno bipolar en el mes previo al estudio.
Los sujetos fueron aleatoriamente asignados a cada uno de los tres grupos y fueron evaluados también de forma doble ciego. La dosis permitida de imipramina era de 200-300 mg/d y la de fenelzina de 60 a 75 mg/d.
Medidas de resultados: dos evaluadores independientes administraron el módulo de TEPT del SCID para el DSM-IIIR para confirmar el diagnóstico de TEPT. La comorbilidad del eje I fue evaluada mediante la SADS. En cuanto a la evaluación de los síntomas del TEPT utilizaron la IES, la Combat Scale, y la CGI de mejoría con una escala Likert de 5 puntos. Además utilizaron la escala de ansiedad de Covi, las escalas de Hamilton (HDRS y HARS) y la escala de depresión de Raskin.
Las evaluaciones fueron realizadas semanalmente con todas las escalas excepto con la CGI-I, que únicamente fue administrada al final del estudio.
Resultados: un total de 23 pacientes fueron aleatoriamente asignados al grupo de tratamiento con imipramina, 19 al de tratamiento con fenelzina, y 18 al de placebo.
La dosis media máxima de imipramina fue de 225 mg/d y la de fenelzina de 68 mg/d.
Los tres grupos de tratamiento no diferían en las variables demográficas ni clínicas, aunque sí lo hacían en cuanto a la retención en tratamiento y la gravedad de la exposición al combate evaluado mediante la escala de Combate. En este sentido, el grupo de fenelzina presentaba una mayor tase de retención en tratamiento (p< . 05) y una exposición al combate más leve (p< . 05), aunque no por ello dejaba de ser grave (puntuación superior a 3).
En cuanto a la eficacia de los distintos tratamientos sobre los síntomas del TEPT, las puntuaciones en la IES descendieron respecto a la línea de base un 45% en el grupo de la fenelzina, un 25% en el de la imipramina, y un 5% en el del placebo, existiendo diferencias significativas entre la fenelzina y la imipramina frente al placebo. Las diferencias entre la fenelzina y el placebo alcanzaron significación estadística en la semana 3 y entre la imipramina y el placebo en la semana 5, persistiendo en ambos casos durante el resto del estudio. Por clusters de síntomas, el descenso en el cluster de intrusión fue significativamente mayor en el grupo de fenelzina (descenso del 56% respecto al valor basal) que en los otros dos (p <. 006). En el cluster de evitación, el único que mostró un efecto significativo fue la fenelzina (descenso de la puntuación del 39%).
En las escalas de ansiedad de Covi y en la de depresión de Raskin no se observaron descensos significativos en ninguno de los 3 grupos.
En cuanto a la mejoría al final del estudio evidenciada según la CGI-I, mejoró el 68% de los pacientes en fenelzina, el 65% de los pacientes en imipramina, y tan sólo el 28% de los pacientes en placebo (p< . 02).
Conclusiones: ambos fármacos activos, la imipramina y la fenelzina, demostraron ser eficaces en el tratamiento de los síntomas del TEPT. Los síntomas que mostraron mayor respuesta fueron los intrusivos, y fueron especialmente sensibles a la fenelzina. En el caso de los síntomas de evitación la imipramina no resultó ser eficaz.
Shestatzky M, Greenberg D, Lerer B (Psychiatry Res 1998; 24: 149-1
IMPORTANTE: Algunos textos de esta ficha pueden haber sido generados partir de PDf original, puede sufrir variaciones de maquetación/interlineado, y omitir imágenes/tablas.






Trastornos psiquiátricos en los conflictos armados actuales
MarÃa del Pilar Esquivel Hernández et. al
Fecha Publicación: 18/05/2025
Breve historia de los sÃndromes psiquiátricos relacionados con la guerra
Osvaldo de Lázaro González Romero et. al
Fecha Publicación: 18/05/2025
Una actualización de tratamientos del TEPT, en base a los criterios diagnósticos mas recientes
Alejandro Sanz Giancola et. al
Fecha Publicación: 20/05/2024
Evidencia y eficacia del EMDR en el trastorno de estrés postraumático: una revisión sistemática
IRENE GARCIA BARTOLOMÃ
Fecha Publicación: 20/05/2024
Tratamiento farmacológico del tept basado en la evidencia: una revisión biliográfica
Ignacio Romero Gerechter et. al
Fecha Publicación: 20/05/2024
Trastorno de estrés postraumático. Revisión y novedades.
Francisco Acoidan RodrÃguez Batista et. al
Fecha Publicación: 20/05/2022