Se estima que entre el 18-25 % de los ancianos están afectos de un importante trastorno de salud mental. Por otra lado, los ancianos tienden a utilizar menos que los jóvenes, los servicios comunitarios de salud mental y tienen menos posibilidades de acudir a dispositivos privados por sus escasos recursos económicos.
Por estas razones, la mayoría de los ancianos que requieren la asistencia psiquiátrica urgente pueden tener una patología mental grave y los servicios de urgencia pueden jugar un papel importante en la identificación de las enfermedades psicogeriátricas. El objetivo de este articulo es la revisión de los síndromes más frecuentes que pueden requerir asistencia psiquiátrica urgente en el anciano: delirium, trastornos conductuales y psicológicos de las demencias, trastornos de ansiedad, depresión, esquizofrenia tardía, paranoia y la valoración del maltrato en el anciano.
Urgencias en psicogeriatría.
Carmelo Pelegrin Valero; Tirso Ventura Faci; Manuel Corbera Almajano.
Servicio de psiquiatría (Hospital “Miguel Servet”)
Pº Isabel la Católica
50009 ZARAGOZA
Resumen
Se estima que entre el 18-25 % de los ancianos están afectos de un importante trastorno de salud mental. Por otra lado, los ancianos tienden a utilizar menos que los jóvenes, los servicios comunitarios de salud mental y tienen menos posibilidades de acudir a dispositivos privados por sus escasos recursos económicos. Por estas razones, la mayoría de los ancianos que requieren la asistencia psiquiátrica urgente pueden tener una patología mental grave y los servicios de urgencia pueden jugar un papel importante en la identificación de las enfermedades psicogeriátricas. El objetivo de este articulo es la revisión de los síndromes más frecuentes que pueden requerir asistencia psiquiátrica urgente en el anciano: delirium, trastornos conductuales y psicológicos de las demencias, trastornos de ansiedad, depresión, esquizofrenia tardía, paranoia y la valoración del maltrato en el anciano.
Abstract
It is estimated that between 18 and 25 percent of the elderly have significant mental health problems. Older people tend to make less use of community mental health centers than younger patients and are also less likely to visit private physicians due to their poorer economic resources. That is why most elderly patients who require emergency psychiatric assistance have severe mental health problems and emergency services may play an important role in identifying the geriatric psychiatric syndromes. The aim of this article is the review of common syndromes who require emergency psychiatric assistance in the elderly: delirium; behavioural changes in demented patients, anxiety problems, depression, late onset schizophrenia, paranoia and elderly abuse assessment.
Introducción
La proporción de población que alcanza una edad avanzada está creciendo en los países desarrollados y en aquellos que están en vías de desarrollo de una forma progresiva. En nuestro país, según los datos del último censo oficial disponible, el Padrón Municipal de 1996, hay un 15, 6 % de personas de 65 años y más. Según las proyecciones de futuro demográficas realizadas este porcentaje en el 2021 alcanzara el 20 % de la población, porcentajes estos que han sido ya alcanzados por las Comunidades Autónomas más envejecidas como son Aragón y Castilla y León. Por otra parte los ancianos presentan unas cifras elevadas de prevalencia de trastorno mental que oscilan entre 10-25 % e incluso mayores en los ancianos hospitalizados o con enfermedades crónicas. Estos pacientes tienden a utilizar los servicios de Urgencias con mayor asiduidad que las visitas al médico de cabecera, sobre todo en caso de agudización de su problemática somática y psicosocial. Las características generales de las urgencias psiquiátricas en los ancianos se describen en la tabla nº 1.
Tabla nº 1. CARACTERÍSTICAS DE LAS URGENCIAS PSIQUIATRICAS EN EL ANCIANO (modificado de 1)
- 6-13 % del total de urgencias psiquiátricas
- Predominan mujeres, casadas o viudas, desempleadas o jubiladas, nivel sociocultural bajo
- La demanda surge por decisión familiar
- El motivo suele ser depresión o agresividad
- Frecuente patología somática asociada, quejas corporales o consumo de medicación, sobre todo psicotropos
- Los ancianos se caracterizan por la pluripatología, cronicidad de la misma y pérdida funcional asociada a la misma.
- depresión (37%), trastorno mental orgánico (20%), trastornos adaptativos (16%) son los diagnósticos más frecuentes (en pacientes no geriátricos predomina el consumo de drogas, esquizofrenia y el síndrome de ansiedad)
- Mayor riesgo de etiquetar como psiquiátrica la patología somática
- Suelen repetir las visitas al poco tiempo tanto al servicio de psiquiatría como al de Medicina Interna.
- Sólo ingresan el 10-25 %
- La comunicación entre los especialistas es escasa
- Los soportes sociales suelen ser insuficientes
- Los ancianos no suelen suscitar reacciones contratransferenciales.
Delirium
El delirium es un cuadro frecuente; el 10-15 % de los pacientes medicoquirúrgicos hospitalizados lo padece; estos porcentajes aumentan hasta un 35 % de los ancianos ingresados que tienen intacta su función cognitiva y el 40-50 % de los pacientes hospitalizados con demencia.
El delirium es una respuesta cerebral inespecífica secundario a un trastorno médico específico. Las características clínicas del delirium se detallan en la tabla nº 2. En función de las alteraciones conductuales y psicomotoras que presentan se dividen en: delirium agitado o hiperactivo con un estado de seudovigilia y delirium hipoactivo con hipovigilia. Es último subtipo de delirium es difícil de diagnosticar debido que causa una leve alteración de la conciencia y que, si progresa, lo hace con más frecuencia a estupor o coma. Esta grave evolución puede suceder en todos los cuadros de delirium, lo cual nos indica que se trata de un cuadro de urgente intervención médica.
Tabla nº2. Las características clínicas del delirium son las siguientes
A. EVOLUCION EN EL TIEMPO:
1) inicio agudo/brusco de los síntomas.
2) fluctuaciones en la gravedad de los síntomas durante un episodio con empeoramientos típicamente nocturnos.
B. AFECTACIÓN COGNITIVA DIFUSA Y OTROS SÍNTOMAS NEUROPSIQUIATRICOS:
1) Alteración de la atención y aumento de la distraibilidad.
2) Déficit de la memoria inmediata y reciente.
3) desorientación temporoespacial.
4) Alteración constructiva visual con incapacidad para copiar figuras geométricas simples o dibujar figuras más complejas como un reloj.
5) lenguaje incoherente con posibles disnomias y disgrafía en la escritura
6) afectación del cálculo por los déficits atencionales.
7) afectación del pensamiento abstracto, el juicio y la autoconciencia.
8) Alteración de la percepción (ilusiones y alucinaciones de predominio visual)
9) Ideas delirantes de tipo paranoide o de reduplicación
10) Actividad psicomotora inhibida, agitada o mixta
11) Ritmo sueño-vigila invertido: hipersomnia matutina, somnolencia vespertina
12) Rápidos cambios emocionales con oscilaciones rápidas en su estado emocional durante minutos.
ETIOLOGÍA DEL delirium
Las causas más urgentes que el clínico debe tener en cuenta precozmente ya que si no pueden producirse lesiones irreversibles para el paciente siguen la regla mnemotécnica en inglés WHHHHIMPP (2):
- W (Withdrawal en inglés): Abstinencia a alcohol o sedantes incluyendo en la misma la encefalopatía de Wernicke que presentan la tríada de confusión, ataxia y oftalmoplejía.
- Hipoxemia, encefalopatía Hipertensiva, Hipoglucemia o Hipoperfusión del cerebro. La hipoperfusión o hipoxemia del cerebro pueden ser debidas a muchas causas, como disminución del gasto cardiaco, arritmias cardíacas, fallo pulmonar, intoxicación por monóxido de carbono y anemia grave.
- Hemorragia Intracraneal o Infección. La hemorragia subaracnoidea o intraparenquimatosa o el hematoma subdural pueden presentarse como delirium. Hay que investigar los procesos infecciosos (p. ej. , aumento del recuento leucocitario, fiebre) que producen delirium por causas sistémicas o del SNC.
- meningitis o encefalitis. Habitualmente, son enfermedades febriles agudas y generalmente presentan signos neurológicos localizados no específicos.
- Tóxicos (Poisons, en inglés).
Probablemente, la causa más frecuente de delirium son las sustancias exógenas, medicamentos prescritos o automedicación o sustancias ilegales o toxinas.
El delirium postoperatorio es frecuente en pacientes ancianos en especial en la cirugía de fracturas del cuello femoral o de las sustituciones de rodilla bilaterales que parece en un 61 %.
Depende de los siguientes factores: a) preoperatorios: disfunción cognitiva, polifarmacia, supresión de fármacos y desequilibrio hidroelectrólitico; b) intraoperatorios: la hipoperfusión, los fármacos anestésicos u otros fármacos como la meperidina, los anticolinérgicos, los barbitúricos y las benzodiacepinas; y c) postoperatorios: la hipoxia y la hipocapnia (el delirium que aparece el tercer día después de la intervención quirúrgica se correlaciona con disminuciones en la media de SaO2 la segunda noche después de la cirugía mayor y la disminución del PaCO2 reduce el flujo cerebral).
DIAGNOSTICO Y VALORACIÓN DEL PACIENTE CON delirium
El diagnóstico de delirium requiere el reconocimiento de los signos clínicos del síndrome anteriormente descritos y una evaluación completa del estado mental. Para el diagnóstico podemos emplear los criterios del DSM-IV (han sido criticados por la dificultad de valorar el trastorno de la conciencia en un delirium hiperactivo) y la medida complementaria diagnóstica más útil es el EEG. El CAM (“Confusión Assessment Method) es un algoritmo con 4 síntomas cardinales de delirium y la valoración de las funciones cognitivas con pruebas sencillas que puedan realizarse en la cabecera del enfermo permite al examinador obtener la información necesaria para el diagnóstico de delirium.
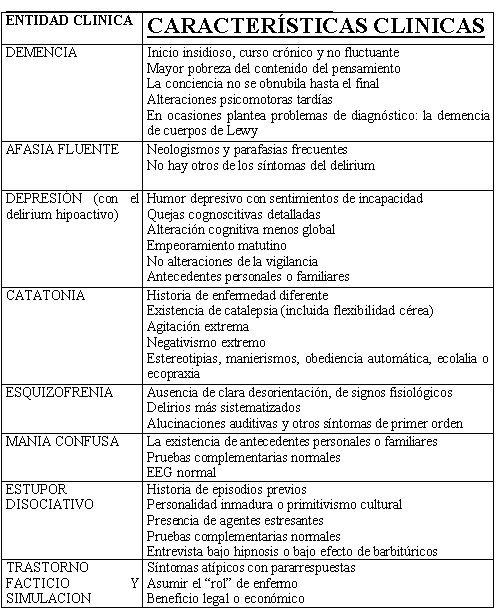
Los estados confusionales, particularmente en pacientes críticamente enfermos y ancianos, suelen tener múltiples causas. Se ha observado que el 56 % de los pacientes ancianos con delirium tenía una única etiología definida o probable, y que el 44 % restante presentaba una media de 2, 8 etiologías. La evaluación radiológica y de laboratorio de los pacientes con delirium tiene dos niveles: pruebas “básicas” y “adicionales”. La batería básica se solicita en casi todos los pacientes con delirium. Las pruebas adicionales se solicitan de acuerdo con cada caso específico. En la tabla nº 2 se describe la valoración del delirium y en la tabla nº 3 el diagnóstico diferencial con otros cuadros neuropsiquiátricos.
El delirium es una urgencia médica en la cual la causa subyacente debe corregirse de inmediato ya que sino puede producirse un agravamiento de la demencia. La agitación debe tratarse cuando amenaza la seguridad del paciente, interfiere el tratamiento médico (p. ej. arrancarse la vía endovenosa) o provoque importante estrés en los cuidadores. El tratamiento debe ser breve y retirarse cuando la causa médica ha sido corregida. Para ello los neurolépticos convencionales, en concreto el haloperidol, sigue siendo el fármaco de elección por su alta potencia, su seguridad y la posibilidad de administrarlo por vía parenteral; sin embargo para los pacientes levemente alterados con absorción gastrointestinal normal, se prefiere la vía oral. La dosificación inicial puede ser de 0, 5-1 mg por vía oral (X gotas = 1 mg) en los casos leves o 1-2, 5 mg por vía intramuscular en los casos más intensos siendo posible repetir cada dos horas (via hora), cada hora (vía intramuscular) o cada media hora (vía intravenosa) hasta el control de la agitación. Posteriormente repartir la dosis necesaria para el control de los síntomas en tres tomas al día con incremento por la noche al exacerbarse el delirium por la noche. La dosis diaria puede disminuirse en 4 a 5 días.
El haloperidol no debería usarse en los cuadros de delirium de pacientes con enfermedades extrapiramidales siendo contraindicación absoluta en la demencia de cuerpos de lewy. También es mal tolerado en pacientes con demencia por VIH. En estos casos como primera opción sería la olanzapina (2, 5-5 mg) y la quetiapina (50-100 mg) y en los casos de delirium asociados a la enfermedad de Alzheimer como segunda opción tendríamos los neurolépticos atípicos como la risperidona (0, 5-1 mg) y la olanzapina (2, 5-5 mg), sin olvidar el tiapride (Tiaprizal) 100-300 mg por vía oral o intramuscular cada 4-8 horas. En ciertos casos, en los que no hay contraindicación médica como por ejemplo EPOC descompensado, se puede completar el tratamiento con una benzodiacepina de acción corta como el loracepam en dosis de 1-2 mg (3, 4).
Tabla nº 3. Valoración del paciente con delirium
1. Estado físico:
- Historia clínica que incluya: AVD y las AVD instrumentales; consumo de alcohol y la función cognitiva basal.
- Exploración física y neurológica
- Revisión de constantes vitales y registro de anestesia si ha sido operado
- Revisión de los informes médicos
- Revisión cuidadosa de los medicamentos y correlación con los cambios de comportamiento.
1. Estado mental:
- algoritmo diagnóstico CAM (se requiere la presencia de a y b más c o d):
a) Inicio brusco y curso fluctuante
b) Inatención
c) pensamiento desorganizado
d) Alteración del nivel de conciencia.
- Pruebas cognitivas (para realizar en la habitación del paciente):
a) Atención: series secuenciales
b) orientación en tiempo y espacio
c) Percepción: descripción de la habitación, interpretación de fotografías de una revista. . .
d) Memoria: recuerdo de 3 palabras y 3 objetos después de 5 minutos; recordar las razones por las cuales se encuentra ingresado. . .
e) pensamiento abstracto: interpretación de refranes, similitudes y diferencias
f) Praxias melocinéticas: secuencia círculo-puño; movimientos alternantes rápidos.
g) Capacidades visoconstructivas: copiar figuras geométricas simples
h) Lenguaje: denominación de objetos; escritura de una frase, test de fluencia verbal
i) Funciones ejecutivas: dibujo de un reloj; test de trazado o Trail Making test.
2. Exploraciones complementarias básicas – a considerar en todo paciente con delirio-
- Bioquímica sanguínea (electrólitos, glucosa, calcio, albúmina, urea, creatinina, AST, bilirrubina, fosfatasa alcalina, Mg, P, VDRL)
- Hemograma completo
- Niveles plasmáticos de fármacos: digoxina, teofilina, fenobarbital, ciclosporina
- Gasometría o saturación de oxigeno
- Sedimento de orina, urocultivo y antibiograma
- Tóxicos en orina
- ECG
- Radiografía de tórax.
3. Exploraciones complementarias adicionales:
- EEG: para diferenciar de cuadros psiquiátricos “funcionales” y secundario a crisis comiciales
- Punción lumbar (si hay signos de infección o hemorragia subaracnoidea)
- Tomografía computarizada (TC) o resonancia magnética cerebral (RM) (hidrocefalia, accidente cerebrovascular, lesiones que ocupan espacio)
- Bioquímica sanguínea (cribado de metales pesados, NH 4, función tiroidea, niveles de vitamina b12 y de folatos, LE, anticuerpos antinucleares (ANA), porfibilinógeno urinario, VIH)
Trastornos psicológicos y de la conducta en la demencia
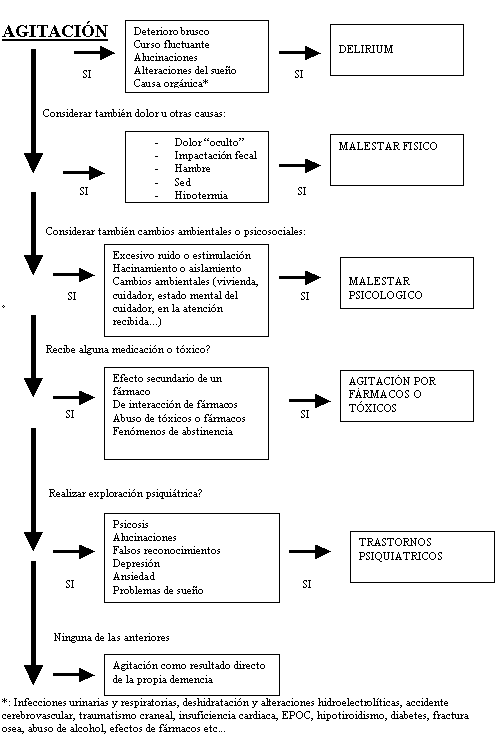
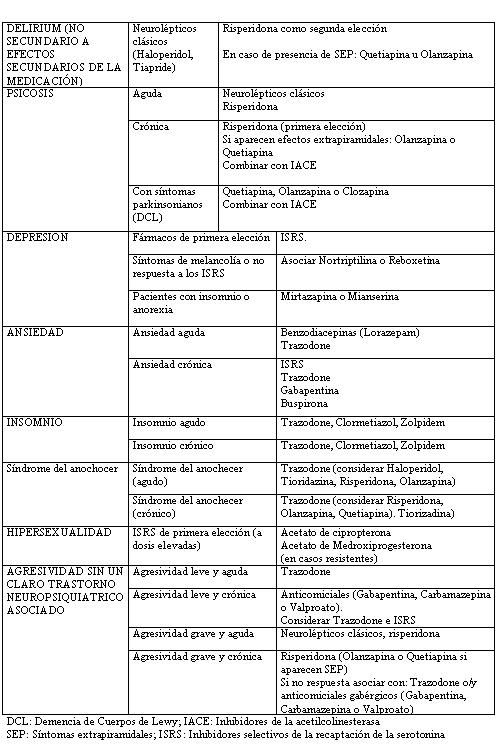
En la demencia además del problema cognitivo fundamental aparecen con frecuencia síntomas neuropsiquiátricos y alteraciones de la conducta. Gran parte de los trastornos de la conducta pueden englobarse en el término “agitación”, definido por Cohen-Mansfiel como “comportamiento verbal o motor no apropiado que no se explica por la necesidad o por el delirium en sí”. Los trastornos de la conducta, que pueden llegar a afectar al 90 % de los pacientes con demencia, suponen el problema más acuciante para el 75 % de los familiares y cuidadores, se relacionan con abusos tanto al paciente como al cuidador, merman la calidad de vida de ambos, son en muchos casos el factor determinante para la institucionalización y aumentan la morbilidad y la mortalidad. El diagnóstico y evaluación de los trastornos neuropsiquiátricos debe basarse en la entrevista clínica, la observación cuidadosa de la persona con demencia, la información proporcionada por el cuidador u otro observador integrando los resultados de la exploración psicopatológica con los obtenidos en la exploración física y funcional, el análisis psicosocial del contexto ambiental y los resultados de las pruebas complementarias. En las tablas nº 4 y 5 se especifican de forma esquemática el algoritmo para el diagnóstico etiológico de los trastornos conductuales en la demencia y el tratamiento psicofarmacológico que en la actualidad se preconiza para aquellos trastornos neuroconductuales asociados a la demencia que puede ser motivo de una urgencia psicogeriátrica (5, 6).
Tabla nº 4: diagnóstico diferencial del delirium
Trastornos de ansiedad en el anciano
Flint en 1994 revisó los estudios más significativos, tanto los que incluían personas de todas las edades como los realizados específicamente en ancianos, sobre epidemiología de los trastornos de ansiedad llegando a las siguientes conclusiones:
- Los trastornos de ansiedad en general son menos frecuentes en ancianos que en jóvenes.
- El trastorno de ansiedad generalizada y las fobias son los más frecuentes.
- El trastorno de pánico (TP) es relativamente infrecuente
- La agarofobia y el trastorno obsesivo-compulsivo (TOC) en mujeres pueden aparecer como fenómenos primarios en ancianos.
- La fobia simple, el TOC en varones y el TP pueden ser trastornos persistentes desde la juventud, o bien aparecer en el contexto de otro trastorno psiquiátrico o médico.
- Hay una elevada comorbilidad con la depresión senil, aunque con frecuencia ésta no es reconocida o sólo es tratada con benzodiacepinas.
- La tasa de comorbilidad entre ansiedad y enfermedades somáticas o alcoholismo es menor en ancianos que en jóvenes.
Dentro de los trastornos de ansiedad es el trastorno de pánico por su carácter repentino, el más frecuentemente necesitado de atención psiquiátrica urgente. Las características clínicas del TP en ancianos se describen en la tabla nº 6 (7). Por otra parte en contraste con otros trastornos de ansiedad, muchos casos de agarofobia en el anciano son de nuevo inicio. A diferencia de los jóvenes no se desarrollan como consecuencia de ataques de pánico; por el contrario en muchos ancianos se atribuye en inicio de su temor a acontecimientos traumáticos como la enfermedad física aguda como un accidente cerebrovascular, las caídas o los asaltos. La aparición de crisis de pánico por primera vez en el anciano nos obliga a un estudio médico cuidadoso para descartar otras patologías en especial la cardiopatía isquémica y la embolia pulmonar.
Tabla nº 5: algoritmo del diagnóstico diferencial de la agitación en la demencia (modificado de Alexopoulous y cols) (5)
Depresión
Los trastornos depresivos en los ancianos tienen una gran importancia no solo por su elevada prevalencia sino por las importantes repercusiones que tienen en la calidad de vida del paciente, en el aumento y gravedad de enfermedades físicas concomitantes y en la mortalidad. A pesar de ello la depresión en el anciano sigue siendo infravalorada, poco diagnosticada y remitida en menos casos de lo que se debería para valoración por el psiquiatra. Entre las causas que pueden explicar la no identificación de la depresión en el anciano están: el considerar los síntomas depresivos en el anciano como una correlato normal de la senectud o del envejecimiento cerebral, o por la dificultad del diagnostico diferencial, ya que con frecuencia son cuadros depresivos atípicos y con comorbilidad somática (8). Los estudios epidemiológicos en población general no sustentan esta supuesta normalidad de la depresión en el anciano y si que manifiestan la importancia de valorar los factores biológicos, psicológicos y sociales que siempre están interactuando en la depresión (9).
Los estudios de prevalencia en población general refieren que entre el 5% y 45% de mayores de 65 años presentan algún momento síntomas depresivos, estas cifras varían según los estudios se hagan con cuestionarios autoadministrados (con mayores prevalencias) o con entrevistas psiquiátricas estructuradas (con prevalencias menores cuando se emplean criterios diagnósticos estructurados) (10). Parece razonable situar la prevalencia de trastornos depresivos entre el 5 y el 10 % de la población anciana, siendo mas frecuente en las mujeres al principio, pero igualándose con los hombres conforme aumenta la edad. Los estudios en población viviendo en residencias refieren un mayor porcentaje de trastornos depresivos, entre 15 y 35 % (11, 12).
Alrededor del 40% de ancianos con enfermedades somáticas presentan síntomas depresivos (10). Hay que destacar la importancia del apoyo social en la aparición de los trastornos depresivos en los ancianos, y así se han propuesto como factores de riesgo en la depresión: vivir solos, solteros o viudos; nivel cultural bajo; práctica religiosa baja; carencia de amistades o escasa red social (13). La tabla 8 muestra las principales características clínicas de la depresión en el anciano (10, 14, 15).
Tabla nº 6. tratamiento psicofarmacológico de los trastornos neuropsiquiátricos asociados al síndrome demencial (resumido de Marta E y Pelegrin C) (6)
Tabla nº 7. Características clínicas del trastorno de pánico en ancianos (modificado de la Gándara JJ y de Dios Francos A) (7)
- El 0, 7 % de los varones y el 2, 2 % de las mujeres sufren un TP de inicio después de los 45 años.
- Con frecuencia no son diagnosticados dando lugar a secuelas fóbicas y agarofóbicas. No se espera que un anciano sufra un trastorno de pánico.
- Se asocian con un menor número de síntomas típicos de pánico y menor gravedad de las conductas de evitación.
- La frecuencia de los ataques es similar a los de inicio temprano.
- La sensación de “falta de aire” o “dificultad para respirar”, el “mareo” o “sensación de inestabilidad”, el “miedo a caerse” y el “miedo a morir” son los síntomas más prevalentes y típicos de los ancianos.
- Los síntomas de ansiedad con frecuencia son la causa del miedo del anciano a salir de su domicilio (esta se manifiesta bajo la excusa del riego a caer o a ser asaltado o robado)
- Elevada comorbilidad con la depresión senil y con trastornos somáticos (cardiovasculares: arritmias, angor, hipertensión arterial. . . ; pulmonar; digestiva y neurológica: vértigo, enfermedad de Parkinson, . . . )
- El tratamiento debe ser precoz combinando psicoterapia y fármacos (benzodiacepinas de alta potencia como el alprazolam e inhibidores de la recaptación de serotonina –ISRS-)
- Las benzodiacepinas deben utilizarse con mucha precaución en los ancianos, en especial en aquellos con patología médica asociada
- Los ISRS requieren una dosificación de inicio más baja (p. ej. , 5 mg/día de paroxetina o 25 mg/día de sertralina) para evitar una exacerbación inicial de los síntomas de ansiedad.
tabla nº 8. Características clínicas de la depresión en el anciano
- La depresión en el anciano puede manifestarse como un cuadro clínico atípico, con quejas somatomorfas, hipocondríacas y de ansiedad. Las enfermedades somáticas concomitantes hacen el diagnóstico más difícil.
- Son mas frecuentes los trastornos del sueño, perdida de apetito y peso, fatiga y problemas de concentración y memoria.
- Es mas frecuente la depresión con inquietud o agitación psicomotora que con inhibición.
- En las depresiones graves son frecuentes las ideas delirantes, congruentes con animo deprimido, de ruina, culpa, nihilismo o hipocondríacas.
- Dentro de los cuadros depresivos el grupo diagnóstico más frecuente es el trastorno adaptativo, seguido del trastorno distímico, trastorno depresivo mayor recurrente y trastorno bipolar.
- Entre el 30 y 60 % de pacientes que han tenido un accidente cerebrovascular padecen posteriormente una depresión.
- Alrededor del 50 % de pacientes con demencia padecen un cuadro depresivo en algún momento de su enfermedad.
- El suicidio es mas frecuente en ancianos que en jóvenes. La depresión es el principal factor de riesgo del suicidio en el anciano.
Mención especial merece el suicidio en el anciano, máxime cuando es un hecho que esta aumentando en los últimos años en nuestro país, aunque todavía lejos de las tasas de países del Norte y Este de Europa. La tasa anual de suicidios en España, entre las personas mayores de 64 años (22 por 100000 habitantes) es mas del doble que la de los menores de 65 años(10 por 100000 habitantes) (15). Valorar el riesgo suicida en una situación de urgencias, entraña cierta dificultad, además de la evaluación clínica y de los factores de riesgo, deberemos explorar los sentimientos de desesperanza o culpa, las ideas de autocastigo o autolíticas del paciente, así como recabar información de los familiares o cuidadores sobre cambios recientes de conducta en el paciente.
En el anciano cualquier tentativa de suicidio aunque sea leve debe de considerarse seriamente ya que los suicidios consumados son mas frecuentes que en edades jóvenes. Es difícil predecir el suicidio de un paciente, sin embargo se han identificado varios factores de riesgo que cuando interaccionan entre sí aumentan el riesgo de suicidio (Tabla 9 ). La presencia de un cuadro clínico de depresión es el mayor factor de riesgo de suicidio, alrededor de cuatro veces mas que el resto de trastornos psíquicos y treinta veces mas que el existente en la población general.
Tabla nº 9. factores de riesgo del suicido en anciano
Principal factor de riesgo: la depresión.
Otros factores de riesgo:
- Intentos previos de suicidio.
- Sexo masculino.
- Separado, divorciado, viudo o soltero.
- Cambio reciente de lugar de residencia.
- Vivir solo.
- Fallecimiento reciente de conyuge o familiar.
- enfermedad física grave, incapacitante o dolorosa.
- Enfermedades psiquiátricas: alcoholismo, trastorno de Angustia.
- apoyo social deficiente.
- conducta impulsiva.
- Pensamientos reiterados de desesperanza, hipocondría, ruina y culpa (depresión delirante)
- ansiedad importante con inquietud psicomotora.
- insomnio global y disminución de peso reciente.
La detección en urgencias de los cuadros depresivos implica una exploración somática y psicopatológica, que incluya el miniexamen cognoscitivo (MEC), así como la entrevista con los familiares o cuidadores del paciente. La atención propia del contexto de urgencias una vez descartada patología somática aguda, requiere valorar el riesgo autolítico, así como el apoyo social del paciente, para indicar un tratamiento ambulatorio o una hospitalización psiquiátrica breve si la gravedad de la situación lo precisa.
El diagnóstico diferencial de la depresión el anciano continua siendo un reto para la psiquiatría geriátrica, ya que en esta edad son muchos los acontecimientos vitales adversos, tanto de perdidas de personas queridas como de situaciones de enfermedad que requieren mecanismos de adaptación que son más difíciles que en edades más jóvenes. Es importante realizar un correcto diagnóstico diferencial en especial distinguir la depresión con deterioro cognitivo, también llamada pseudodemencia, de la demencia, por lo que exponemos algunos datos que pueden ayudar para este diagnóstico diferencial (tabla 10).
El tratamiento de los trastornos depresivos en urgencias tiene características especiales inherentes a este contexto. Muchas veces tan solo consiste en consolar y tranquilizar por medio de la palabra y asegurar un adecuado apoyo social y seguimiento por el medico de familia. Cuando estamos ante un paciente con estado de animo deprimido de intensidad moderada o grave de más de dos semanas de duración puede estar indicado iniciar un tratamiento antidepresivo y/o ansiolítico, y remitir para seguimiento del tratamiento farmacológico y psicoterapia al médico de familia y Unidad de Salud Mental. Es importante explicar al paciente que la depresión actualmente es una enfermedad de buen pronóstico y que existen tratamientos farmacológicos antidepresivos eficaces y seguros, así como advertir que tardarán entre tres y cuatro semanas en notar la mejoría, y en este momento es cuando debe de plantearse realizar determinados cambios adaptativos en su estilo de vida (relaciones familiares y sociales, actividades de vida diaria, ejercicio físico) que permitan una recuperación total y una satisfactoria calidad de vida. En situaciones de riesgo suicida o fracaso de los tratamientos antidepresivos ambulatorios esta indicada la hospitalización psiquiátrica breve. Esta última se encuentra especialmente indicada cuando en la exploración objetivados ideas delirantes congruentes con el estado del ánimo habiéndose demostrado una clara asociación entre la depresión delirante y el suidicio.
Tabla nº 10. diagnóstico diferencial entre la depresión con deterioro cognitivo y la demencia tipo Alzheimer
Trastornos delirantes en el anciano
Las entidades nosológicas que engloban la mayoría de los trastornos psicóticos que pueden presentarse en el anciano son las siguientes: esquizofrenia (de inicio temprano y tardía); trastornos delirantes; trastornos esquizoafectivos; trastornos afectivos (depresión delirante y trastorno bipolar), trastornos psicóticos en las demencias y en delirium y psicosis tóxicas. La prevalencia global de los mismos alcanza un 4 %, aunque en las residencias puede alcanzar hasta un 21 %. Las otras entidades han sido tratadas en otros apartados del articulo con lo cual en este apartado nos vamos a ocupar de las entidades siguientes:
esquizofrenia TARDIA
Se trata de una entidad clínica controvertida requiriendo una reunión reciente internacional de expertos de consenso para tratar aspectos como el diagnóstico, la denominación y el tratamiento. Le denominan psicosis esquizofrénica-like de inicio muy tardío cuando empieza más tarde los 60 años; no obstante todavía existen dudas que avalen la validez de esta entidad nosológica (17). Los escasos estudios epidemiológicos encuentran unas cifras de prevalencia reducida como las obtenidas recientemente por el grupo de Manchester que son del 0, 12 % (18). La clínica respecto la esquizofrenia de inicio precoz se caracteriza por un predominio de síntomas delirantes-alucinatorios (delirios de persecución, de paramentos. . . ; alucinaciones visuales, olfatorias y auditivas en tercera persona y de tipo acusatorio. . . ) con escasa presencia de trastornos formales del pensamiento, desorganizativos o negativos como embotamiento afectivo. Los factores de riesgo son el sexo femenino, la presencia de déficit sensoriales (sordera), el aislamiento social y los rasgos paranoides-esquizoides previos de personalidad. Estos pacientes acuden con frecuencia a urgencias al entrar en conflicto con los vecinos por sus delirios de paramentos. Su diagnóstico diferencial debe establecerse con todos los cuadros paranoides en los ancianos en especial con el trastorno delirante; a diferencia de este último la respuesta a los neurolépticos es buena con dosis bajas de neurolépticos siendo preferible la utilización de atípicos para evitar la aparición de diskinesias tardías (17).
TRASTORNOS POR IDEAS DELIRANTES PERSISTENTES
El trastorno delirante comprende a pacientes con ideas delirantes persistentes no extravagantes, bien sistematizadas y circunscritas, de manera que el paciente funciona de forma adecuada en aquellas áreas no contaminadas por las convicciones erróneas. La temática delirante puede ser de los siguientes subtipos: erotomaníaco, grandiosidad, celotípico, persecutorio, somático y no especificado. Se diferencia de la esquizofrenia tardía fundamentalmente por la mejor sistematización del delirio, la ausencia de trastornos perceptivos prominentes (alucinaciones), la ausencia de síntomas primarios, y la escasa o nula respuesta al tratamiento neuroléptico (19).
Maltrato en ancianos
La American Medical Association define el abuso y el abandono de los ancianos como “un acto u omisión que origina un daño o un daño potencial a la salud o al bienestar de una persona de edad avanzada”. Los actos o las omisiones dañinas pueden dividirse en los siguientes tipos, pudiendo ocurrir simultáneamente dos o más tipos de maltrato: maltrato físico (acto deliberado, realizado con la intención de causar dolor o daño físico); abuso sexual (seducción verbal, tocamiento o manoseo no deseado, violación); maltrato emocional (acto deliberado, realizado con la intención de causar dolor o daño emocional); abandono físico del cuidador (dejar de satisfacer, las necesidades precisas para el bienestar físico y mental del anciano); autoabandono (incapacidad del anciano que vive de forma independiente de satisfacer las necesidades precisas para su propio bienestar físico y mental) y explotación material (empleo inapropiado de los recursos del anciano para el provecho o la ganancia personal o monetaria).
La importancia de la detección estriba en que el maltrato se asocia con una menor supervivencia, posiblemente resultante de incumplimiento terapéutico, malnutrición, fragilidad o estrés. El maltrato se incluye en el diagnóstico diferencial de muchos síndromes geriátricos comunes, como la depresión, la demencia, las caídas y fracturas de cadera y las úlceras por decúbito. El maltrato de ancianos puede ser difícil de detectar, especialmente durante las visitas en la consulta ambulatorias enfocadas a cuestiones terapéuticas más obvias. Por otra parte puede ser que los ancianos no se den cuenta de que están siendo maltratados o incluso que lo nieguen cuando se les pregunta por ello más específicamente. Los factores de riesgo, las conductas y hallazgos físicos que nos deben hacer sospechar de maltrato de un paciente anciano se detallan en la tabla nº 11.
El abordaje de este tipo de trastorno requiere la coordinación de un equipo multidisciplinario, incluyendo el médico de atención primaria y/o geriatra, un psiquiatra, un trabajador social, una enfermera y un abogado si es preciso. El tratamiento debe dirigirse hacia los factores de riesgo específicos que puedan contribuir a la situación de abuso o abandono. Cuando los paciente sujetos a abuso o abandono son incapaces de tomar sus propias decisiones o a pesar de ser conscientes de su situación prefieren permanecer en un ambiente abusivo debemos notificar al Juzgado la situación con el objetivo de garantizar la seguridad del paciente.
TABLA nº 11. factores de riesgo, conductas hallazgos físicos que levantan la sospecha de maltrato de ancianos
1. FACTORES DE RIESGO:
1. 1. ANCIANO:
- aislamiento social
- Modo de vida compartido
- Incontinencia
- Alto grado de dependencia del cuidador
- demencia y cuestiones de conducta
1. 2. CUIDADOR:
- Abuso de sustancias
- enfermedad mental o física
- Antecedentes de violencia dentro o fuera del hogar
- Dependencia de ancianos respecto al alojamiento, la economía (dependencia ivertida)
- estrés (divorcio, ruina, problemas legales)
2. QUEJAS DEL PACIENTE:
- Aspectos médicos no resueltos a pesar de un tratamiento adecuado
- Abuso de sustancias por parte del paciente o del cuidador
- depresión, ansiedad
- Deshidratación, desnutrición, pérdida de peso
3. conducta SOSPECHOSA EN EL SERVICIO DE URGENCIAS:
- Explicación o hallazgos físicos inverosímiles
- Retraso en buscar atención para una enfermedad o lesión
- “Ir de compras al médico” o visitas frecuentes al servicio de urgencias
- Temor; el anciano sé autodistancia del cuidador
- Negativa del cuidador a dejar al anciano solo
4. HALLAZGOS FISICOS:
- Hematomas en áreas poco comunes ( p. ej. parte interna del brazo, torso, nalgas, cuero cabelludo) y con sospecha de haber sido realizados de forma reiterada ( siguiendo un patrón multicolor).
- Abrasiones, quemaduras
- Ropas manchadas con heces o inadecuadas para la estación climática
- Cuidado inadecuado de las uñas, los dientes o la piel
- Úlceras de decúbito
- Genitales o zona anal con morados o sangrado
Bibliografía
1. Campos R. Urgencias Psiquiátricas en geriatría. Antonio Seva (ed). Urgencias en psiquiatría, pags: 235-267, Barcelona, Sanofí Winthrop, S. A. , 1994.
2. Diaz RJ, Hidalgo I, Santiago M, Hidalgo MA. El delirium. Un síndrome infradiagosticado en medicina. psiquiatría Biológica 1998; 5(6): 243-257.
3. Wise MG, Trzepacz PT. delirium. Edición española del Psychiatric Self-Assessment & Review, Medical Treds, Barcelona, 2000.
4. Johnson MH. Assessing confused patients. J Neurol Neurosurg Psychiatry 2001; 71 (suppl I): i7-i12
5. Alexopoulos GC, Silver JM, Khan DA y cols. Treatment of agitation in older persons with dementia. Postgrad Med 1998; (4): 81-88
6. Marta E, Pelegrin C, Fernández S. tratamiento farmacológico de las demencias. En: Fernández S, Arango JC, Ardila A (eds). Las Demencias: aspectos clínicos, neuropsicológicos y tratamiento. Editorial Manual Moderno (en prensa)
7. de la Gándara JJ, de Dios A. trastorno de pánico en anciano. psiquiatría Biológica 1997; 4 (5): 199-204
8. Hirschfeld RMA, Keller MB, Panico S, et al. The National depressive and Manic-Depressive Association consensus statement on the undertreatment of depression. JAMA 1997; 277(4): 333-340.
9. Lobo A, Saz P, Marcos G, GZEMPP. demencia y depresión en la población general geriátrica. Ed. Masson, S. A. Barcelona, 1997.
10. Serna de Pedro I de la. Manual de psicogeriatría clínica. Ed. Masson, S. A. Barcelona, 2000.
11. Lobo A, Saz P, Marcos G, Día JL, De la Camara C. The prevalence of dementia and depressión in the elderly comunity in a South-European population: The Zaragoza Study. archives of general psychiatry. 1995; 52: 497-506.
12. Lobo A, Ventura T, Marco C. Psychiatric morbidity among residents in a home for the elderly in Spain: prevalence of disorders and validity of screening. Int J Geriatr Psychiatr 1990; 5:83-91.
13. Copeland JRM, Chen R, Dewey ME, et al. Community-based case-control study of depression in older people. Br J Psychiatry 1999; 175: 340-347.
14. Spar JE, La Rue A. Guía de psiquiatría Geriátrica. American Psychiatric Pres. E Editores Médicos, S. A. Madrid, 1999.
15. Calcedo Barba A. La depresión en el anciano. Fundación Archivos de Neurobiología. Madrid, 1996.
16. Meyers BS. Geriatric Delusional Depression. Clin Geriatric Med 1992; 8 (2): 299-308.
17. Howard R, Rabins PV, Seeman MV, Jeste DV and International Late-Onset Schizophrenia Group. Late-Onset Schizophrenia and Very-Late-Onset Schizophrenia-Like Psychosis: An International Consensus. Am J Psychiatry 2000; 157: 172-178.
18. Copeland JRM, Dewey ME, Scott A, Gilmore C, Larkin BA, Cleave N et al. Schizophrenia and delusional disorder in older age: community, prevalence, incidence, comorbility and outcome. Schizophr Bull 1998; 24 (1): 153-161.
19. Pelegrín Valero C. La esquizofrenia de inicio tardío. Monografías de psiquiatría. 1994; VI (3): 37-48.
20. Kruger RM, Moon Ch H. ¿Puede descubrir los signos de maltrato de ancianos?. Postgraduate Medicine, 2000 4 (4): 65-73
IMPORTANTE: Algunos textos de esta ficha pueden haber sido generados partir de PDf original, puede sufrir variaciones de maquetación/interlineado, y omitir imágenes/tablas.

Trastorno bipolar en el anciano: Caso clínico
Miguel Ángel Torrijo Bori et. al
Fecha Publicación: 18/05/2023
Intervención de trabajo social en hospital de día psicogeriátrico
Rebeca Germán Almagro et. al
Fecha Publicación: 24/05/2021
Esquizofrenia de inicio tardío. A propósito de un caso.
Elisa Herrero Pellón et. al
Fecha Publicación: 21/05/2021
Eutanasia y Psicogeriatría
Manuel Gonçalves-Pereira
Fecha Publicación: 24/05/2020
El papel de la microbiota intestinal en la salud cerebral
Blog Salud y Cerebro
Fecha Publicación: 06/09/2017
Atención a la enfermedad mental en mayores en recursos residenciales en Castilla La Mancha.
Mariflor Morillo Garay
Fecha Publicación: 01/03/2013