La obesidad es una entidad que está aumentando rápidamente en el mundo y representa un verdadero problema de salud. En su forma severa, el único tratamiento prometedor es la cirugía. Existen dos grupos principales de técnicas quirúrgicas: 1. banda gástrica ajustable laparoscópica (BGAL), que es un procedimiento restrictivo y 2. Técnica mixta (restrictiva ? mala absorción), que combina la reducción de la capacidad gástrica con la mala absorción secundaria a reducción de superficie de absorción intestinal. El Bypass Gástrico en Y de Roux es el procedimiento más utilizado en la actualidad para la reducción de peso. Los pacientes pierden, en promedio, un tercio de su peso preoperatorio; siendo una buena solución para la obesidad mórbida.
Pero los candidatos para estas intervenciones deben ser seleccionados cuidadosamente por un equipo multidisciplinario en el que el psiquiatra cumple un papel importante; porque entre las principales contraindicaciones de la cirugía bariatrica laparoscópica se incluyen: el abuso de alcohol o sustancias, alteraciones en la capacidad intelectual o trastornos mentales importantes. Varios estudios muestran como la prevalencia de morbilidad en el obeso es similar a las personas con peso normal. No obstante, en pacientes con obesidad mórbida que buscan tratamiento, hay un incremento en la prevalencia (40-60%) de morbilidad psiquiátrica (depresión, trastornos de ansiedad, trastornos de la conducta alimentaria, trastornos de personalidad, fármaco dependencia), este artículo discute la psicopatología en la obesidad mórbida, la valoración psiquiátrica y tratamiento previo a la cirugía bariatrica.
Obesidad mórbida, psicopatología y cirugía bariátrica: Un reto de nuestros dias.
(Morbid obesity, psychopatology and bariatric surgery: one current challenge. )
Iris Luna Montaño.
Psiquiatra Universidad Pontificia Bolivariana (Medellín / Colombia)
Especialista en salud mental y fármaco dependencia (Instituto Ciencias de la salud CES (Medellín /Colombia)
Docente e investigadora de La Universidad Católica de Colombia Maestría en psicología Clínica (Bogotá/ Colombia)
PALABRAS CLAVE: obesidad mórbida, psicopatología, Cirugía bariatrica.
(KEYWORDS: Morbid obesity, Psychopathology, Bariatric surgery. )
Resumen
La obesidad es una entidad que está aumentando rápidamente en el mundo y representa un verdadero problema de salud. En su forma severa, el único tratamiento prometedor es la cirugía. Existen dos grupos principales de técnicas quirúrgicas: 1. banda gástrica ajustable laparoscópica (BGAL), que es un procedimiento restrictivo y 2. Técnica mixta (restrictiva – mala absorción), que combina la reducción de la capacidad gástrica con la mala absorción secundaria a reducción de superficie de absorción intestinal. El Bypass Gástrico en Y de Roux es el procedimiento más utilizado en la actualidad para la reducción de peso. Los pacientes pierden, en promedio, un tercio de su peso preoperatorio; siendo una buena solución para la obesidad mórbida. Pero los candidatos para estas intervenciones deben ser seleccionados cuidadosamente por un equipo multidisciplinario en el que el psiquiatra cumple un papel importante; porque entre las principales contraindicaciones de la cirugía bariatrica laparoscópica se incluyen: el abuso de alcohol o sustancias, alteraciones en la capacidad intelectual o trastornos mentales importantes. Varios estudios muestran como la prevalencia de morbilidad en el obeso es similar a las personas con peso normal. No obstante, en pacientes con obesidad mórbida que buscan tratamiento, hay un incremento en la prevalencia (40-60%) de morbilidad psiquiátrica (depresión, trastornos de ansiedad, trastornos de la conducta alimentaria, trastornos de personalidad, fármaco dependencia), este artículo discute la psicopatología en la obesidad mórbida, la valoración psiquiátrica y tratamiento previo a la cirugía bariatrica.
Abstract
Obesity is rapidly increasing in the world and represents one of the greatest health concerns today. In its severe form, the only consistently successful treatment for obesity is surgery There are two important groups of surgical techniques: 1. Laparoscopic adjustable gastric banding (LAGB) and it is a restrictive procedure and it is represented by the banded and ringed vertical gastroplasty, as well as gastric banding, and 2. The mixed technique (restrictive- bad absorption), are those that combine a reduced gastric capacity with bad absorption produced by the reduction of the surface of intestinal absorption. The “Roux-en-Y gastric bypass” is the most commonly performed weight loss procedure done at present. Patients lose, on average, one third on their preoperative weight. As a result, many of the obesity-related comorbidities are improved or cured. But the patients who are candidates for surgical procedures should be selected carefully after evaluation by a multidisciplinary team involving medical, surgical, psychiatric, and nutritional experts; because the main contraindications for laparoscopic bariatric surgery include the following: no controlled drug or alcohol dependency; impaired intellectual capacity or severe mental disorders. Several studies have shown that the prevalence of psychiatric morbidity in the obese is similar to those with normal weight. However, in morbid obese patients seeking treatment there is an increased prevalence (40-60%) of psychiatric morbidity (depression, anxiety disorder, Binge eating disorder and other eating disorders, personality disorders, drugs abuse), this article discusses the psychopathology in morbid obesity, and the psychiatric evaluation and treatment of the pre-bariatric surgery patient.
Introducción
“No he engordado porque esté amargada. Estoy amargada porque estar gorda significa entre otras cosas recibir continuos ataques contra mi cuerpo y mi personalidad sin que importe quien sea en realidad ni a quien me dirija” Jane Stern(The big fat lie)
Una mujer obesa de 44 años (altura, 1. 7 m [65 pulg. ]) fue manejada por su médico de atención primaria durante los últimos 10 años, debido a diversas patologías relacionadas con su obesidad, incluyendo diabetes mellitus, hipertensión arterial y reflujo gastroesofágico severo. A pesar de hacer grandes esfuerzos para perder peso corporal, el mismo se fue incrementando desde 109 a 127 kilogramos (240 a 280 libras), y su índice de masa corporal (IMC) se modificó de 40. 0 a 46. 6. Durante una visita médica de control, la paciente preocupada por su estado de salud preguntó a su médico si la cirugía bariatrica podría ser una buena opción de tratamiento para ella. El médico no recomendó la remisión para la evaluación quirúrgica, mencionando sus dudas relacionadas con la eficacia variable del procedimiento y los riesgos asociados, así como la carencia de datos concluyentes acerca de los resultados a largo plazo. La mujer entonces buscó a un especialista en la cirugía bariatrica para su evaluación, sin contar con la colaboración ni orientación de su médico habitual. 1 Al aumentar el número de personas obesas; ha crecido la preocupación social por el sobrepeso, los científicos alertan sobre las graves consecuencias que puede producir la gordura, aparecen cada día nuevos métodos mentirosos que prometen una figura esbelta en corto tiempo y sin mayores esfuerzos; Y en contextos como la alarma ó desidia médica (ver viñeta inicial); y la mercantilización del cuerpo, el obeso puede percibirse anormal y a su vez desarrollar cogniciones y comportamientos mal adaptativos que podrían facilitar la aparición y empeoramiento de psicopatología que generan un detrimento en la calidad de vida del paciente. 2 Los costos médicos directos de la obesidad se relacionan con la prevención, el diagnóstico y tratamientos de la misma. 3 4 Los costos indirectos se tienen que ver con la morbilidad y la mortalidad. Los costos por morbilidad se definen como los ingresos económicos perdidos debido al descenso en la productividad, el ausentismo laboral, la actividad restringida y los días de incapacidad. Los costos por mortalidad se relacionan con la pérdida de ingresos debido a la muerte prematura de la población obesa5 6
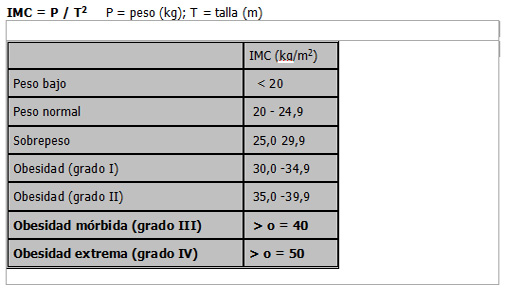
Definición: La obesidad es un padecimiento metabólico crónico (incapacitante en muchos de los casos) resultante de un balance energético positivo que se manifiesta por el depósito de tejido graso en el cuerpo, con el consecuente incremento en el peso corporal y un cortejo de manifestaciones físicas, fisiológicas y psicopatológicas que vale la pena analizar a profundidad en el momento de valorar a un paciente candidato para ser sometido a cirugía bariatrica. La clasificación ponderal se realiza de acuerdo con los datos antropométricos: aquí se valora el peso del paciente, la talla, las circunferencias corporales y pliegues cutáneos, y se tiene en cuenta la edad y el sexo 7 8 Existen muchas formas de determinar si una persona es obesa, pero los expertos creen que el índice de masa corporal (IMC) de una persona es la medida más precisa de la grasa corporal para niños y para adultos. El IMC es una fórmula que relaciona el peso y la talla del individuo y sirve para clasificar su estado nutricional. Se calcula dividiendo el peso en Kilogramos entre la altura en metros al cuadrado (Kg/m2). Cuando esta proporción supera la cifra de 25 es un caso de sobrepeso y cuando es superior a 30 es un caso de obesidad. 6 tabla 1. 5
Tabla 1. 5
El patrón de distribución de la grasa corporal guarda relación con el riesgo cardiovascular. Con esta finalidad se estudia en los pacientes el índice cintura/cadera, como un indicador de la obesidad central, y se han propuesto como valores delimitadores del riesgo: > 1 para varones y > 0, 85 para mujeres9 10 Así, la obesidad abdominal, medida por la circunferencia de la cintura, es un predictor más exacto del riesgo cardiometabólico que la obesidad general medida por el índice de la masa corporal. 11 Como vimos en la tabla número 1, podemos decir que la obesidad mórbida se presenta cuando hay un valor igual o mayor a 40 en el índice de masa corporal. Así mismo se acepta que una persona sufre obesidad Mórbida cuando tiene más de 45 Kg. sobre el peso considerado como normal o ideal o el peso corporal supera el 100% del valor ideal, ó se tiene un sobrepeso de 100 libras por encima del peso ideal 10 En cuanto a los síntomas o quejas de este tipo de paciente vemos como la acumulación del exceso de grasa debajo del diafragma y en la pared torácica puede ejercer presión en los pulmones, provocando dificultad para respirar y ahogo, incluso con un esfuerzo mínimo. La dificultad en la respiración puede interferir gravemente en el sueño, provocando la parada momentánea de la respiración (apnea del sueño), lo que causa somnolencia durante el día y otras complicaciones 12 13 La obesidad severa puede causar varios problemas ortopédicos, incluyendo dolor en la zona lumbar inferior y agravamiento de la artrosis, especialmente en las caderas, rodillas y tobillos. Los trastornos cutáneos como micosis y alergias son particularmente frecuentes. Dado que los obesos tienen una superficie corporal escasa con relación a su peso, no pueden eliminar el calor del cuerpo de forma eficiente, por lo que sudan más que aquellas personas delgadas. Es frecuente asimismo la tumefacción de los pies y los tobillos, causada por la acumulación a este nivel de pequeñas a moderadas cantidades de líquido (edemas). 14 La obesidad ha sido asociada a algunos tipos de neoplasias: cáncer se mama (se asocia a la menarquia temprana y a la obesidad) 15 también se ha visto que las mujeres obesas y diabéticas presentan un riesgo importante de desarrollar carcinoma de endometrio 16. Otros tipos de cáncer asociados al sobrepeso son: cáncer colorectal 17, linfoma no Hodgkin 18, adenocarcinoma esofágico y gástrico 19 y cáncer de próstata 20 Vale la pena también mencionar una patología relacionada con la obesidad centrípeta que preocupa a muchos clínicos y que ha sido denominada “Síndrome metabólico”. Este trastorno ha cobrado relevancia entre nosotros, principalmente después del uso frecuente de antipsicóticos atípicos como la olanzapina y la clozapina. 21 El síndrome metabólico se describe como una agrupación de factores de riesgo originados por problemas metabólicos y cardiovasculares que aumentarían la mortalidad de los pacientes. El paciente con síndrome metabólico presenta:
1. obesidad central 2. Hipertensión arterial 3. Elevación de los niveles de glucosa sanguínea y resistencia a la insulina 4. Dislipidemia (Hipertrigliceridemia, disminución del colesterol HDL) 22
A simple vista el concepto del síndrome metabólico es incuestionable si vemos el gran incremento en nuestro medio de patologías como Diabetes mellitus, obesidad, Hipertensión, etc. 23
Magnitud del problema:
La obesidad se ha convertido en una condición epidémica en los Estados Unidos y alrededor del mundo. En los Estados Unidos, el porcentaje de los adultos que son obesos (definido como teniendo un IMC de 30 o más) se ha ido incrementando desde un 15. 3% en 1995 a un 23. 9% en el 2005. 24Aproximadamente un 4. 8% se consideran exageradamente obesos u obesos mórbidos (teniendo un IMC de 40 o más) 25; y a nivel mundial, se estima que más de 300 millones de personas sufren de obesidad 26 Respecto a obesidad de la niñez, se ha estimado que en el mundo aproximadamente 22 millones de niños por debajo de los 5 años son seriamente obesos. 27 La obesidad de la niñez es considerada una epidemia global y hay una clara tendencia a seguir incrementándose tanto en países desarrollados como en aquellos en vía de desarrollo. Como vimos antes, la obesidad abdominal, se asocia a riesgos crecientes de la hipertensión, diabetes, hiperlipidemia, apnea del sueño, enfermedad cardiaca coronaria, y enfermedad cerebro-vascular 28, En los Estados Unidos, los gastos del cuidado médico relacionados con la obesidad y las patologías médicas asociadas ascienden a $100 mil millones anualmente, 29y en 2000, se estimó que la obesidad contribuyó directamente en aproximadamente 400. 000 muertes. 30 Se ha sugerido que en el siglo XXI, el aumento de índices de la obesidad puede conducir a una declinación en esperanza de vida total en Estados Unidos31 El predominio creciente sobrepeso se observa entre todas las edades, ambos géneros y grupos raciales y étnicos; sin embargo, existen algunas disparidades. 32En la población blanca que vive al norte y al oeste de Europa, Australia y Estados Unidos de América, se observa una prevalencia elevada de obesidad similar en hombres y en mujeres. En países con un producto nacional bruto relativamente bajo, como los localizados en Europa oriental, Asia, América latina y África, la prevalencia es 1. 5 a 2 veces más elevada entre el sexo femenino que entre el sexo masculino. Dentro de sociedades opulentas, las cifras de la obesidad suelen ser más comunes entre las mujeres de mayor edad (65 años) y en grupos con un nivel socioeconómico relativamente bajo; lo anterior hace pensar que la obesidad es más impactante en mujeres que viven en situaciones de pobreza y marginalidad. 33 El sobrepeso es considerado el sexto factor de riesgo más importante que contribuye a la carga total de enfermedad en todo el mundo. Así, 1 billón de adultos y el 10% de la población infantil son clasificados como pacientes con sobrepeso o “gordos”.
Etiopatogenia
El incremento progresivo del peso corporal, es consecuencia de una alteración del control del equilibrio que existe entre la energía ingerida y la consumida 34. La obesidad es probablemente vista como el problema metabólico más complejo en cuanto a su etiología. Las causas de este trastorno hasta el día de hoy no han sido del todo comprendidas pero se sabe que existen muchos factores contribuyentes para la aparición de esta entidad. Entre los más estudiados se encuentran2: 1. Factores genéticos, 2. Metabólicos, 3. Psicológicos (cognitivos/conductuales), 4. psiquiátricos (trastorno de la conducta alimentaria), 5. Socioculturales dentro de los que vale la pena mencionar el nivel socioeconómico bajo (El motivo por el cual los factores socioeconómicos tienen una influencia tan poderosa sobre el peso de las mujeres no se entiende por completo, pero se sabe que las medidas contra la obesidad aumentan con el nivel social. Las mujeres que pertenecen a grupos de un nivel socioeconómico más alto tienen más tiempo y recursos para hacer dietas y ejercicios que les permiten adaptarse a estas exigencias sociales) , 6. Relacionados con el bajo nivel de ejercicio físico y sedentarismo, 7. Neuroendocrinos (Obesidad de origen hipotalámico, enfermedad de Cushing, hipotiroidismo, síndrome de ovario poliquístico) , 8. Medicamentoso (uso de productos hormonales esteroides, antidepresivos tricíclicos, carbonato de litio, mirtazapina, ácido valproico, clozapina, Olanzapina) , 9. Nutrición altamente calórica y mal balanceada
35 Algunos estudios familiares sugieren que la herencia podría explicar entre un 45 y un 70 % de las elevaciones en el IMC 36 37 pero como veremos a continuación, no podemos considerar a los factores genéticos los elementos más importantes para la aparición de los cuadros de obesidad. La disminución marcada de la actividad física, debido a los nuevos estilos de vida sedentarios38y el incremento del consumo de alimentos ricos en valor energético pueden desempeñar un papel crucial en este problema anexados a los factores genéticos. 39Trabajos clínicos realizados con gemelos monocigóticos criados en ambientes distintos hacen pensar en una predisposición genética a la obesidad sobre la cual actuarían factores sociales, educativos o nutricionales. 40 Así, los cambios en la alimentación y los nuevos hábitos y estilos de vida de las sociedades desarrolladas desempeñan un papel crucial en el desarrollo de esta enfermedad, ya que el organismo no está capacitado para hacer frente a la excesiva oferta energética y, como se sabe, a la probable influencia de diferentes factores genéticos. El aumento de la ingesta de alimentos apetitosos, ricos en hidratos de carbono y grasas (no olvidemos que la grasa es el vehículo del sabor y del olor) y, por otra parte, los hábitos sedentarios cada vez más frecuentes en la sociedad han determinado el alarmante incremento de la incidencia de este problema. 41
Existen algunos casos de obesidad asociados a alteraciones genéticas concretas, que produzcan un aumento en la ingesta como sucede en los pacientes con el síndrome de “Prader-Willi” 42 o los casos relacionados con alteraciones en la molécula de la leptina 43 44 La regulación del peso corporal es un proceso dinámico y complejo controlado por cientos de genes, que afectan a diversos sistemas fisiológicos45, cuyo equilibrio se ve afectado por factores nutricionales, endocrinos, nerviosos, físicos y psicosociales. Cuando se altera el balance, se activan mecanismos de contra regulación, mediante modificaciones coordinadas en la conducta alimentaria y en el gasto energético. Así, el control de la ingesta y del gasto energético son los 2 factores principales que determinan el balance energético y, por consiguiente, el peso corporal 46 También se hace evidente que cualquier alteración física o del comportamiento que disminuya o dificulte la realización de ejercicio físico podría favorecer el desarrollo de la obesidad al disminuir el gasto energético sin necesidad de llevar asociado alteraciones en la ingesta o en el metabolismo basal. 47 48
Cirugía bariatrica
La cirugía bariátrica es una cirugía mayor. Aunque la mayor parte de los pacientes experimentan una mejora en las condiciones de salud relacionadas con la obesidad (por ejemplo, la movilidad, la imagen de sí mismo y la autoestima) luego de los buenos resultados de la cirugía bariátrica, dichos resultados no deben ser el motivo determinante para someterse al procedimiento. La meta que se busca es una vida mejor, más saludable y prolongada. 49
Los procedimientos quirúrgicos bariatricos (baros: peso; iatrein: tratamiento) reducen la ingesta calórica modificando la anatomía del aparato gastrointestinal. Estas intervenciones se clasifican como restrictivas, generadoras de una mala absorción y mixtas. En la actualidad el paciente es intervenido por vía laparoscópica, empleando pequeñas incisiones, por donde se inserta cuidadosamente todo el instrumental; lo que permite al cirujano operar con precisión, ofreciendo al paciente una mejor y más rápida recuperación.
Figura 1. Gastroplastia vertical con Banda 49
Técnicas restrictivas
– Gastroplastias:
El objetivo de esta intervención es lograr una sensación de plenitud y saciedad con ingestas pequeñas con lo que se disminuye el aporte calórico. 50 Se reduce el tamaño del estómago mediante la formación de un pequeño reservorio adyacente al cardias (15-45 ml) y comunicado por un pequeño orificio (10-11 mm) que permite un lento vaciado. No interfieren con la absorción intestinal. La más practicada es la vertical anillada, modificada posteriormente por Mason, dando lugar a la gastroplastia vertical con banda. El procedimiento consiste en reducir la capacidad del estomago con la aplicación de una serie de grapas de Titanium y la colocación de una banda de polipropileno. Estos materiales son hipoalergénicos y pueden permanecer en el interior del organismo durante toda la vida. Las ventajas de esta técnica son la facilidad y la rapidez de la intervención, la baja mortalidad y morbilidad, la carencia de desviación de los alimentos y la reversibilidad. 51
Figura 2- Bandeleta gástrica ajustable 49
- Bandeleta gástrica ajustable:
Técnica restrictiva horizontal. Consiste en la colocación de una bandeleta hinchable de silicona en situación subcardial, que provoca un estrechamiento gástrico (en forma de reloj de arena) creando una pequeña bolsa y un pequeño orificio de salida, añadida a una porción ajustable. Esta porción permite regular el tamaño del orificio desde un reservorio colocado a nivel subcutáneo. El procedimiento es rápido, eficaz y seguro. 52
Gastrectomía en manga
Técnica por la cual se extirpa el 80% del estómago. Es una técnica definitiva; no reversible en ninguna circunstancia 53
Técnicas malabsortivas
El objetivo es limitar la absorción de los alimentos ingeridos, con lo que disminuye la cantidad de nutrientes que pasan a la circulación portal y se produce la eliminación fecal del resto. Esto se consigue mediante distintos circuitos o by-pass en el tubo digestivo. El by-pass yeyuno ileal fue el primero que se realizó en los años 70 y aunque la eficacia era buena los efectos secundarios a largo plazo eran numerosos y trascendentes. Actualmente este tipo de técnicas se han eliminado de todos los protocolos de cirugía bariatrica debido a sus graves efectos secundarios asociados. 49 54 55
Técnicas mixtas
Como su nombre indica, combinan la reducción gástrica con algún tipo de by-pass intestinal. De esta manera se busca minimizar las complicaciones asociadas o los fracasos de cada una de las técnicas previas y obtener mejores resultados. Son las técnicas más empleadas en la actualidad.
– By-pass gástrico
Asocia un mecanismo restrictivo a un cierto grado de mala absorción. Se hace una cámara gástrica pequeña, a la cual se conecta la parte distal del yeyuno, y una yeyunoyeyunostomía a 50-150 cms. de la unión gastroyeyunal.
En la mayoría de los casos se consigue una disminución del 60-70% del exceso de peso 56Los efectos secundarios más importantes son los vómitos y el déficit de vitamina b12 con una mortalidad quirúrgica del 0-1, 5%15. 57
Figura 4. Derivación biliopancreática49
- Derivación biliopancreática:
El componente de mala absorción de esta cirugía es mayor. Consiste en una gastrectomía con anastomosis gastrointestinal en Y de Roux y una derivación biliodigestiva formando un canal alimentario común a 50-75 cm de la válvula ileocecal. En una serie de más de 2000 pacientes intervenidos se observó una media de pérdida del 75% del exceso de peso con una mortalidad quirúrgica del 0, 5% 58. En la serie de Larrad se observaron resultados similares, en cuanto a pérdida de peso, sin aparición de malnutrición calórica en ninguno de los operados a los 5 años 59. De todas formas se trata de una técnica complicada para aquellos grupos que carezcan de experiencia suficiente.
Actualmente la cirugía bariátrica es el tratamiento más eficaz para la obesidad mórbida y sus comorbilidades 60. La pérdida importante de peso es posible con las distintas técnicas que hoy se realizan y los mejores resultados depende de que el paciente esté bien informado de la técnica y de los riesgos que implica, que se encuentre emocionalmente compensado y bajo supervisión psiquiátrica permanente en caso de tener antecedentes de un trastorno mental y del comportamiento y que el seguimiento, de por vida, se lleve a cabo por un equipo especializado.
La labor del equipo responsable no termina tras la intervención quirúrgica y el alta hospitalaria. A partir de ese momento empieza una nueva tarea de la que dependerá en gran medida el éxito o fracaso de lo realizado anteriormente. Es difícil predecir que pacientes desarrollaran complicaciones postoperatorias. Para evitarlas es fundamental que el paciente comprenda la naturaleza de la intervención y las posibles complicaciones y valorar la motivación del paciente y los factores de riesgo psicológicos y sociales. Las causas del fracaso postoperatorio son principalmente cinco: desconocimiento del paciente, desmotivación, complicaciones anatómicas, problemas fisiológicos gastrointestinales y síntomas asociados a la pérdida de peso 61
Valoración de los aspectos psicosociales en los candidatos a cirugía bariátrica
A pesar de que el funcionamiento psicosocial de las personas candidatas la cirugía bariátrica no se ha investigado en forma exhaustiva, contamos con numerosos estudios que exploran estos aspectos psicosociales en las poblaciones obesas. Dichos estudios se han centrado en tres aspectos fundamentales: psicopatología, conductas alimenticias y calidad de vida.
62Desde una perspectiva psicosocial, el candidato ideal para la cirugía bariátrica debe tener las siguientes características:
• No tener historia de psicopatología mayor (psicosis, depresión o ansiedad sin tratamiento, trastorno del control de los impulsos, retardo mental)
• No tener antecedentes de intento de suicidio
• No ser dependiente de alcohol ó sustancias psicoactivas
• No presentar alteraciones de las conductas de alimentación (Vg. comedores nocturnos ó trastorno por atracón)
• Manejar adecuadamente los estresores vitales.
• Poseer buenas estrategias de afrontamiento
• Ser dueño de una alta motivación interna
• Tener un adecuado conocimiento y valoración del proceso quirúrgico.
• Comprender claramente las instrucciones dietarias, de ejercicio y de cuidado médico que deben seguir por el resto de su vida , después de la cirugía
• Poseer un adecuado funcionamiento social y cognitivo.
• Tener buenas redes de apoyo social
Muchos programas de cirugía bariátrica incluyen evaluaciones psiquiátricas como parte del procedimiento de valoración prequirúrgica. Dichos exámenes realizados por cirujanos y por profesionales de la salud mental han mostrado algunas discrepancias en opinar acerca de los problemas psicosociales que justifican la negación ó postergación de la cirugía. Existen estudios limitados acerca de cuantos pacientes no fueron considerados aptos para la cirugía bariátrica, después de la valoración psiquiátrica, y ningún estudio ha publicado la confiabilidad de esta toma de decisión. 63 Un estudio publicado recientemente, hizo una evaluación de la confiabilidad de las decisiones para considerar a los buenos candidatos para la cirugía, determinar el % de los candidatos rechazados para la misma intervención, y detallar las razones por las cuales no fueron considerados aptos para recibir este manejo. Se evaluaron 500 candidatos para cirugía bariátrica desde julio de 2004 hasta julio de 2006 con diagnóstico a través de entrevistas semiestructuradas para trastornos del Eje I y eje II del DSM-IV complementado por un módulo de diseño específico para esta población. La confiabilidad para determinar los individuos buenos candidatos para la cirugía fue evaluada en 73 pacientes. Dieciocho por ciento (N = 92) de los pacientes no fueron considerados aptos para la cirugía. El coeficiente kappa de confiabilidad de determinar la posibilidad quirúrgica fue de 0. 83. Las razones más comunes para negar la opción de la cirugía fueron las siguientes: Comer en exceso para afrontar el estrés ó la tensión emocional, evidencia de la presencia en el momento de la evaluación de trastornos de la conducta alimentaria, cuadros psicopatológicos no controlados y la presencia de estresores significativos en la vida de los pacientes. Solo fue excluido un paciente debido a la mala comprensión de los riesgos potenciales de la cirugía. Los investigadores de este trabajo también hallaron que la decisión para dar el visto bueno a los candidatos para la cirugía bariátrica se tomaba con alta fiabilidad, lo que significa que una revisión de la información disponible por psiquiatras independientes llevaría a la misma decisión
Este estudio mostró como aproximadamente 1 de cada 5 candidatos quirúrgicos no pasó la valoración psiquiátrica inicial y requiere manejo previo de sus patologías para mejorar el pronóstico relacionado con la cirugía y su posterior adaptación a los retos generados por dicha intervención 63
Vemos como el objetivo de evaluación psiquiátrica no es evitar que los pacientes se sometan a la cirugía bariátrica. Es más bien determinar si existe algún trastorno psiquiátrico que pueda interferir con el éxito de la cirugía, y hacer que el paciente reciba el tratamiento para estos trastornos; pues sería más probable que un paciente tenga un resultado médico positivo con una cirugía que se retrase un poco, para dar tiempo a la resolución de los problemas mentales y del comportamiento concomitantes a la obesidad mórbida. En los pacientes con obesidad mórbida que buscan tratamiento, hay un incremento en la prevalencia (40-60%) de morbilidad psiquiátrica (depresión, trastornos de ansiedad, trastornos de la conducta alimentaria, trastornos de personalidad, fármaco dependencia)64 Los psicólogos al igual que los psiquiatras desempeñan un papel importante como miembros del equipo de trabajo en cirugía bariátrica. 65 Una publicación reciente determinó la frecuencia con la cual los psicólogos recomiendan el retraso ó la no realización de la cirugía bariátrica debido a causas psicosociales, los procedimientos que emplean para tomar sus decisiones clínicas, y las razones para tales conclusiones. Para este estudio se tomó una muestra de 103 pacientes con experiencia en valoraciones psicológicas prequirúrgicas y se le sometió a contestar un cuestionario breve. Se encontró variabilidad significativa en cuanto los instrumentos clínico investigativos empleados y las entrevistas empleadas por estos profesionales, para tomar sus decisiones de aprobar o no la cirugía. Para la mayoría de los entrevistados, la evaluación da lugar a la recomendación de la cirugía. Sin embargo, un aproximadamente 15% de las cirugías, en promedio, se retrasa o se niega por razones psicológicas. Las razones más comunes para su atraso ó rechazo tienen que ver con la presencia en el candidato de trastornos psicopatológicos importantes (incluyendo aquí cuadros psicóticos y trastorno bipolar tipo I), depresión mayor sin tratamiento ó con mala adherencia al mismo, dificultades cognoscitivas que impidan entender los riesgos y recomendaciones postoperatorios. Este trabajo señala que los psicólogos suelen diferenciarse en sus prácticas de la evaluación prequirúrgica. Se sugiere entonces la necesidad de una investigación adicional para intentar determinar las razones de la variabilidad en la toma de decisión clínica y el pronóstico médico y psicosocial de los pacientes a largo plazo, relacionado con la recomendación ó la negación de la cirugía. 65
En la valoración psiquiátrica y psicológica de cada candidato a la cirugía bariátrica se recomienda la cobertura de las siguientes áreas
1. Valoración del estado mental (descartar trastornos psiquiátricos ó psicológicos)
Debemos recordar que esta valoración puede ser un requisito complejo para el paciente obeso. Algunos individuos temen la entrevista psiquiátrica al considerarla un escollo para conseguir su objetivo quirúrgico, y en algunos casos el individuo entrevistado se resiste a colaborar eficientemente en la evaluación. Así que se recomienda siempre una comunicación esclarecedora, permitiendo que el entrevistado exponga su actitud y expectativas de dicha evaluación. 62
• Es mandatario la inclusión de una evaluación detallada de las conductas relacionadas con la alimentación y buscar en forma activa síntomas de los trastornos de conducta alimentaria (trastorno por atracón 66 67, bulimia 68, trastornos de la conducta alimentaria no especificados, comedores nocturnos 69)
• Trastornos del estado del ánimo (depresión mayor 70 71 / Trastornos del espectro bipolar 72)
• Trastornos de ansiedad (trastorno obsesivo-compulsivo, trastorno de pánico, trastorno de ansiedad generalizada) 73
• trastornos adaptativos 74
• Trastornos del control de los impulsos
• trastornos de personalidad (esquizoide, paranoide, limítrofe, pasivo-agresivo) 75
Algunas formas de psicopatología no son muy frecuentes entre los obesos mórbidos; pero los efectos algunos tipos de trastorno mental sobre la evolución de los pacientes quirúrgicos, siempre deben tenerse en cuenta. Por ejemplo, un paciente con un cuadro de psicosis no controlada, así como un abusador crónico de sustancias psicoactivas ó un individuo con un cuadro de retardo mental (moderado/ grave); empobrecerían y complicarían los resultados posquirúrgicos 62
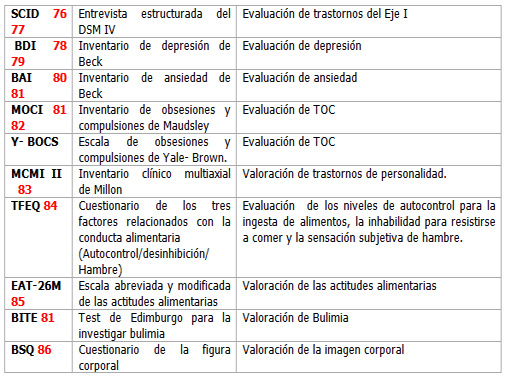
Para ayudar en la valoración psiquiátrica de estos pacientes, se han propuesto y utilizado los siguientes instrumentos clínico-investigativos.
Tabla 2
2. estrés y estrategias de afrontamiento: El periodo postoperatorio es un tiempo gran estrés y de cambios marcados el estilo de vida; en este momento los individuos deben estar lo mejor preparados posible para manejar estos cambios y adaptarse a los nuevos retos impuestos.
Para valorar ésta área, se viene utilizando un instrumento llamado: inventario Millon de salud y comportamiento 87 (MBHI) Millon Behavioral Health Inventory.
3. Soporte social: Valorar si el paciente cuenta con buenas redes de apoyo sociales y familiares que le permitan hacer más llevadero el período de convalecencia y la adaptación al nuevo estilo de vida 62
4. Evaluación del funcionamiento cognitivo y social del paciente. Aquí debemos tener en cuenta factores como el nivel de comunicación del paciente, vocabulario, el grado de escolaridad y la comprensión del proceso quirúrgico. Si sospechamos un pobre funcionamiento cognitivo, podríamos emplear un instrumento desarrollado por Folstein denominado mini examen del estado mental (MMSE) 88
5. Motivación: El grado de motivación del paciente es un predictor clave del éxito de determinado comportamiento o el cambio en el estilo de vida. 62 El nivel de motivación debe preguntarse en forma directa al paciente para poder medir su compromiso con el proceso quirúrgico en una escala de 0 a 10. 0 indica que el paciente realmente no desea someterse a la cirugía y 10 indica que el paciente desea someterse a la cirugía bariátrica casi inmediatamente. Por otra parte es fundamental preguntar acerca de las razones por las que desea recibir ese tratamiento quirúrgico. A pesar de que la gran mayoría de pacientes mencionan tener altos niveles de motivación interna, y citan motivos de salud; existe un pequeño grupo de personas que consideran realizarse la cirugía por motivaciones externas, como puede ser el deseo de sus parejas. 89
6. Valoración del proceso quirúrgico: Aquí se pregunta la paciente los detalles que conoce acerca de la cirugía que se le va a realizar y las medidas que debe tomar (ejercicio, dieta, aplicación de de suplementos vitamínicos, valoración por cirugía plástica y reconstructiva para el manejo de piel redundante y mejoría del contorno corporal 90, etc. ). También se discuten las expectativas de cada paciente en relación al procedimiento y los aspectos positivos y negativos, ligados a la intervención. 91
7. Valoración de la calidad de vida: Se recomienda el empleo de un instrumento que se diseñó para medir el impacto del peso en la calidad de vida de los pacientes en varios aspectos (físico, autoestima, vida sexual, estrés social y área laboral) El instrumento es el (IWQOL-Lite) 92
8. Niveles de impulsividad:
El DSM-IV caracteriza los trastornos de control de impulsos como la dificultad para resistir un impulso, una motivación o una tentación de llevar a cabo un acto perjudicial para la persona o para los demás. En la mayoría de estos trastornos, el individuo percibe una sensación de tensión o activación interior antes de cometer el acto y luego experimenta placer, gratificación o liberación en el momento de llevarlo a cabo; Tras el acto puede o no haber arrepentimiento, auto reproches o culpa. En estos pacientes candidatos a la cirugía bariátrica vale la pena medir los niveles de impulsividad y para esto se recomienda la escala (BIS 11) “Barrat impulsiveness Scale”. El BIS 11 es una escala para auto-aplicación compuesta por 30 preguntas tipo Likert que proporciona una puntuación total para impulsividad, y tres sub escalas: atención, falta de planificación e impulsividad motora. 80
Después de terminar la valoración del paciente en los diferentes aspectos mencionados; estaremos en capacidad de recomendar o no el procedimiento quirúrgico.
Si se encuentran trastornos psiquiátricos o psicológicos; se recomienda el tratamiento de los mismos y tras una evolución favorable del paciente, se considera de nuevo la intervención quirúrgica.
La psicopatología y la obesidad mórbida. En la línea divisoria de los trastornos de alimentación (anorexia y bulimia nerviosa), la obesidad no se ha contemplado como una enfermedad clínica psiquiátrica y se incluye en los recientes sistemas de clasificación (DSM-IV-TR y CIE-10) en el grupo de "trastornos de la alimentación sin especificar". Dentro de esta categoría se engloba, sin posibilidad de diferenciarlos en los sistemas nosológicos actuales, a un grupo de obesos comedores compulsivos que no pueden ser diagnosticados de bulimia nerviosa, ya que no presentan mecanismos compensatorios tras el episodio de ingesta voraz (Binge Eating Disorder)
2 Recientemente se ha observado un aumento de investigaciones que están centradas directamente en obesos mórbidos que corresponden a sujetos más gravemente afectados desde el punto de vista físico y supuestamente psíquico. El aumento de los mismos se relaciona con el desarrollo de técnicas quirúrgicas ya mencionadas (restricción gástrica, by-pass intestinal) para el tratamiento de estos pacientes, y la constitución de equipos interdisciplinarios para la selección y seguimiento posterior de los que son intervenidos 93 94
La mayoría de los estudios realizados señalan una elevada frecuencia de trastornos de personalidad en los obesos mórbidos, aunque los porcentajes y el tipo de los mismos son heterogéneos. Autores como Sansone et al 95 destacan la elevada frecuencia de personalidad borderline. Stunkard y Wadden 96 destacan sin embargo en su completa revisión sobre el tema la gran heterogeneidad de los rasgos de personalidad de estos sujetos.
Con relación a la presencia de psicopatología, en concreto en obesos mórbidos, los resultados son contradictorios. Wise y Fernández 97 detectan sólo un 8% de trastornos afectivos en los 24 obesos mórbidos de su estudio, no encontrando patología psiquiátrica en el resto, cifra coincidente con la de Larsen98 que aprecia sólo un 8% de trastornos afectivos y un 14% de trastornos de ansiedad, mientras que no encuentra patología en el 55% de los 90 obesos mórbidos estudiados. En contraste con esos resultados Charles99 describe una prevalencia de trastornos afectivos a lo largo de la vida de un 53% en 15 pacientes súper obesos, y Halmi 100una prevalencia del 29% de trastornos depresivos a lo largo de la vida en 80 obesos mórbidos. Algunos estudios muestran como la insatisfacción con la imagen corporal y la presencia concomitante de episodios depresivos puede llevar a los pacientes obesos a cometer suicidio 101 102
En un trabajo de revisión, se buscaron las evidencias respecto a una posible relación entre los trastornos del estado del ánimo y la obesidad 103 Para ello los autores realizaron búsquedas en MEDLINE de la literatura en lengua inglesa publicado sobre este tema en el período de 1966-2003. Se evaluaron estudios de la obesidad (y condiciones relacionadas) en personas con trastornos del estado del ánimo y personas con este trastorno con obesidad. También se compararon los estudios la obesidad y de los trastornos del estado del ánimo respecto a la fenomenología, comorbilidad, antecedentes familiares, biología, y respuesta farmacológica al tratamiento. Los estudios clínicos más rigurosos evaluados en el anterior trabajo, sugieren que: (1) los niños y los adolescentes con trastorno depresivo mayor puedan tener un riesgo creciente para desarrollar exceso de peso, (2) los pacientes con trastorno bipolar podrían elevar los índices del exceso de peso, de la obesidad, y de la obesidad abdominal. Se ha comprobado que este grupo de pacientes pueden presentar cuadros metabólicos que empobrecen su calidad de vida. Las causas pueden encontrarse en las condiciones genéticas, presentes en el origen del trastorno psiquiátrico; en el estilo de vida, caracterizado por la hipo actividad, sobre todo en las fases depresivas, o el consumo de tóxicos (tabaco y alcohol), y en un hábito nutricional inadecuado, en parte favorecido por algunos fármacos (como ya se mencionó en un apartado anterior), que aumentan el apetito, favoreciendo el sobrepeso y la obesidad, (3) las personas obesas que buscan tratamiento para perder peso tendrían elevados índices de trastornos depresivos y bipolares. De la misma manera los estudios comunitarios analizados en este trabajo sugieren que:(1) la depresión con síntomas atípicos en mujeres está considerablemente más propensa para asociarse al exceso de peso que la depresión con síntomas típicos, (2) la obesidad se asocia al trastorno depresivo mayor en mujeres, (3) la obesidad abdominal se puede asociar a síntomas depresivos en hombres y mujeres, (4) las personas con mayor sobrepeso y más obesas de la comunidad no tienen trastornos del estado del ánimo. 103, 2
Estudios de la fenomenología, comorbilidad, de los antecedentes familiares, de la biología, y de la respuesta farmacológica al tratamiento de los trastornos del estado del ánimo y la obesidad muestran que ambas condiciones comparten muchas semejanzas a lo largo de todos estos índices. Aunque el paralelismo entre los trastornos del estado del ánimo y la obesidad puede ser coincidente, se sugiere que las dos condiciones puedan estar relacionadas. Las implicaciones clínicas y teóricas de esta coincidencia se discuten, y se invita a investigaciones adicionales. 103 Por otro lado, aunque varios estudios han constatado que las personas con obesidad grave a menudo desarrollan depresión, podemos ver en otro interesante trabajo, 104 como la cirugía bariátrica se asocia a mejoría de los síntomas depresivos en esta población en particular. Dicho estudio fue realizado en Australia e incluyó a 487 obesos graves a los que se interrogó acerca de síntomas depresivos antes de la cirugía y anualmente tras la intervención. Utilizaron en el cuestionario la escala conocida como inventario de depresión de Beck. La puntuación media antes de la operación fue de 17, 7, que se redujo a 7, 8 un año después. Según los autores, los factores asociados a un mayor riesgo de depresión son la edad joven, sexo femenino, historia de depresión, pobre desempeño físico y mala imagen corporal 104
Los anteriores resultados se comparan con los obtenidos por Stunkard y Wadden105 en los que señalan: a) la intervención quirúrgica incrementa notablemente la autoestima y la seguridad en sí mismos; b) se aprecia una disminución en la distorsión de la imagen corporal; c) mejora la satisfacción marital (si ya existía una relación previa suficientemente buena), y d) las conductas bulímicas cesan de manera drástica.
Para resumir, independientemente de las discrepancias de los diversos estudios, parece haber un cierto acuerdo clínico en que la psicopatología presentada por los obesos mórbidos se centra en trastornos del ánimo, trastornos de la conducta alimentaria, patología ansiosa y trastornos de personalidad.
Otros autores han señalado que algunos de esos trastornos emocionales, que durante un tiempo fueron considerados como una importante causa de la obesidad, se ven actualmente como una reacción a los fuertes prejuicios sociales y la discriminación contra las personas obesas. Vemos como la imagen negativa del cuerpo, es un problema grave para muchas mujeres jóvenes obesas. ello conduce a una inseguridad extrema y malestar en ciertas situaciones sociales. 106 Se ha visto que la estigmatización, la discriminación y el maltrato escolar “bullyng” a la que son sometidos algunos obesos(as) (especialmente niños(as) y adolescentes) con inapropiados mecanismos psicológicos de afrontamiento van a generar alteraciones en la imagen corporal, trastornos de la conducta alimentaria, cuadros de ansiedad social y aislamiento, episodios depresivos, pobre autoestima y auto concepto y alteraciones marcadas en la calidad de vida, mal ajuste psicosocial y en casos extremos intentos suicidas107 108 109
Sin embargo, es necesario hacer énfasis en que no todas las personas obesas tienen una imagen corporal alterada ó desarrollan cuadros psicopatológicos a causa de su sobrepeso. Es así que debemos considerar a la población obesa como psicológicamente heterogénea. 110 Entre los hallazgos psicopatológicos más constantes en los pacientes obesos podemos encontrar lo siguiente: 1. Alta frecuencia de conductas alimentarias inadecuadas, especialmente conductas bulímicas, atracones y síndrome del comedor nocturno y 2. Un grado elevado de insatisfacción con la imagen corporal. 2
Trastorno por Atracones (Binge Eating Disorder)
Se considera que el interés actual por lo que hoy conocemos como trastorno de atracón se inició cuando Stunkard en los años 50111 describió en una muestra de pacientes obesos un síndrome caracterizado por la presencia de atracones. En 1980 se introdujo el término “bulimia” en el DSM III, basado en la descripción realizada por Stunkard. Esta definición incluía a personas que presentaban atracones y conductas purgativas como las que solo presentaban atracones. En 1987 El DSM III R, modificó el término y concepto de bulimia, sustituyéndolo por el de bulimia nervosa que se centraba en los criterios expuestos por Rusell112, con lo que quedaban excluidos los sujetos que no utilizaban métodos compensatorios para evitar el incremento de peso provocado por las ingestas alimenticias voraces y compulsivas (atracones). Investigadores importantes como Spitzer et al113 señalaron la importancia de clasificar a estos individuos en una categoría diagnóstica diferenciada. En 1994 con el DSM IV aparecieron dos innovaciones dignas de mencionar: La bulimia nervosa fue dividida en subtipos purgativo y no purgativo y además se propuso un nuevo trastorno en el apéndice B de criterios y ejes propuestos para estudios posteriores, llamado trastorno por atracón (TA). A pesar de que el TA no es todavía un diagnóstico formal y en la actualidad está en la categoría de trastornos de la conducta alimentaria no especificados, en la práctica clínica es una categoría bien aceptada. 114 El trastorno por Atracón (Comedores Compulsivos o Binge Eating Disorder) incluye a aquellos pacientes que, de modo similar a la Bulímia Nervosa (BN), presentan episodios con sensación de pérdida de control en los que ingieren grandes cantidades de alimentos (generalmente en menos de dos horas), pero que a diferencia de la BN, no realizan conductas compensatorias como el vómito provocado, el uso de laxantes, anorexígenos o diuréticos, la restricción dietética o la hiperactividad física. 115 Por todo ello, la mayoría de estos pacientes con TA se encuentran en situación de sobrepeso u obesidad franca. En cuanto a su conducta alimentaria , estos pacientes comen exageradamente hasta quedar incómodamente llenos, su ingesta de alimentos no se relaciona con una verdadera sensación de hambre, prefieren comer solos y después tienen sentimientos de culpa y depresión por haber comido. 116 La prevalencia del TA es del 2% en la población general; y es 1. 5 veces más común en la población femenina que en la masculina. Se sabe que por encima del 30% de las personas participantes en los programas de adelgazamiento presentan criterios para el TA. Se ha visto que hay una mayor frecuencia de psicopatología asociada en pacientes obesos con TA que en obesos sin esta patología 117 Se ha visto que los pa
IMPORTANTE: Algunos textos de esta ficha pueden haber sido generados partir de PDf original, puede sufrir variaciones de maquetación/interlineado, y omitir imágenes/tablas.
¿Por Qué es Esencial la Psiquiatría en la Cirugía Bariátrica? Impacto en Ansiedad, Depresión y Comportamiento Alimentario
Deldhy Nicolás Moya-Sánchez
Fecha Publicación: 28/12/2025
Compendio de psiquiatría clínico
Libros Psiquiatria.com
Fecha Publicación: 28/07/2025
El sueño en Psiquiatría y Salud Mental
Laura Ferrando
Fecha Publicación: 18/05/2025
Ingmar Bergman: espejo de sus fantasmas y su infancia
Juan Díaz Curiel
Fecha Publicación: 07/03/2025
Debut tras cirugía bariátrica: nuevos trastornos y su prevención
Sara Crivillés Mas et. al
Fecha Publicación: 20/05/2024
De la Fama al Olvido
Amador Cernuda Lago
Fecha Publicación: 20/05/2024