La prevalente patología por consumo alcohólico ha dado lugar a una no menos prevalente patología asociada, incluyéndose en ésta formas de trastornos mentales graves, de índole psicótico.
La presente conferencia trata de acercar los puntos más importantes en este sentido, desde la epidemiología hasta las manifestaciones clínicas y su tratamiento, pasando por los modelos de relación entre las diversas entidades; estas constituyen las formas complicadas o no de intoxicación, los trastornos delirantes, el delirium tremens, etc.
Alcohol y psicosis.
Jose Manuel García Valls.
Servicio de Psiquiatria. hospital La Fe, Valencia (España)
PALABRAS CLAVE: alcohol, psicosis, delirio, delirium tremens, Dependencia, Intoxicación.
página 1
[2/2/2003]
La prevalente patología por consumo alcohólico ha dado lugar a una no menos prevalente patología asociada, incluyéndose en ésta formas de trastornos mentales graves, de índole psicótico. La presente conferencia trata de acercar los puntos más importantes en este sentido, desde la epidemiología hasta las manifestaciones clínicas y su tratamiento, pasando por los modelos de relación entre las diversas entidades; estas constituyen las formas complicadas o no de intoxicación, los trastornos delirantes, el delirium tremens, etc.
Introducción
El concepto de "alcoholismo" fue acuñado por Huss, en 1849, refiriéndose al fenómeno de adicción al etanol. Durante la primera mitad del siglo XX, el enolísmo se consideró una enfermedad social, focalizando la disrupción provocada por el tóxico, en ésta esfera social y sus implicaciones. El DSM-I se hizo eco de esta tendencia y clasificó los alcohólicos en el grupo de los sociópatas. No sería hasta 1960, cuando Jellinek, publicó su obra "La enfermedad del alcoholismo", en la que por vez primera se conceptualizaba la adicción al alcohol como un problema de salud. Ya en la década de los 70, Edwards y Gross definieron los elementos esenciales del síndrome de dependencia alcohólica. Con posterioridad el DSM-III publicaría los criterios operativos para el S. D. A. .
El campo concerniente a la patología mental que genera el consumo alcohólico ha sido y es, en la actualidad, de fundamental relevancia en el conjunto de la asistencia sanitaria, tanto de este país como del resto de poblaciones mundiales. Son notables las repercusiones que éste tóxico provoca asímismo en el ámbito de la patología orgánica.
Se ha observado que aproximadamente el 10% de la población posee algún tipo de sintomatología relacionada con el consumo alcohólico. Se ha estudiado éste problema, a nivel de costes, en la población española, y se ha observado que el alcoholismo en España, genera un gasto superior a los 3. 600. 000 Euros (600. 000. 000 Ptas) anuales. Asimismo el número de muertes anuales atribuidas directa o indirectamente al consumo enólico, supera las 20. 000 lo que viene a constituir la pérdida de más de 224. 000 años de vida potenciales.
Otro dato de relevancia constituye el hecho de que en los últimos años se ha producido una modificación relevante del patrón de consumo de bebidas alcohólicas. Se ha observado un incremento de la ingesta de cerveza, disminuyendo el consumo de vino y, sobre todo se viene observando, una focalización del consumo masivo en tiempo de ocio (fin de semana), ello especialmente el grupo de población más joven. Es de tener en cuenta la aparición de éstas nuevas tipologías de consumo, que van a influir a buen seguro en la prevalencia de las diversas patologías presentadas. Es así el importante incremento de la incidencia de diversos trastornos de conducta en el contexto del consumo (intoxicaciones, embriagueces atípicas, politoxicomanías, etc).
No podemos olvidar la problemática asociada al diagnóstico de la adicción alcohólica, hecho que viene reflejado por la tendencia del paciente a la minimización, ocultación, etc, del problema. Conviene prestar atención a los signos y síntomas biológicos delatores de la enfermedad, comenzando por realizar una correcta anamnesis que incluirá historia de traumas craneoencefálicos, neuropatías, coagulopatías, gastritis, antecedentes de convulsiones, delirium tremens y pruebas de laboratorio (función hepática, niveles de ácido fólico, VCM) (1).
Estudio epidemiológico de la comorbilidad entre abuso de alcohol y trastornos psiquiátricos graves.
En los últimos años se ha utilizado el término "Patología Dual", para referirse a la coexistencia de un abuso o dependencia de alcohol u otras sustancias, junto a un trastorno mental definido en las clasificaciones psiquiátricas actualmente en uso.
Sabemos que, en dependencia del entorno donde se realiza un estudio epidemiológico, la prevalencia de cada trastorno psiquiátrico va a ser distinta y, por ello, la comorbilidad va a cambiar.
Únicamente se ha realizado un estudio de relevancia (a gran escala), estudiando esta comorbilidad en la población general; se trata del estudio ECA (Epidemiological Catchment Area), del Instituto Nacional de Salud Mental de Estados Unidos (Regier y cols. , 1990) (2), consistió en un macroestudio, con una muestra de n=20. 291 individuos de 18 años o más de edad.
Los resultados que arroja, en lo referente al tema objeto de esta discusión son: la prevalencia/vida es de 1, 4% de esquizofrenia y 8, 3% de Trastornos afectivos (incluyendo T. Bipolar I=0, 8%, T. Bipolar II=0, 5%, episodio depresivo mayor=5, 9%); la prevalencia/vida de abuso de alcohol, es de alcohol-abuso=5, 6%, alcohol-dependencia=7, 9%; por último, estudiando la presencia de trastornos psiquiátricos específicos a lo largo de la vida, en pacientes que consumen sustancias, si comparamos a éstos (consumidores), con sujetos que no realizan consumos, y nos atenemos a la posibilidad de sufrir patología psiquiátrica mayor en ambos grupos, es decir viendo qué posibilidades (o mejor, qué prevalencia existe) tienen los individuos consumidores de sustancias de enfermar psiquiátricamente, y qué posibilidades tienen los no consumidores, y comparando ambas medidas (a esto se llama Odds-ratio o Razón de probabilidad) observamos que para el T. bipolar i, dicha medida (OR), es de 7, 9 (con comorbilidad de un 60, 7%), y para la esquizofrenia es de 4, 6 (la esquizofrenia tendría una comorbilidad con el consumo de sustancias del 47%).
En la esquizofrenia, predomina el consumo de alcohol (33, 7%), frente a otras sustancias, sin embargo, cuando se compara con la población general, el riesgo de consumir otras sustancias entre los esquizofrénicos, es 6 veces mayor, mientras que el riesgo de consumir alcohol, sólo es 3 veces mayor. El riesgo relativo de sufrir adicción al alcohol es 10 veces superior entre los pacientes esquizofrénicos que en la población general, esta asociación sería más frecuente entre los varones, así existiría un predominio de dependencia de drogas en general en los psicóticos varones, respecto a las mujeres con esquizofrenia. En el caso de los Trastornos Bipolares tipo I, los datos nos dicen que el consumo de alcohol, en las personas afectadas por esta patología, es 5 veces superior al que realiza la población general (hablaríamos de un 42, 6% de comorbilidad). El alcoholismo es el trastorno mental comórbido más frecuente en personas con enfermedad mental grave, como esquizofrenia o trastorno Bipolar.
Según las mismas fuentes, un 36, 6% de las personas con alcoholismo, presentaron además algún trastorno psiquiátrico a lo largo de su vida, porcentaje superior al de la población general.
Por otra parte, siempre según el estudio ECA, la prevalencia-vida de esquizofrénicos entre la población de consumidores de alcohol, es de 3, 8%, con una odds-ratio de 3, 3 cuando se compara con los no consumidores.
Un estudio más reciente, el N. C. S. , ha detectado igualmente una prevalencia más elevada de trastornos psiquiátricos entre las personas abusadoras de sustancias; además propone que el inicio de la mayoría de dichos trastornos psiquiátricos habría sido previo al inicio del abuso, excepto para los trastornos afectivos en los hombres alcohólicos, cuyo inicio suele ser posterior al inicio del alcoholismo (Kessler, 1994) (3).
Según este mismo estudio, entre las mujeres, el 72% de las que abusan del alcohol, y el 86% de las dependientes, han presentado algún trastorno psiquiátrico; entre los hombres, la prevalencia es de 56, 8% para el abuso y del 78, 3% para la dependencia.
En el ámbito de la atención Primaria, destacan el estudio de Crum (1994) (4), que encuentra que el 35% de una muestra de pacientes que puntúan positivo en el CAGE, presentan trastornos psiquiátricos, y el estudio de Johnson (1995) (5), que halla peor estado de salud general en pacientes alcohólicos con patología psiquiátrica asociada.
En lo que respecta a los Dispositivos de tratamiento para Drogodependencias, destacan los siguientes datos: utilizando el DIS, encuentran una comorbilidad del 65% en el momento actual, siendo los diagnósticos más frecuentes los trastornos de personalidad antisocial, trastornos fóbicos, disfunción sexual y trastornos depresivos (Ross, 1988) (6); el 90% de los consumidores de alcohol, y también de otras sustancias, presentan comorbilidad con otras patologías psiquiátricas, trast. de ansiedad, afectivos, etc. (Estudio Europeo, 1995).
En los Centros de Salud Mental, cabe mencionar el trabajo del español Cuadrado Callejo (1998) (7), que halló una comorbilidad a lo largo de la vida del 75%, y del 66% en el momento actual, de trastornos mentales.
En Servicios psiquiátricos hospitalarios, Driessen (1998) (8), estudia alcohólicos puros, encontrando una comorbilidad en el eje I, del 24% (trast. depresivos y de ansiedad), del 16, 4% (trast. límite, antisocial).
Los enfermos en que más se ha estudiado la asociación de abuso de sustancias, son los pacientes esquizofrénicos. En estos pacientes se ha visto que el principal factor que se asocia a gravedad de abuso de sustancias, es el antecedente de familiares de 1º grado que también hayan presentado abuso de sustancias (Miller, 1994) (9); por otra parte, según Baigent (1995) (10), debido a las limitaciones económicas de estos pacientes, las drogas más utilizadas van a ser el alcohol y el cannabis, teniendo en cuenta que los esquizofrénicos van a preferir drogas con carácter estimulante.
No podemos dejar de mencionar la valoración del impacto del abuso de sustancias sobre el trastorno psiquiátrico principal, así, por ejemplo, se ha demostrado que la dependencia alcohólica produce, en el paciente esquizofrénico, un peor autocuidado, la no cumplimentación del tratamiento, empeoramiento de los síntomas positivos (alucinaciones y delirios), alteraciones del comportamiento y mayor número de recidivas (Mckenna y Ross, 1994) (11).
Análisis de los modelos de relación en el diagnóstico dual trast. por consumo de alcohol y esquizofrenia
Entre los factores que van a explicar el hecho constatado en el apartado anterior, esto es, la mayor prevalencia de consumo de tóxicos en general, y alcohol en particular, se hallan 1) la deriva social que sufren los enfermos mentales graves, que les lleva a una mayor exposición a las drogas, 2) puede haber un intento de aliviar o automedicar determinados síntomas de la enfermedad mental, así como los efectos secundarios de la medicación y 3) puede haber también un intento de evitar ser etiquetado como enfermo mental.
Las sustancias de abuso que más frecuentemente consumen los esquizofrénicos son nicotina, alcohol, cannabis y cocaína (Schneier y Siris, 1987) (12).
La ingesta excesiva de alcohol preceden a la esquizofrenia en el 15% de los casos (Buckley, 1998) (13); esta secuencia cronológica, en ocasiones es difícil de establecer, porque el trastorno psicótico a veces se instaura de forma progresiva.
Si consideramos la esquizofrenia como causa de Trast. mental debido al consumo de sustancias (TMCS), estamos refiriéndonos a la denominada hipótesis de la automedicación; en efecto, la amplia variedad de sustancias que consumen estos pacientes podría reflejar el intento de automedicar, especificamente tanto la extensa variedad de síntomas de estos trastornos psicóticos, como los efectos indeseados de los neurolépticos (Buckley, 1998). Se ha visto que el alcohol alivia más los efectos desagradables no psicóticos (ansiedad, depresión), que los síntomas positivos, y puede ser consumido en etapas premórbidas con el mismo fin (Noordsy, 1997).
Diversas drogas, pueden sensibilizar el sistema dopaminérgico e inducir psicosis o desencadenar la esquizofrenia en sujetos vulnerables (Liebermann, 1990) (14), de todos modos la relevancia del abuso de sustancias en el desencadenamiento de esquizofrenia es difícil de clarificar.
Los factores genéticos no parecen ser una causa compartida de este diagnóstico dual, excepto en el caso de la esquizofrenia y el alcoholismo (Kendler, 1995).
El consumo de estimulantes, cannabis y alcohol reactiva los síntomas psicóticos, e incrementa los trastornos de conducta, y la agresividad. , y dificulta el tratamiento, con un mayor grado de incumplimiento terapéutico, y un aumento de hospitalizaciones (Cleghoin, 1991) (15).
Cuando los pacientes mentales graves abandonan el hábito alcohólico, presentan muchos signos de mejoría en su bienestar, por tanto se puede deducir que el alcoholismo comórbido empeora la adaptación de los enfermos mentales graves. Su evolución espontánea tiende hacia el empeoramiento, con una elevada proporción de los que se quedan sin hogar, y presentan conductas desadaptadas, hospitalizaciones frecuentes y estancias en prisión. Sin embargo, cuando abandonan el consumo de alcohol, mejora su adaptación y su pronóstico. En el estudio ECA, entre los pacientes esquizofrénicos que dejaron de beber, disminuyeron las tasas de depresión y hospitalización, al año de seguimiento.
Así, la dependencia de alcohol, puede empeorar una esquizofrenia que podría ser menos severa, ya que los esquizofrénicos son bastante sensibles a los efectos desorganizadores de las drogas, y manifiestan síntomas sustanciales incluso con pequeñas cantidades de alcohol, marihuana o estimulantes.
Los esquizofrénicos alcohólicos parecen diferenciarse principalmente por alteraciones conductuales, con más conductas hostiles y amenazadoras, y también, con más conductas suicidas (Drake, 1989) (16).
Respecto a los síntomas negativos, no hay diferencias entre los grupos (Drake, 1989), aunque se han encontrado menos síntomas negativos en los psicóticos alcohólicos (Kovasznay, 1993) (17).
La evolución en los sujetos alcohólicos, parece peor, con más recidivas e incumplimiento terapéutico, además de más enfermedades físicas (Drake, 1989), aunque presentan menos efectos extrapiramidales (Soni y Brownlee, 1991) (18); el alcohol altera la efectividad de los neurolépticos, al incrementar el metabolismo hepático y disminuir los niveles séricos de los psicofármacos, por ejemplo, se ha visto que los niveles de flufenacina fueron inferiores en esquizofrénicos con consumo de alcohol, presentando también menores niveles plasmáticos de prolactina (Soni y Brownlee, 1991).
El tratamiento farmacológico de los trastornos psicóticos asociados a una drogodependencia, es similar al que se lleva a cabo en los mismos trastornos, sin abuso de sustancias, únicamente estableciendo las salvedades de 1º) el tratamiento psicofarmacológico indicado para el trastorno psicótico puede tener repercusiones negativas sobre el cuadro adictivo, dada la alta sensibilidad a los antipsicóticos que presentan este tipo de pacientes, 2º) la gran variedad de interacciones existentes entre los neurolépticos y las sustancias de abuso, pueden producir reacciones que potencien los efectos de las drogas y, de ese modo, incrementar sus propiedades reforzantes, 3º) el incumplimiento terapeútico es mucho mayor entre los pacientes con diagnóstico dual que en los pacientes psicóticos no consumidores de sustancias.
Se recomienda utilizar antipsicóticos que ocasionen pocos efectos anticolinérgicos, que pueden potenciarse con la droga, y que tengan poca capacidad sedativa (Siris, 1992) (19), en este sentido los nuevos antipsicóticos tipo risperidona son una estrategia de primera elección.
Deben evitarse dosis muy elevadas de antipsicótico, pues la acatisia u otros efectos adversos pueden llevar al adicto a consumir, como forma de controlar estos síntomas. Sin embargo, en el tratamiento de las psicosis, algunos autores han señalado que han de utilizarse dosis más altas de antipsicóticos, acompañado también de mayores dosis de anticolinérgicos, cuando se asocia consumo de sustancias al trastorno psicótico clásico (Van Harten, 1998) (20).
La clozapina debe utilizarse en los trastornos duales con las mismas consideraciones que en los pacientes con un solo diagnóstico.
Puede utilizarse la cianamida Cálcica o el Disulfiram, para controlar el abuso de alcohol (Kofoed, 1986) (21), aunque en ocasiones se desaconseja en los pacientes no estabilizados, dado el riesgo que presentan de no respetar la abstinencia de alcohol, durante este tratamiento (APA, 1997), no existen estudios controlados de los nuevos tratamientos para el alcoholismo, como el acamprosato o la naltrexona.
El abuso de alcohol, al igual que otras drogas, suele pasar desapercibido en los servicios psiquiátricos, lo cual puede conducir a sobremedicar a los pacientes y formular planes de tratamiento inadecuados, en los que se descuidan intervenciones como desintoxicación, educación, y aconsejamiento sobre sustancias de abuso.
Hay pocas evidencias de que los pacientes psiquiátricos puedan mantener un consumo moderado de alcohol u otras drogas, durante largo tiempo sin presentar de nuevo problemas relacionados con el consumo de la sustancia. Por tanto, deben ser evaluados cualquier consumo de sustancias y cualquier antecedente personal de problemas relacionados con el alcohol y las drogas, ya que con frecuencia les resulta más fácil hablar de sus pautas de consumo en el pasado que de su consumo actual. Para su cribaje, disponemos de cuestionarios de detección de consumo excesivo o de síntomas de dependencia del alcohol.
Intoxicación alcohólica aguda
El etanol actúa como un depresor potente del SNC; cuando la cantidad ingerida supera la capacidad de tolerancia del paciente, se produce la intoxicación. Al inicio de la intoxicación existe deshinibición y talante eufórico, como consecuencia del bloqueo transitorio del sistema reticular activador ascendente (SRAA), con la liberación córtico-frontal pertinente. Traspasado este momento, y según grado de alcoholemia, aparece otra sintomatología del tipo deterioro cognitivo, alteración de la coordinación sensitivo-motora, dilatación pupilar, nistagmo, diplopía, disartría y ataxia. Es muy frecuente, durante el estado de intoxicación, la afectación de la función mnésica, que puede dar lugar a episodios de black-out, que consisten en amnesia lacunar para los hechos acaecidos durante la ingesta.
El consumo de bebidas alcohólicas ocasiona, frecuentemente, trastornos en la percepción y la imaginación, es decir, produce alteraciones distorsionantes y engaños perceptivos sobre la realidad existente. Son frecuentes en los episodios de intoxicación etílica las alteraciones en la percepción del tamaño y de la forma. Se trata de distorsiones en la percepción visual de la forma (dismorfopsias) y del tamaño (dismegalopsias) de los objetos. Los objetos se perciben o muy cercanos o distantes. Cuando hace referencia al propio cuerpo recibe el nombre de metamorfopsias, relativamente poco frecuentes en el alcoholismo, ya que, los trastornos de la percepción son generalmente "hacia fuera". No hay evidencia de que la intoxicación etílica no complicada, produzca otro tipo de clínica psicótica más allá de estas psudopercepciones.
Intoxicación alcohólica idiosincrática
Aún permanece el debate alrededor de si esta entidad diagnóstica existe realmente, varios estudios bien controlados con personas que supuestamente presentaban este trastorno ha aumentado las dudas sobre su validez.
Partiendo de la consideración de que todas las embriagueces son anormales y patológicas, las embriagueces atípicas pueden serlo por su calidad o por su intensidad, pudiendo incluirse en dicha categoría la intoxicación aguda con manifestaciones psicóticas y la intoxicación llamada atípica, esta última debe su nombre a la dosis-respuesta desproporcionada con cambios en el comportamiento que siguen a la ingesta de cantidades pequeñas de alcohol.
También denominada, por tanto, embriaguez patológica, consiste en una importante (y rápida) alteración conductual, generalmente con gran agresividad, que tiene lugar con cantidades relativamente pequeñas de alcohol, en individuos especialmente vulnerables, que no producirían intoxicación en una persona normal (de hecho las concentraciones de etanol en sangre suelen ser menores de 40 mgr/100 ml). El cuadro no aparece cuando el individuo no ha bebido.
El inicio es abrupto (el cuadro completo tiene su inicio a los pocos minutos de la ingesta), y la duración va desde unos minutos a pocas horas, terminando en un sueño prolongado y una amnesia (total o parcial) del episodio. Pueden presentarse alucinaciones, ilusiones y delirios y, sobre todo, gran agitación y violencia. La conciencia es obnubilada, sin adecuada coordinación en las funciones psíquicas superiores.
Informes aislados de personas que sufren este trastorno describen el cuadro con síntomas de confusión, desorientación, ilusiones, ideas delirantes transitorias y alucinaciones visuales. También se ha observado un aumento de la actividad psicomotora; estas personas pueden presentar conductas impulsivas y agresivas, también pueden aparecer ideas de suicidio que el paciente puede intentar llevar a cabo.
El trastorno, que normalmente suelo durar unas pocas horas, acaba con un periodo de sueño prolongado, y al despertar, las personas afectadas sufren, como ya se ha comentado, amnesia del episodio.
Clásicamente en el cuadro se ha desglosado en los siguientes tipos, según la sintomatología:
- embriaguez excitomotriz, con manía furiosa o clástica; se manifiesta por impulsos motores destructivos, cursa con riesgo elevado de auto y heteroagresividad.
- embriaguez maniacodepresiva; se manifiesta con episodios cortos de manía con euforia y expansividad, o con episodios de depresión con deshinibición, cursa con elevado riesgo autolesivo.
- embriaguez delirante; se manifiesta con megalomanía, celotipia, ideas persecutorias y autoacusación, cursa con riesgo autolítico elevado.
- embriaguez alucinatoria; se manifiesta con alucinaciones auditivas y/o visuales de contenidos violentos, cursa con hetero y autoagresividad graves.
- embriaguez convulsiva o epileptiforme de Kraepelin.
- embriaguez pseudorrábica; también denominada con el epónimo de Lereboullet, caracterizada por que el paciente se tira a morder a las personas, cursa con importante componente histriónico.
Una patología cerebral orgánica previa, como un traumatismo craneoencefálico, epilepsia o secuelas de procesos infecciosos previos cerebrales, así como la existencia de un trastorno en el control de los impulsos, pueden incrementar la vulnerabilidad de la persona a los efectos del alcohol. También se da con más frecuencia en personalidades ansiosas o afectas de trastorno explosivo intermitente, histéricos, esquizofrénicos, psicópatas, pacientes con insomnio, etc. , inclusive en estados intensos de excitación sexual y en el Linfoma de Hodking, así como en la edad avanzada, con el consumo simultáneo de hipnosedantes y en estados de fatiga intensa. Aun así, es desconoce la causa exacta de este síndrome. El trastorno es más frecuente en varones mayores y tiende a repetirse en el mismo sujeto.
La sujeción mecánica suele ser imprescindible, y la sedación se puede realizar con clormetiazol (4 gr. en 500 ml. de suero fisiológico a ritmo rápido al inicio hasta controlar agitación, y vigilando que no se produzca la depresión respiratoria del paciente), con benzodiacepinas o haloperidol, via intramuscular.
En el diagnóstico diferencial habría que considerar otros trastornos que producen cuadros conductuales abruptos, como la epilepsia parcial compleja del lóbulo temporal (de hecho es posible la aparición en el EEG, de espigas en el lóbulo temporal).
La importancia de este diagnóstico, reside en el ámbito forense; la intoxicación por alcohol no se acepta generalmente como razón para eludir la responsabilidad por sus propios actos, pero sí esta entidad clínica.
El trastorno psicótico inducido por el alcohol
El alcohol puede causar alucinaciones y cuadros delirantes, tanto en la intoxicación como en la abstinencia, aunque los síntomas psicóticos se relacionan con más frecuencia con la abstinencia y, de hecho, pueden ser una variante de ésta. El conjunto de categorías clínicas incluiría, de este modo, entidades tales como delirium, alucinosis, trastorno delirante, Intoxicación aguda idiosincrática (ya revisada), etc.
Además el abuso de alcohol suele asociarse al de otras drogas, como psicoestimulantes, alucinógenos, fenciclidina, etc, a otros trastornos médicos (SIDA, hemorragia cerebral, coma hepático, etc. ), y puede asociarse a la epilepsia del lóbulo temporal, que también puede inducir trastornos psicóticos orgánicos. El diagnóstico se efectuará a través de la información de familiares o amigos, exploración física y neurológica, síntomas de intoxicación o abstinencia (característicos de cada sustancia), analítica general (de urgencia), determinación de sustancias en la orina (de urgencia) y neuroimagen.
La hemorragia cerebral, la hipoglucemia, y la encefalopatía hepática, pueden cursar con un estado confusional, que conviene diferenciar del delirium Tremens, la encefalopatía de Wernike, u otras encefalopatías alcohólicas y que cuando se acompañan de agitación psicomotriz, pueden confundirse con otros trastornos psicóticos.
En la elaboración del diagnóstico dual conviene tener en cuenta la edad de inicio de la dependencia del alcohol, edad de inicio del trastorno psiquiátrico, edad de la primera abstinencia prolongada (más de 3 meses) y la evolución del trastorno psiquiátrico, durante los periodos de abstinencia prolongada (Schuckit, 1997) (22).
En los pacientes politoxicómanos, el diagnóstico dual debe tener en cuenta la sustancia o sustancias que contribuyeron al inicio del trastorno psiquiátrico, las que producen una reactivación de los síntomas psiquiátricos, y la evolución del trastorno psiquiátrico durante los periodos de abstinencia prolongada (confirmada por detecciones periódicas de etanol y otras sustancias en orina).
Schuckit (1982) (23), estudiando la prevalencia de síntomas psicóticos en una muestra de pacientes alcohólicos, describió que el 43% había referido síntomas psicóticos incluyendo alucinaciones y delirios; de éstos, el 22% solo había presentado alucinaciones, el 9%, sólo sensación de tener su mente controlada, el 3% relató sólo sensaciones de estar influenciado y el 9%, combinaciones de estos síntomas.
El trastorno psicótico inducido por alcohol, por lo general se presenta acompañando al consumo de alcohol, o inmediatamente después de éste.
Se caracteriza, por alucinaciones, generalmente auditivas, falsos reconocimientos, ideas delirantes de referencia, trastornos psicomotores y estados emocionales anormales. Puede existir cierto grado de obnubilación de la conciencia, pero sin llegar a un estado confusional grave. Aunque la actividad alucinatoria más frecuente suele ser, como se ha mencionado, de carácter auditivo, es posible la intervención de otras modalidades sensoriales, como las alucinaciones visuales o táctiles. En cuanto a las auditivas, inicialmente pueden presentar una calidad orgánica (ruidos de cacareo, golpes, cuchicheos, murmullos, inclusive se han descrito en forma de notas musicales); cuando el paciente oye voces, éstas suelen ser de contenido desagradable y amenazantes para el paciente o su familia.
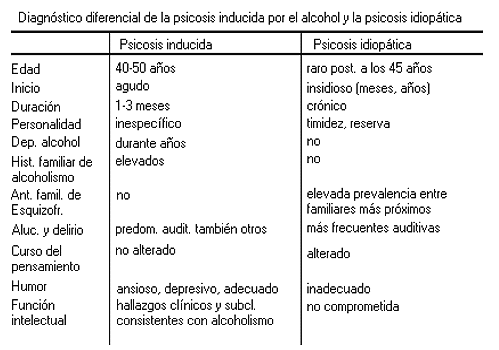
Es raro que las alucinaciones aparezcan tras la abstinencia, y el síndrome debe diferenciarse del delirium por abstinencia alcohólica. También ha de considerarse en el diagnóstico diferencial, la posibilidad de que el paciente presente otro trastorno psicótico (ver tabla en final del párrafo), especialmente en los casos en que persista la actividad senso- perceptiva. Es posible observar alucinaciones en individuos de edades dispares, pero suelen aparecer con mayor frecuencia en abusadores de alcohol de mucho tiempo de evolución. Las alucinaciones relacionadas con la abstinencia se diferencian de las que aparecen en la esquizofrenia, por su asociación temporal con la supresión del alcohol, la ausencia de una historia clínica de esquizofrenia, y, normalmente el escaso tiempo transcurrido desde su inicio; por otro lado, es diferenciable del DT porque el paciente no experimenta alteración de la conciencia.
Por lo general, este trastorno se resuelve parcialmente en 1 mes y de modo completo en 6 meses.
Se describen 2 formas de trastorno psicótico de especial relevancia:
-1º) la alucinosis alcohólica:
La alucinosis alcohólica se inicia de forma brusca, y puede empezar mientras el paciente está bebiendo (hay autores que lo sitúan tras incrementos bruscos del consumo), o tras un periodo de abstinencia que puede durar desde horas hasta semanas. La mayoría de los casos se inician a los dos días del último consumo y pueden ser la única manifestación de la abstinencia, pudiendo ceder espontáneamente o bien progresar a un cuadro de abstinencia más completo.
El cuadro está caracterizado por la existencia de alucinaciones auditivas, que, como hemos dicho, el paciente presenta en estado vigil y bien orientado, lo que lo distingue de otros cuadros alucinatorios oníricos, donde el nivel de conciencia es de confusión. Las alucinaciones auditivas (también pueden ser visuales) suelen ser amenazantes (insultantes o acusadoras), y son vividas por el enfermo con ansiedad, miedo, y, en ocasiones, agitación; es por ello que pueden originar alteraciones vitales graves, existiendo riesgo de auto y heterolesión ("en defensa propia"). De modo secundario, va a establecerse una sistematización delirante.
Se da más frecuentemente en hombres, y suele también presentarse en dependencias alcohólicas de más de 10 años de evolución.
La edad de comienzo suele ser de 40 años.
La mayoría de los pacientes se recuperan espontáneamente en 1 a 6 días, aunque en algunos casos puede persistir durante semanas, más raramente durante años (10% de los casos).
El tratamiento puede requerir hospitalización, se debe instaurar pauta con fármacos antipsicóticos: butirofenonas, 5-10 mg/día, fenotiacina 600 mg/día o FAP atípicos (Olanzapina, Risperidona).
-2º) la celotipia alcohólica:
La celotipia alcohólica, puede aparecer en episodio de intoxicación alcohólica, bajo cuyos efectos el bebedor "celoso" presenta prevalencia marcada de ideas de celos, dentro de una estructura de personalidad que se libera durante el episodio de embriaguez. Puede que aparezca el sentimiento de fracaso como pareja junto con marcados sentimientos de culpa, y la concienciación de estar llamando negativamente la atención como consecuencia de la neurotoxicidad del etanol. En ocasiones es una manifestación encubierta de su propia impotencia, elaborada mediante racionalizaciones de exculpación, imputando su culpa a su compañera sexual.
La paranoia alcohólica constituye el delirio de celos, patología descrita fundamentalmente y con frecuencia para el bebedor varón, siendo sin duda la causa más frecuente de malos tratos, producidos por una agresividad exacerbada en el alcoholdependiente.
El delirio celotípico presenta las características de una reacción paranoide. Se trata de un cuadro interpretativo, con ejecución de significaciones laxas, y poco sistematizadas, que además, tiende a cronificarse a pesar de la abstinencia, y que suele provocar agresividad. Cursaría con ideas delirantes de tipo persecutorio o celotípico, pudiendo llegar a pensar que "su pareja le es infiel". Existiría alteración del juicio, con conciencia preservada.
Tanto las autorreferencias como los celos, se manifiestan sólo durante la fase de embriaguez, o bien de forma crónica.
Existen tres modalidades de celotipia alcohólica:
- El bebedor celoso; trastorno sintomático secundario imbrincado en episodios de intoxicación aguda. La desinhibición que produce el alcohol, conlleva la liberación de un material psíquico hasta entonces reprimido, los sentimientos de desconfianza y celos con relación a su pareja y que son expuestos abiertamente por el bebedor.
- Las reacciones de trasfondo de celos; a las vivencias implicadas en su situación. El alcoholdependiente racionaliza su impotencia sexual culpando a su pareja y a sus numerosos amantes, en este caso las expresiones celotípicas no están en relación con sus consumos alcohólicos. Las dos modalidades precedentes se caracterizan por acusaciones de infidelidad, con frecuencia extremas, acompañadas de insultos y en ocasiones, de violencia física. Se utiliza el alcohol para aliviar temporalmente las sospechas, estableciéndose un círculo vicioso de difícil abordaje. No obstante, en sí mismos, estos trastornos no suelen precisar un tratamiento específico, puesto que la mejoría clínica se asocia normalmente a la abstinencia. A su vez, la reaparición del tema delirante es signo de que la persona vuelve a beber.
- El delirio de celos; en sentido estricto, es sospechoso de un trastorno esquizofrénico de tipo paranoide desencadenado por el consumo de bebidas alcohólicas intenso o prolongado. Por tanto además de requerir la abstinencia típica, el tratamiento suele ser similar al de cualquier esquizofrenia (Lorenzo et al, 1998) (24).
El tratamiento ha de tener en cuenta la peligrosidad del cuadro clínico, así, puede ser recomendable el ingreso en unidad hospitalaria. Deberán administrarse antipsicóticos, de forma prolongada.
Tabla
Síndrome de absistencia alcohólica y clínica psicótica como correlato clínico. El delirium tremens
El síndrome de abstinencia alcohólica (SAA), incluye un espectro clínico de índole progresivo, desde cuadros menores, de inicio precoz (8-24 horas tras la ingesta, a la entidad de mayor gravedad, conocido como delirium Tremens, de inicio más tardío (24-72 horas tras la ingesta alcohólica). No obstante el inicio del SAA puede demorarse hasta 10 días.
La duración del SAA puede oscilar entre unas horas y 2 semanas.
Las manifestaciones clínicas de SAA se componen de cuatro elementos: 1º) hiperactividad autonómica; taquicardia, hipertensión arterial, diaforesis, temblor, fiebre, alcalosis respiratoria. 2º) Alteración del sueño, insomnio, incremento del sueño REM, disminución del sueño profundo de fase III Y IV. 3º) Alteraciones gastrointestinales, anorexia, náuseas, vómitos. 4º) Clínica psiquiátrica, tipo ansiedad, agitación, irritabilidad, agresividad, hipoprosexia, dismnesia, desorientación y alteraciones senso- perceptivas.
El grado máximo del SAA, constituye el trastorno mental de etiología orgánica denominado delirium Tremens (DT).
Esta grave complicación del SAA aparece en pacientes con un alcoholismo importante de muchos años de evolución, que dejan de beber o reducen notablemente la ingesta, y que con frecuencia se encuentran en una situación médica comprometida.
Los factores de riesgo para desarrollarlo, son la aparición de una enfermedad médica intercurrente (gastritis con vómitos, neumonía, hipoglucemia, traumatismos, hemorragia digestiva alta y especialmente fallo hepático), o bien la práctica de una intervención quirúrgica.
Desde el punto de vista clínico, los precursores del delirium Tremens son fiebre, diaforesis, temblor de grandes oscilaciones, intrusiones bruscas de sueño REM, y alteraciones en el EEG, como puntas erráticas, y ritmos alternantes rápidos-lentos.
En un tercio de los casos, la aparición de crisis tónico-clónicas en el contexto de un síndrome de abstinencia de alcohol (las llamadas "rum fits"), van a preludiar la aparición de un DT. Esta actividad crítica por lo general, tiene lugar en las primeras 12-48 horas tras la suspensión de la ingesta etílica.
La fase de estado del DT, se caracteriza por delirium, temblor grave generalizado, hiperactividad vegetativa, alucinaciones multisensoriales (especialmente visuales -microzoopsias-) e ilusiones, pantomima ocupacional, falsos reconocimientos del entorno y familiares, ideas delirantes de perjuicio, interpretaciones delirantes, alteraciones emocionales secundarias, agitación psicomotriz con agresividad e insomnio global intratable. Gran alteración, por tanto, del juicio y de la conciencia. La duración oscila entre 3 y 10 días.
La mortalidad sin tratamiento hospitalario alcanza el 50%, por lo que el delirium Tremens constituye una indicación absoluta de ingreso; aun así, en régimen interno, la mortalidad alcanza el 5-10%, y se produce por encefalopatía de Wernike, depleción volumétrica, arritmias cardíacas, neumonía, alteraciones electrolíticas, o suicidio huyendo de una alucinación espantosa.
El tratamiento debe realizarse en una habitación tranquila, bien iluminada.
Es imprescindible aplicar una buena hidratación, una vez administrada una dosis de carga de tiamina; también es importante monitorizar los electrolitos plasmáticos y la magnesemia, adjuntando, en su caso, CLK y/o suplementos de magnesio.
Debe realizarse tratamiento sintomático de las posibles complicaciones, hipertermia, infecciones, etc.
La vitaminoterapia incluye tiamina (dosis de carga de200 mg im más 50-100 mg/día im durante una semana) y B6, B12, ácido fólico v. o.
La hiperactividad vegetativa y las alteraciones psiquiátricas se pueden manejar con clometiazol (500 ml conteniendo 4 gr en puente con la sueroterapia, a pasar en 24 horas: ritmo aproximado de 24 microgotas/minuto), tiapride (200 mg/4 horas en bolo i. v. directo) o perfusión continua i. v. de cloracepato dipotásico.
Cuando existe agitación grave o un estado psicótico agudo, se puede recurrir a la contención química (haloperidol 5 mg vía i. v. en bolo de 3-5 minutos, cada 20 minutos hasta lograr la sedación) y/o mecánica.
El final del delirium Tremens se reconoce clínicamente por la entrada del paciente en un estado de sueño prolongado, con frecuencia exhausto y habitualmente con amnesia retrógada para el periodo de agitación.
Trastorno amnésico persistente inducido por el alcohol. El síndrome de Wernike-Korsakoff y otros deterioros cognitivos
La característica esencial de este trastorno consiste en una alteración en la memoria a corto plazo, originada por el consumo de grandes cantidades de alcohol; como dicho trastorno aparece en personas que han ingerido el tóxico durante muchos años, es dificil que aparezca en individuos menores de 35 años.
Mientras que la encefalopatía de Wernike o encefalopatía alcohólica (cuadro sintomático agudo), es reversible con el tratamiento, sólo un 20% de los pacientes con síndrome de Korsakoff (cuadro crónico), se recupera.
La conexión fisiopatológica entre ambos síndromes es la deficiencia de tiamina (vit B1), causada por hábitos alimentarios muy pobres o malabsorción.
La tiamina es un cofactor para muchas enzimas importantes, y está implicada en la conducción del potencial a través del axón y en la transmisión sináptica.
Las lesiones neuropatológicas son simétricas y paraventriculares, y atacan los cuerpos mamilares, el tálamo, el hipotálamo, el mesencéfalo, el puente, la médula, fornix y cerebelo.
El síndrome de Wernike se caracteriza por ataxia (con afectación primaria de la marcha), disfunción vestibular, un variado número de anormalidades en la motilidad ocular (nistagmo horizontal, parálisis del recto lateral), y confusión. Normalmente, estos síntomas oculares son bilaterales, aunque no necesariamente simétricos.
La encefalopatía de Wernike puede remitir espontáneamente en pocos días o semanas, o evolucionar hacia un síndrome de Korsakoff.
Los estadíos iniciales de la encefalopatía de Wernike, responden rápidamente a dosis altas a tiamina parenteral, que se considera efectiva para evitar la progresión del cuadro clínico hacia el síndrome de Korsakoff. La dosis inicial de tiamina es de 100 mg. v. o. dos o tres veces al día, y se mantiene durante una o dos semanas. En pacientes con trastornos relacionados con el alcohol, que reciben soluciones intravenosas glucosadas, es una buena práctica añadir 100 mg de tiamina por cada litro de suero glucosado.
El síndrome de Korsakoff, es el síndrome amnésico, crónico que sigue a la encefalopatía de Wernike, los síntomas principales del síndrome de Korsakoff, son la alteración de la memoria reciente y una amnesia anterógrada en un paciente alerta y con capacidad de respuesta. El paciente puede presentar o no como síntoma la confabulación. El tratamiento, como en la encefalopatía, consiste en administrar tiamina manteniendo la administración durante un periodo de tres a doce meses. Algunos pacientes que evolucionan hasta este síndrome amnésico nunca se recuperan del todo, aunque un porcentaje importante mejora considerablemente de sus deficiencias cognoscitivas, con la tiamina y el apoyo nutricional.
En la etiología de los trastornos cognoscitivos, asociados al alcoholismo, intervienen diversos factores causales, como son la desnutrición e hipovitaminosis, la neurotoxicidad del etanol y el acetaldehído, las alteraciones metabólicas de la intoxicación o la abstinencia y las alteraciones en la neurotransmisión por aminoácidos excitatorios.
Los déficits cognitivos más frecuentes son la alteración de las funciones visuo-perceptivas, la pérdida de capacidad para el razonamiento abstracto y las dificultades en la resolución de problemas, capacidad de aprendizaje y de memorización.
Suelen consistir en déficits recortados y reversibles, que experimentan una importante mejoría a las 3-6 semanas después de dejar de beber. Con la abstinencia prolongada, el paciente puede seguir mejorando, aunque lentamente.
Los tests neuropsicológicos son el mejor instrumento diagnóstico, para evaluar tanto la severidad del deterioro, como su evolución hacia la mejoría, cuando el paciente se mantiene abstinente, consiguiendo una mayor precisión que las técnicas de neuroimagen.
La demencia alcohólica, es un trastorno orgánico persistente que cursa con deterioro de la memoria y una o más alteraciones cognoscitivas, del tipo afasia, apraxia, agnosia, alteraciones de la ejecución
IMPORTANTE: Algunos textos de esta ficha pueden haber sido generados partir de PDf original, puede sufrir variaciones de maquetación/interlineado, y omitir imágenes/tablas.
Proyecto UNATI. Los efectos del alcohol a partir de los 50 años
Adamed Laboratorios
Fecha Publicación: 01/10/2024
UN CASO DE PSICOSIS CICLOIDE CON SINTOMATOLOGÍA MOTORA
Oscar Fernández De la Vega
Fecha Publicación: 18/06/2024
Alcohol y patología dual
María Robles Martínez
Fecha Publicación: 11/06/2024
Hasta que reviente
Beatriz Rodríguez Rodríguez et. al
Fecha Publicación: 20/05/2024
Transición de el quijote a la biblia: psicosis en paciente con TEA
Carmen García Cerdán et. al
Fecha Publicación: 20/05/2024
Influencia de la raza y la migración en la experiencia de la psicosis
Estela Lozano Bori et. al
Fecha Publicación: 20/05/2024